Чем опасен синдром длительного сдавливания

Синдром длительного сдавления (синонимы: крэш-синдром, травматический токсикоз, компрессионная травма, синдром размозжения, синдром Байуотерса) — комплекс специфических симптомов, возникающих вследствие высвобождения долгое время придавленных конечностей. Сущность патогенеза заключается в резком всплеске в общем кровяном русле токсических элементов, накопленных ниже сдавленного участка по причине трофической недостаточности.
Механизм развития синдрома длительного сдавления
Синдром длительного сдавления наиболее часто встречается во времена войн и стихийных бедствий, когда люди, попадая под завалы технических сооружений, вынуждены долгое время ожидать спасения. Зачастую в этих случаях какие-то из конечностей находятся в придавленном состоянии отдельными конструкциями, что и обуславливает развитие патологического процесса.
Впервые синдром был замечен полевыми хирургами во время первой мировой войны. Когда были высвобождены ноги офицера, ожидавшего спасения в течение суток, он скончался в течение нескольких минут.
В основе патогенеза синдрома длительного сдавления лежит компрессионное воздействие на нервные стволы и кровеносные сосуды конечности.

Первичным фактором запуска патологических процессов являются сильные болевые ощущения, в попытке защититься от которых центральная нервная система блокирует крупную иннервацию в придавленной конечности.
Следующим шагом будут ишемические явления на участке, ниже области компрессионного воздействия. Резервные питательные вещества, депонированные в мышцах, быстро заканчиваются, а свежих с кровью не поступает. Кроме того, по причине отсутствия циркуляции крови повышается ее сгущаемость и, как следствие, свертываемость. Такой процесс называется плазмопотеря.
Последующей реакцией организма станет депонирование общего объема крови, циркулирующей в организме, по причине отсутствия ее необходимости для сдавленного участка. Чем выше к центру тела находится область сдавливания, тем большие объемы крови накапливаются в печени и других органах, служащих для хранения резервных объемов крови.
К слову, общий объем циркулирующей крови у взрослого мужчины снижается на 2-3 литра при сдавливании одной грудной конечности выше локтевого сустава и на 3-5 литра — при сдавливании тазовой конечности выше колена.
Стоит отметить, что депонируется в основном жидкая часть крови — плазма. Концентрация форменных элементов крови остается в мало измененном состоянии, что также обуславливает сгущение крови во всем организме. Общая плазмопотеря всегда переносится организмом в разы тяжелее, нежели классическая кровопотеря.
Большую роль в развитии синдрома играет общая интоксикация продуктами метаболизма, образующимися в мышечных тканях сдавленного участка, т. е. токсемия. Венозный застой ниже компрессионного воздействия способствует накоплению углекислоты и других продуктов метаболизма мышечных клеток. При высвобождении конечности эта токсическая масса моментально попадает в общее кровеносное русло и запускает токсемические явления.
- Наиболее сильное токсическое воздействие оказывает повышенное содержание калия и мышечного белка — миоглобина, что приводит к блокированию системы канальцев почек, а в дальнейшем — острой почечной недостаточности.
- Большие концентрации углекислоты вызывают понижение количества свободных эритроцитов, способных присоединять кислород, тем самым обеспечивая дыхательную дисфункцию крови и общий ацидоз.
- Продукты распада, такие как биогенные амины и вазоактивные полипептиды, концентрация которых повышается в общем русле крови, вследствие некротических процессов тканей в месте сдавливания вызывают активные аутоиммунные процессы, приводящие к сильнейшим аллергическим проявлениям.
- Почечная недостаточность, ацидоз, аутоиммунные реакции, общая гипоксия тканей приводят к нарушению баланса кишечной стенки, тем самым, увеличивая ее проницаемость, и дисфункциям защитного барьера, удерживающим патологическое и токсическое воздействие микрофлоры и продуктов пищеварения, находящихся в просвете кишечной трубки.
- Кишечные токсины и микрофлора, беспрепятственно проникая в портальную систему печени, вызывают блокирование ее антитоксических свойств путем подавления мононуклеарных фагоцитов — самых активных клеток, поглощающих в себя токсические продукты распада.
Таким образом, общая интоксикация организма начинает достигать своих пределов, вызывая состояние, близкое к коматозному с последующим летальным исходом. Финальным штрихом, приводящим к остановке сердца и дыхательной деятельности за счет патологического воздействия на центральную нервную систему, является резкое падение артериального давления по причине появления в плазме крови вазопрессорных факторов и массовой гибели эритроцитов.
Клиническая картина синдрома длительного сдавления
Тяжесть синдрома и последующие осложнения зависят от смежных травмирующих факторов, полученных во время трагедии, а также от времени сдавливания, его глубины и площади компрессионного воздействия.
Различают несколько форм сдавления, в зависимости от времени его воздействия.
- Легкая форма — сдавливание на срок не более 4 часов.
- Средняя форма — до 6 часов.
- Тяжелая форма — до 8 часов.
- Крайне тяжелая форма — более 8 часов на одну конечность, до 6 часов при сдавливании двух конечностей или до 4 часов воздействия на три и более конечностей.
Тяжелая и крайне тяжелые формы характеризуются скоропостижным летальным исходом при высвобождении без принятия необходимых мер к спасению.
В других случаях дальнейшее течение патологического состояния условно разделяют на три периода
- Обусловлен очаговыми изменениями в месте сдавливания и близлежащих тканях.
- Кроме того, начинают развиваться признаки эндогенной интоксикации.
- Длительность периода — 2-3 суток после высвобождения.
Как правило, в течение первых нескольких часов состояние здоровья и поведение пострадавших не вызывает опасений при условии отсутствия серьезных сопутствующих травм. Затем начинают проявляться первые видимые нарушения в сегменте ниже компрессионного участка — кожа на ощупь становится огрубевшей, теряется ее эластичность. В подкожной клетчатке образуются очаговые покраснения, постепенно перетекающие в генерализованную синюшность. За короткий период времени развивается отечность сегмента, пульсация кровеносных сосудов пальпируется слабо либо не определяется вообще.
Параллельно с органическими изменениями начинает развиваться эмоциональная неустойчивость, вызванная травматическим шоком и осознанием действительности. Часто на этом фоне появляются признаки острой сердечной недостаточности и общий болевой синдром.
Запускаются ранние стадии тромбогеморрагического синдрома.
- Увеличение концентрации фибриногена.
- Невосприимчивость плазмы крови к гепарину.
Кроме того, снижается количество белых кровяных телец и общие объемы циркулирующей крови — плазмопотеря. Повышается плотность мочи, в ней появляются кровь и белок.
Второй период промежуточный
Длительность промежуточного периода — от 3 до 12 суток, на фоне острой почечной недостаточности.
- Усиливается отечность поврежденного сегмента конечности.
- На коже появляются крупные пузыреобразные образования с прозрачным или геморрагическим содержимым.
- Начинается генерализованный некроз всей поврежденной конечности.
В крови снижается количество эритроцитов за счет их массового разрушения, падает суточное выделение мочи, вплоть до полного ее отсутствия, а также возрастает количество калия, остаточного азота, креатинина. Общее состояние пациента резко ухудшается.
- Повышается общая температура тела.
- Возрастают эффекты вялости, сонливости и эмоциональной тупости.
- Эти симптомы протекают на общем фоне постоянной рвоты и жажды.
- Летальность в этом периоде, даже с учетом интенсивной терапии составляет около 35%.
Третий период — восстановительный
Берет свое начало примерно через месяц после исключения сдавливания. Характеризуется восстановлением почечной деятельности и психологического состояния пациента. Последнее напрямую зависит от прогноза сохранения поврежденной части конечности, что, как правило, уже известно к этому сроку.
- На первый план выходят инфекционные поражения на коже и тканях пораженного сегмента вследствие открытых ран, в том числе и хирургических.
- В зависимости от площади повреждений и общего состояния иммунитета пациента, может развиваться общий сепсис с характерной клинической симптоматикой.
- Болезненность и отечность пораженного сегменты, как правило, исчезают.
- Что касается анемии, пониженного содержания белка в крови и изменений в моче, то они имеют весьма выраженную стойкость и получают тенденцию к изменению только через месяц упорного труда специалистов.
Пониженный иммунитет и пониженная бактерицидная активность крови не изменяет своих патологических состояний в течение нескольких месяцев после травмы.
Характерной особенностью при синдроме длительного сдавливания являются обширные обсеменения крови такими бактериями как:
- клостридии;
- энтеробактерии;
- анаэробные кокки.
То есть это микроорганизмы, обильно насыщающие почву и попадающие в раны вследствие обильного их загрязнения. Профилактические мероприятия против клостридиального мионекроза могут проводиться в течение месяца и более, что обусловлено общей слабостью защитных сил организма и устойчивостью микробов к терапевтическим схемам.
Какую первую помощь нужно оказать человеку при подозрении на синдром длительного сдавления?
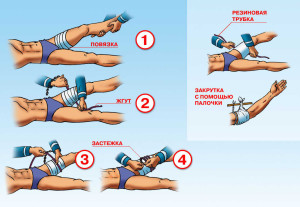
Для снижения летальных рисков вследствие сложного патогенеза синдрома длительного сдавления необходимо соблюдать ряд мер, ограничивающих или препятствующих развитию патологических процессов в дальнейшем. Исходя из чего, первая медицинская помощь, оказываемая на месте происшествия, играет крайне важную роль и проводится в определенной последовательности.
- В первую очередь, перед высвобождением конечности обязательно нужно плотно наложить жгут в области выше места компрессионного воздействия. Этим достигается минимальное проникновение в кровь токсических элементов, возникших в поврежденном сегмента сразу после высвобождения.
- После чего конечность высвобождают и плотно забинтовывают, жгут снимают, вводят ударную дозу обезболивающих веществ, как правило центрального действия. Часто для этих целей используют футлярную новокаиновую блокаду выше компрессионной области.
- Также на месте происшествия проводят механическую очистку открытых раневых поверхностей, накладывают антисептические и дегидратирующие повязки.
- В процессе эвакуации продолжают введение обезболивающих и седативных препаратов, проводят инфузионную терапию в сочетании с антибиотиками.
- Транспортировка должна обеспечить полное обездвиживание пациента, особенно его поврежденной конечности.
Общая схема лечения и возможные последствия синдрома
В период стационарного лечения проводят интенсивные противошоковые и поддерживающие очистку крови терапевтические мероприятия. Широко используются для этих целей большие суточные объемы трансфузионных средств — около 2000-4000 мл внутривенных вливаний, дозировки которых регулируются ежечасно, в зависимости от показателей суточного диуреза и состояния гомеостаза. Основу трансфузионной интенсивной терапии составляют искусственная плазма крови, физиологический раствор в сочетании с набором необходимых солей, а также глюкоза в комплексе с витамино- и протеинотерапией.
Обязательна стимуляция образования мочи и снижение свертываемости крови, для чего используют мочегонные и препараты группы гепарина, соответственно. Объем выделяемой мочи должен быть не менее 30 мл в час, что обеспечивает дополнительное очищение крови физиологическим способом.
В качестве консервативной терапии используют препараты, поддерживающие функциональность сердечно-сосудистой системы и уровень иммунных сил организма.

При условии отсутствия должного терапевтического эффекта, что встречается очень часто при обширных поражениях конечностей, в течение 8-12 часов после вменения схемы показаны ряд сложных мероприятий, направленных на очистку крови от токсинов.
- Гемодиализ.
- Плазмаферез.
- Цитаферез.
- Гипербарическая оксигеация с целью насыщения тканей кислородом.
Если предыдущие мероприятия не улучшают состояние, а поврежденный сегмент конечности подвергается все более обширным и глубоким некротическим процессам, показана ампутация конечности с максимальной экономией живых участков.
Зачастую отделение поврежденного участка проводится в случаях массовых дополнительных повреждений в виде раздробленных переломов костей, а также разрывов и отрывов мышечной массы. То есть когда специалист приходит к выводу, что попытки терапевтического излечения не приведут к благоприятному прогнозу.
Как правило, завершение промежуточного этапа патогенеза синдрома длительного сдавливания символизирует о благоприятном прогнозе в последующие сроки лечения и послегоспитального периода. Однако, учитывая длительное восстановление, пациентам требуется строгое соблюдение терапевтических мероприятий в течение года после выписки.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 6 февраля 2020;
проверки требуют 2 правки.
Травматический токсикоз, или Синдром длительного сдавливания (синдром длительного сжатия) — синдром длительного сокрушения тканей — возникает при длительном сжатии участков тела тяжелыми предметами или при длительном пребывании в одном положении на твердой поверхности.
История[править | править код]
Одно из первых описаний синдрома сделал французский хирург Кеню (Е. Quenu, 1918) во время Первой мировой войны: «Один французский офицер находился в убежище, когда в него попала граната. Во время взрыва бревно упало на его ноги и придавило их таким образом, что он не мог двигаться. Через довольно длительный промежуток времени спасательный отряд нашел раненого, причем было обнаружено, что обе ноги ниже того места, где лежало бревно, были темно-красного цвета. Раненый находился в хорошем состоянии и энергично направлял деятельность отряда по его спасению. Но едва только бревно было снято с ног, как немедленно развился шок, от которого он впоследствии и погиб».
В 1941 г., во время Второй мировой войны, британский ученый Байуотерс (Е. Bywaters), принимая участие в лечении жертв бомбардировок Лондона немецкой авиацией, изучил и выделил этот синдром в самостоятельную нозологическую единицу (он отмечался у 3,5 % пострадавших)[1].
Патогенез[править | править код]
Н. Н. Еланский (1958) объясняет развитие клинической картины при синдроме длительного раздавливания всасыванием токсических продуктов из раздавленных мышц. Установлено, что поврежденная мышечная ткань теряет 75 % миоглобина, 70 — креатинина, 66 — калия, 75 % фосфора. После освобождения от сдавливания эти вещества поступают в кровеносное русло, возникает ацидоз, тяжелые общие и, в первую очередь, гемодинамические расстройства. Следует подчеркнуть, что клинические проявления возникают только после устранения фактора сдавливания.
Происходит глубокий некроз тканей, ведущий к самоотравлению организма продуктами распада тканей и тяжёлому состоянию пострадавшего.
Клиническая картина[править | править код]
Формы сдавления:
- лёгкая форма (сдавление сегмента конечности в течение 4-х часов)
- средняя форма (сдавление всей конечности 6 часов)
- тяжёлая форма (сдавление конечности 7—8 часов)
- крайне тяжёлая форма (обе конечности 6 часов)
После освобождения от сдавления, как правило, развивается шок. Начиная с 3—4-го дня, проявляются местные симптомы: плотный отёк, бледность, нарушение функции конечности и почечная недостаточность, олигурия, переходящая в анурию. Из-за того, что в первые дни заболевания симптомы не выражены, проводят малоэффективное запоздалое лечение.
Особой формой краш-синдрома является позиционное сдавление — сдавление части тела при длительном сне в состоянии алкогольного и наркотического опьянения или в бессознательном состоянии. Ранние симптомы стёрты, на 3—4-й день начинаются острые клинические проявления, развивается острая почечная недостаточность.
В клиническом течении травматического токсикоза различают 3 периода:
- период нарастания отека и сосудистой недостаточности, продолжающийся 1—3 дня;
- период острой почечной недостаточности, продолжающийся с 3-го по 9—12-й день;
- период выздоровления.
В первом периоде сразу после освобождения конечности от давления больные отмечают боль и невозможность движений конечности, слабость, тошноту. Общее состояние их может быть удовлетворительным, кожные покровы бледные, отмечаются небольшая тахикардия, артериальное давление в пределах нормы.
Однако быстро в течение нескольких часов нарастает отек раздавленной конечности, одновременно учащается пульс, снижается артериальное давление, повышается температура тела, кожные покровы становятся бледными, больной отмечает выраженную слабость, то есть развивается клиническая картина шока. При осмотре конечности сразу после извлечения пострадавшего из-под обломков определяются её бледность, множество ссадин, кровоподтеков. Отек конечности быстро нарастает, значительно увеличивается её объем, кожа приобретает неравномерную багрово-синюшную окраску, на ней появляются кровоизлияния, пузыри с серозным или серозно-геморрагическим содержимым. При пальпации ткани деревянистой плотности при надавливании пальцем на коже не остается вдавлений. Движения в суставах невозможны, попытки произвести их вызывают резкие боли. Пульсация периферических артерий (в дистальных отделах конечности) не определяется, все виды чувствительности утрачены. Очень быстро, иногда сразу же, уменьшается количество мочи, до 50—70 мл в сутки. Моча приобретает лаково-красную, а затем темно-бурую окраску, содержание белка высокое (600—1200 мг/л). При микроскопии осадка мочи определяется много эритроцитов, а также слепки канальцев, состоящие из миоглобина. Отмечается сгущение крови — увеличение содержания гемоглобина, эритроцитов и высокий гематокрит, прогрессирует азотемия.
Переход болезни в период острой почечной недостаточности характеризуется восстановлением кровообращения и прогрессированием почечной недостаточности. В этот период боли уменьшаются, артериальное давление становится нормальным, остается умеренная тахикардия— пульс соответствует температуре 37,5—38,5 °С. Несмотря на улучшение кровообращения, прогрессирует почечная недостаточность, нарастает олигоурия, переходящая в анурию, уровень мочевины высокий. При обширном поражении тканей лечение может быть неэффективным, в таких случаях на 5—7-й день развивается уремия, которая может привести к смерти больного.
При благоприятном течении заболевания и эффективности проводимого лечения наступает период выздоровления. Общее состояние больных улучшается, уменьшается азотемия, увеличивается количество мочи, в ней исчезают цилиндры и эритроциты. На фоне улучшения общего состояния появляются боли в конечности, которые могут носить выраженный жгучий характер, уменьшается отек конечности, восстанавливается чувствительность. При осмотре пораженной конечности определяются обширные участки некроза кожи, в рану выпирают некротизировавшиеся мышцы, которые имеют тусклый серый вид, могут отторгаться кусками, нарастает атрофия мышц, тугоподвижность в суставах.
Лечение[править | править код]
На месте обязательное наложение жгута на сдавленную конечность выше повреждённого места, иммобилизация конечности, холод на повреждённый участок. Дальнейшее лечение направлено на восстановление кровообращения в поврежденной конечности (реперфузию), борьбу с токсемией, острой почечной недостаточностью. Из хирургических методов лечения применяют фасциотомию, в тяжёлых случаях проводят ампутацию повреждённого сегмента конечности. Прогноз при развитии острой почечной недостаточности неблагоприятный.
При правильном и своевременном лечении к 10—12 дню явления почечной недостаточности постепенно стихают. В дальнейшем отёк, и боли в повреждённой конечности постепенно уменьшаются и к концу первого месяца лечения полностью исчезают.
Полного восстановления функции конечности обычно не бывает, что обусловлено повреждениями крупных нервных стволов и мышечной ткани. Со временем большая часть мышечных волокон гибнет, замещаясь соединительной тканью, что приводит к развитию атрофии.
Примечания[править | править код]
Ссылки[править | править код]
- Синдром длительного раздавливания
- Синдром длительного раздавливания
Источник
