Чем лечить острый коронарный синдром
.jpg)
ÐÑÑÑÑй коÑонаÑнÑй ÑиндÑом â клинико-каÑдиогÑаÑиÑеÑкий ÑиндÑом, Ñ Ð°ÑакÑеÑизÑÑÑийÑÑ Ð¾Ð±Ð¾ÑÑÑением ÑÑабилÑно пÑоÑекаÑÑей ÐÐС. СимпÑомаÑика ваÑиабелÑна, позволÑÐµÑ Ð·Ð°Ð¿Ð¾Ð´Ð¾Ð·ÑиÑÑ Ð½ÐµÑÑабилÑнÑÑ ÑÑенокаÑÐ´Ð¸Ñ (ÐС) или же инÑаÑÐºÑ Ð¼Ð¸Ð¾ÐºÐ°Ñда (ÐÐ), коÑоÑÑй пÑоÑÐµÐºÐ°ÐµÑ Ñ Ð¸Ð»Ð¸ без ÑлеваÑии ÑегменÑа ST. Ðз-за бÑÑÑÑо пÑогÑеÑÑиÑÐ¾Ð²Ð°Ð½Ð¸Ñ Ð¸ оÑÑÑÑÑÑÐ²Ð¸Ñ ÑвоевÑеменно пÑедпÑинÑÑÑÑ Ð¼ÐµÑ Ð¿Ð°ÑÐ¾Ð»Ð¾Ð³Ð¸Ñ Ð¼Ð¾Ð¶ÐµÑ ÑÑаÑÑ Ð¿ÑиÑиной внезапной ÑеÑдеÑной ÑмеÑÑи.
Ðе оÑкладÑвайÑе Ð²Ð¸Ð·Ð¸Ñ Ðº вÑаÑÑ, еÑли имеÑÑÑÑ Ð¿Ð¾Ð´Ð¾Ð·ÑÐµÐ½Ð¸Ñ Ð½Ð° наÑÑÑение ÑабоÑÑ ÑеÑдеÑно-ÑоÑÑдиÑÑой ÑиÑÑемÑ. «Ðлиника ÐÐС» ÑоÑеÑÐ°ÐµÑ Ð¸Ð½Ð´Ð¸Ð²Ð¸Ð´ÑалÑнÑй Ð¿Ð¾Ð´Ñ Ð¾Ð´ к паÑиенÑам, вÑÑокий пÑоÑеÑÑионализм вÑаÑей, ÑовÑеменное леÑебно-диагноÑÑиÑеÑкое обоÑÑдование. ÐÑ Ð³Ð¾ÑÐ¾Ð²Ñ Ð¾ÐºÐ°Ð·Ð°ÑÑ Ð¼ÐµÐ´Ð¸ÑинÑкÑÑ Ð¿Ð¾Ð¼Ð¾ÑÑ Ð´Ð°Ð¶Ðµ пÑи ÑложнÑÑ ÐºÐ°ÑдиологиÑеÑÐºÐ¸Ñ Ð·Ð°Ð±Ð¾Ð»ÐµÐ²Ð°Ð½Ð¸ÑÑ .
ÐпÑеделение и клаÑÑиÑикаÑÐ¸Ñ Ð¾ÑÑÑого коÑонаÑного ÑиндÑома (ÐÐС)
ÐÐС â ÑледÑÑвие обÑÑÑÑкÑии коÑонаÑной аÑÑеÑии (далее ÐÐ). СоÑÑоÑние вклÑÑÐ°ÐµÑ ÑимпÑомаÑикÑ, Ñ Ð°ÑакÑеÑнÑÑ Ð½ÐµÑÑабилÑной ÑÑенокаÑдии (бÑваеÑ: впеÑвÑе возникÑаÑ, ÑпонÑаннаÑ, пÑогÑеÑÑиÑÑÑÑаÑ, ваÑианÑнаÑ, поÑÑинÑаÑкÑнаÑ) либо оÑÑÑÐ¾Ð¼Ñ ÐÐ:
ÑÑанÑмÑÑалÑнÑй ÐÐ (ÑлеваÑÐ¸Ñ ÑегменÑа ST на ÐÐÐ);
ÑÑбÑндокаÑдиалÑнÑй ÐÐ (инвеÑÑÐ¸Ñ Ð·ÑбÑа Т, депÑеÑÑÐ¸Ñ ÑегменÑа ST либо Ð¸Ñ ÑоÑеÑание).
ÐÑÑепеÑеÑиÑленнÑе ÑоÑÑоÑÐ½Ð¸Ñ ÑÑиологиÑеÑки ÑвÑÐ·Ð°Ð½Ñ Ñ Ð¾ÑÑÑой коÑонаÑной иÑемией. ÐиÑÑеÑенÑиаÑÐ¸Ñ Ð¾ÑÑÑеÑÑвлÑеÑÑÑ Ð¿Ð¾ ÑимпÑомаÑике, даннÑм ÐÐÐ, ÑÑовнÑм ÑеÑдеÑнÑÑ Ð¼Ð°ÑкеÑов. СпеÑиалиÑÑÑ Â«Ðлиники ÐÐС» помогÑÑ ÑазлиÑиÑÑ ÑÑи ÑимпÑомÑ, поÑколÑÐºÑ Ð´Ð¸Ð°Ð³Ð½Ð¾ÑÑика и леÑение ÐÐС, а Ñакже пÑогноз Ñ Ð´Ð°Ð½Ð½ÑÑ ÑоÑÑоÑний ÑазнÑе.
ÐÑиÑÐ¸Ð½Ñ Ð¾ÑÑÑого коÑонаÑного ÑиндÑома (ÐÐС)
СамÑй ÑаÑпÑоÑÑÑаненнÑй пÑиÑинно-наÑледÑÑвеннÑй ÑоÑÐ¾ÐºÐ¾Ñ â ÑÑомб в аÑеÑоÑклеÑоÑиÑеÑки измененной ÐРи поÑледÑÑÑий ÑазÑÑв или ÑаÑÑепление аÑеÑоÑклеÑоÑиÑеÑкой блÑÑки. Рлипидном обÑазовании обÑÑно пÑиÑÑÑÑÑвÑÐµÑ Ð±Ð¾Ð»ÑÑое колиÑеÑÑво лимÑоÑиÑов, макÑоÑагов, коÑоÑÑе иниÑииÑÑÑÑ Ð²Ð¾Ñпаление в ÑоÑÑдиÑÑой ÑÑенке.
ÐоÑле надÑÑва блÑÑки из-за кÑиÑиÑеÑкой маÑÑÑ, окиÑÐ»ÐµÐ½Ð¸Ñ ÑодеÑжимого, вÑÑокого ÐРили ÑеÑÑезнÑÑ ÑизиÑеÑÐºÐ¸Ñ Ð½Ð°Ð³ÑÑзок запÑÑкаеÑÑÑ Ð¿ÑоÑеÑÑ Ð¾Ð±ÑÐ°Ð·Ð¾Ð²Ð°Ð½Ð¸Ñ ÑÑомбов Ñ Ð°ÐºÑивизаÑией ÑакÑоÑов ÑвеÑÑÑÐ²Ð°Ð½Ð¸Ñ ÐºÑови.
ТÑомб ÑлÑÐ¶Ð¸Ñ Ð¿ÑепÑÑÑÑвием Ð´Ð»Ñ Ð¿Ð¾ÑÑавки кÑови к миокаÑдÑ. ÐÑимеÑно Ñ 70 % паÑиенÑов наблÑдаеÑÑÑ ÑпонÑаннÑй ÑÑÐ¾Ð¼Ð±Ð¾Ð»Ð¸Ð·Ð¸Ñ Ð² ÑеÑение ÑÑÑок, Ñ Ð¾ÑÑалÑнÑÑ ÑÑомбоÑиÑеÑÐºÐ°Ñ Ð¾ÐºÐºÐ»ÑÐ·Ð¸Ñ Ð¿ÑодолжаеÑÑÑ Ð¸ ÑÑановиÑÑÑ Ð¿ÑиÑиной оÑмиÑÐ°Ð½Ð¸Ñ Ñканей ÑеÑдеÑной мÑÑÑÑ.
СимпÑÐ¾Ð¼Ñ Ð¸ пÑизнаки оÑÑÑого коÑонаÑного ÑиндÑома (ÐÐС)
Ðлиника завиÑÐ¸Ñ Ð¾Ñ Ð»Ð¾ÐºÐ°Ð»Ð¸Ð·Ð°Ñии, оÑобенноÑÑей паÑологиÑеÑÐºÐ¸Ñ Ð¸Ð·Ð¼ÐµÐ½ÐµÐ½Ð¸Ð¹ в коÑонаÑной аÑÑеÑии, поÑÑÐ¾Ð¼Ñ Ð² каждом ÑлÑÑае она ÑазнаÑ. Ðозможна давÑÑÐ°Ñ Ð¸Ð»Ð¸ ÑжимаÑÑÐ°Ñ Ð±Ð¾Ð»Ñ Ð² гÑÑдной клеÑке, иÑÑадиÑÑÑÑÐ°Ñ Ð² плеÑо, лопаÑкÑ, ÑеÑ, ÑелÑÑÑÑ (Ð»ÐµÐ²Ð°Ñ ÑÑоÑона). ЧаÑÑо наблÑдаеÑÑÑ Ð½Ð°ÑÑÑение ÑиÑма, пÑоводимоÑÑи, ÑвелиÑение ЧСС. Ðа ÑÑом Ñоне неÑедко ÑазвиваеÑÑÑ Ð¾Ð´ÑÑка, оÑÑÑение Ð½ÐµÑ Ð²Ð°Ñки воздÑÑ Ð°.
ÐÑимеÑно Ñ 20 % паÑиенÑов оÑÑÑÑй ÐРпÑоÑÐµÐºÐ°ÐµÑ Ð»Ð°ÑенÑно либо пÑоÑвлÑеÑÑÑ Ð½ÐµÑпеÑиÑиÑеÑкими ÑимпÑомами (ÑаÑÑо Ñ Ð´Ð¸Ð°Ð±ÐµÑиков). Ðозможна поÑеÑÑ ÑознаниÑ, диÑпепÑиÑеÑкие ÑаÑÑÑÑойÑÑва. Ðа иÑклÑÑением ÑлÑÑаев, когда ÐÐ â ÑаÑпÑоÑÑÑаненнÑй, кÑÑпнооÑаговÑй, ÑÑдиÑÑ Ð¾Ð± обÑеме иÑемизиÑованного ÐРиÑклÑÑиÑелÑно по ÑимпÑомаÑике заÑÑÑдниÑелÑно. ÐоÑÑÐ¾Ð¼Ñ Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð° комплекÑÐ½Ð°Ñ Ð´Ð¸Ð°Ð³Ð½Ð¾ÑÑика.
ÐиагноÑÑика оÑÑÑого коÑонаÑного ÑиндÑома (ÐÐС)
ÐиагноÑÑика оÑÑÑого коÑонаÑного ÑиндÑома вклÑÑаеÑ:
ÐÐРв динамике. ÐÑполнÑеÑÑÑ Ð² ÑеÑение 10 минÑÑ Ñ Ð¼Ð¾Ð¼ÐµÐ½Ñа поÑÑÑÐ¿Ð»ÐµÐ½Ð¸Ñ Ð±Ð¾Ð»Ñного. Ðа оÑнове даннÑÑ Ð¸ÑÑÐ»ÐµÐ´Ð¾Ð²Ð°Ð½Ð¸Ñ Ð²ÑаÑи «Ðлиники ÐÐС» ÑазÑабаÑÑваÑÑ Ð¸Ð½Ð´Ð¸Ð²Ð¸Ð´ÑалÑнÑÑ ÑÑ ÐµÐ¼Ñ Ð»ÐµÑениÑ. ÐÑи ÑÑанÑмÑÑалÑном ÐÐ Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð° ÑÑомболиÑиÑеÑÐºÐ°Ñ ÑеÑапиÑ, пÑи ÑÑбÑндокаÑдиалÑном ÐРона ÑвелиÑÐ¸Ð²Ð°ÐµÑ ÑиÑк оÑложнений.
ÐзмеÑение ÑÑÐ¾Ð²Ð½Ñ ÐºÐ°ÑдиомаÑкеÑов в динамике. ÐоÑле некÑоза миокаÑда ÑеÑдеÑнÑе ÑеÑменÑÑ Ð¸ внÑÑÑиклеÑоÑное ÑодеÑжимое (ÑÑопонинÑ, миоглобин) вÑÑвобождаеÑÑÑ Ð² кÑовоÑок.
ÐоÑонаÑогÑаÑиÑ. ÐÑполнÑеÑÑÑ Ð² ÑкÑÑÑенном поÑÑдке пÑи ÑÑанÑмÑÑалÑном ÐÐ. ÐÑÑÑоÑÐµÐ½Ð½Ð°Ñ Ð°Ð½Ð³Ð¸Ð¾Ð³ÑаÑÐ¸Ñ (ÑпÑÑÑÑ 1-2 ÑÑÑок) пÑоводиÑÑÑ Ð¿Ñи ÑÑбÑндокаÑдиалÑном ÐРили ÐС без оÑложнений.
ÐабоÑаÑоÑÐ½Ð°Ñ Ð´Ð¸Ð°Ð³Ð½Ð¾ÑÑика не ÑвлÑÑÑÑÑ Ð¾ÑновополагаÑÑей, но демонÑÑÑиÑÑÑÑ Ð¸Ð·Ð¼ÐµÐ½ÐµÐ½Ð¸Ñ, коÑоÑÑе Ñ Ð°ÑакÑеÑÐ½Ñ Ð´Ð»Ñ Ð¾ÑмиÑÐ°Ð½Ð¸Ñ Ñканей: ÑÑкоÑение СÐÐ, повÑÑение ÑиÑла лейкоÑиÑов (иногда Ñо Ñдвигом влево). Также пÑоводиÑÑÑ Ð²Ð·ÑÑие кÑови на липиднÑй пÑоÑÐ¸Ð»Ñ Ð² ÑеÑение ÑÑÑок Ñ Ð¼Ð¾Ð¼ÐµÐ½Ñа гоÑпиÑализаÑии.
ÐеÑение оÑÑÑого коÑонаÑного ÑиндÑома (ÐÐС)
ÐомоÑÑ Ð½Ð° догоÑпиÑалÑном ÑÑапе пÑи оÑÑÑом коÑонаÑном ÑиндÑоме вклÑÑаеÑ:
ÐÑием аÑпиÑина Ð´Ð»Ñ ÑгнеÑÐµÐ½Ð¸Ñ Ð°Ð³ÑегаÑии ÑÑомбоÑиÑов.
ÐÑпиÑование боли ниÑÑаÑами или опиаÑами.
ÐнгалÑÑии киÑлоÑода.
ТеÑÐ°Ð¿Ð¸Ñ Ð¿Ñи оÑÑÑом коÑонаÑном ÑиндÑоме напÑавлена на оÑÑÐ°Ð½Ð¾Ð²ÐºÑ ÑÑомбообÑазованиÑ, ноÑмализаÑÐ¸Ñ ÐºÑовообÑаÑениÑ, ÑегÑеÑÑÐ¸Ñ Ð¸Ñемии, ÑменÑÑение ÑазмеÑов ÐÐ, ÑокÑаÑение нагÑÑзки на ÑеÑдеÑнÑÑ Ð¼ÑÑÑÑ, пÑоÑилакÑÐ¸ÐºÑ Ð¸Ð»Ð¸ леÑение оÑложнений, ÑÑабилизаÑÐ¸Ñ Ð½ÐµÑвно-ÑмоÑионалÑного ÑоÑÑоÑниÑ. Т. к. ÐÐС â неоÑложное ÑоÑÑоÑние, ÑÑÑекÑивноÑÑÑ ÑеÑапии во многом завиÑÐ¸Ñ Ð¾Ñ ÑкоÑоÑÑи поÑÑановки диагноза.
ÐÑновное леÑение оÑÑÑого коÑонаÑного ÑиндÑома вклÑÑÐ°ÐµÑ Ð¿Ñием ÑледÑÑÑÐ¸Ñ Ð¿ÑепаÑаÑов: анÑиагÑеганÑÑ, анÑикоагÑлÑнÑÑ, анÑиангиналÑнÑе ÑÑедÑÑва и дÑÑгие медикаменÑÑ Ð² каÑеÑÑве поддеÑживаÑÑей ÑеÑапии в завиÑимоÑÑи Ð¾Ñ ÑимпÑомаÑики.
ÐÐС леÑение Ñакже обÑзаÑелÑно вклÑÑÐ°ÐµÑ Ð¿Ð¾ÑÑелÑнÑй Ñежим. ЧÑÐ¾Ð±Ñ ÐºÑпиÑоваÑÑ Ð±ÐµÑпокойÑÑво, паниÑеÑкие аÑаки, ÑÐ¼ÐµÐ½Ñ Ð½Ð°ÑÑÑÐ¾ÐµÐ½Ð¸Ñ Ð¸Ð½Ð¾Ð³Ð´Ð° иÑполÑзÑÑÑÑÑ Ð»ÐµÐ³ÐºÐ¸Ðµ ÑÑанквилизаÑоÑÑ (бензодиазепинÑ).
ÐеÑедко Ñ Ð¿Ð°ÑиенÑов наблÑдаеÑÑÑ Ð½Ð°ÑÑÑение пиÑеваÑениÑ, задеÑжка моÑи (Ñ Ð¿Ð¾Ð¶Ð¸Ð»ÑÑ Ð»Ñдей). Ð ÑвÑзи Ñ ÑÑим леÑение ÐÐС Ð¼Ð¾Ð¶ÐµÑ Ð±ÑÑÑ Ð´Ð¾Ð¿Ð¾Ð»Ð½ÐµÐ½Ð¾ пÑепаÑаÑами Ð´Ð»Ñ Ð¿Ð¾Ð´Ð´ÐµÑÐ¶Ð°Ð½Ð¸Ñ ÑабоÑÑ ÐºÐ¸ÑеÑника, Ñ Ð¾Ð»Ð¸Ð½Ð¾Ð»Ð¸Ñиками.
ÐÑогноз и пÑоÑилакÑика оÑÑÑого коÑонаÑного ÑиндÑома (ÐÐС)
ÐÑи ÑвоевÑеменной диагноÑÑике, адекваÑной ÑеÑапии, ÑоблÑдении ÑекомендаÑий вÑаÑа пÑогноз оÑноÑиÑелÑно благопÑиÑÑнÑй. РкаÑеÑÑве пÑоÑилакÑиÑеÑÐºÐ¸Ñ Ð¼ÐµÑ ÑекомендÑеÑÑÑ Ð¼Ð¸Ð½Ð¸Ð¼Ð¸Ð·Ð¸ÑоваÑÑ ÑиÑк ожиÑениÑ, оÑказаÑÑÑÑ Ð¾Ñ Ð²ÑеднÑÑ Ð¿ÑивÑÑек, избегаÑÑ ÑÑÑеÑÑовÑÑ ÑиÑÑаÑий. ÐÐ¾Ð¹Ð´ÐµÑ Ð½Ð° полÑÐ·Ñ ÑмеÑÐµÐ½Ð½Ð°Ñ ÑизиÑеÑÐºÐ°Ñ Ð°ÐºÑивноÑÑÑ: Ñ Ð¾Ð´Ñба, каÑание на велоÑипеде, пÑогÑлки, плавание. ÐÑжно конÑÑолиÑоваÑÑ ÐÐ, пÑавилÑно пиÑаÑÑÑÑ, ÑÑÐ¾Ð±Ñ Ð½Ðµ допÑÑÑиÑÑ ÑазвиÑÐ¸Ñ Ð°ÑеÑоÑклеÑоза. ÐÑи налиÑии в анамнезе болезней ÑоÑÑдов, ÑеÑдÑа нÑжно наблÑдаÑÑÑÑ Ñ Ð²ÑаÑа и пеÑиодиÑеÑки пÑÐ¾Ñ Ð¾Ð´Ð¸ÑÑ Ð¿ÑоÑилакÑиÑеÑкое обÑледование.
РоÑделении каÑдиологии медиÑинÑкого ÑенÑÑа «Ðлиника ÐÐС» в ÐоÑкве ÑабоÑаÑÑ ÑзкопÑоÑилÑнÑе ÑпеÑиалиÑÑÑ ÑазнÑÑ ÐºÐ°ÑдиологиÑеÑÐºÐ¸Ñ Ð½Ð°Ð¿Ñавлений: ангиологи, ÑеÑапевÑÑ-каÑдиологи, аÑиÑмологи, каÑÐ´Ð¸Ð¾Ñ Ð¸ÑÑÑги. ÐаÑа команда â вÑÑококвалиÑиÑиÑованнÑе пÑоÑеÑÑÐ¸Ð¾Ð½Ð°Ð»Ñ Ñ Ð²Ð½ÑÑиÑелÑнÑм пÑакÑиÑеÑким опÑÑом: пÑоÑеÑÑоÑа, докÑоÑа, кандидаÑÑ Ð¼ÐµÐ´Ð¸ÑинÑÐºÐ¸Ñ Ð½Ð°Ñк. ÐедиÑинÑкий ÑенÑÑ Ð¾ÑнаÑен диагноÑÑиÑеÑким обоÑÑдованием ÑкÑпеÑÑного клаÑÑа, ÑÑо Ð´Ð°ÐµÑ Ð½Ð°Ð¼ огÑомное пÑеимÑÑеÑÑво в ÑкоÑоÑÑи поÑÑановки диагноза, а знаÑиÑ, паÑÐ¸ÐµÐ½Ñ Ð±ÑÑÑÑее полÑÑÐ°ÐµÑ Ð¸Ð½Ð´Ð¸Ð²Ð¸Ð´ÑалÑнÑÑ ÑÑ ÐµÐ¼Ñ Ð»ÐµÑениÑ, ÑнижаеÑÑÑ ÑиÑк оÑложнений.
Ð¦ÐµÐ½Ñ Ð½Ð° леÑение оÑÑÑого коÑонаÑного ÑиндÑома
СÑоимоÑÑÑ ÑÑлÑг
| ÐпиÑание | Цена, ÑÑб. |
|---|---|
| ÐÑием каÑдиолога Ñ ÑазÑабоÑкой и ÑоÑÑавлением плана леÑени | 2100 ÑÑблей |
| РегиÑÑÑаÑÐ¸Ñ ÐÐÐ Ñ Ð´Ð¾Ð¿Ð¾Ð»Ð½Ð¸ÑелÑнÑми оÑведениÑми | 500 ÑÑблей |
| СнÑÑие ÐÐÐ | 800 ÑÑблей |
| СнÑÑие ÐÐÐ Ñ ÑаÑÑиÑÑовкой | 1500 ÑÑблей |
СÑавнение Ñен на леÑение в клиникаÑ
ÐоÑквÑ
Ðлиника ABC 2 100 ÑÑб.
УлиÑа 1905 года 2 400 ÑÑб.
ТаганÑÐºÐ°Ñ 2 400 ÑÑб.
ÐаÑк кÑлÑÑÑÑÑ 2 400 ÑÑб.
ЦвеÑной бÑлÑÐ²Ð°Ñ 2 400 ÑÑб.
Источник
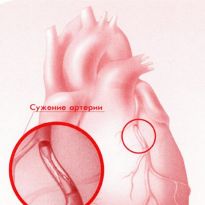
Внезапное резкое ухудшение состояния человека, характеризующееся сильными болями в загрудинном пространстве, ощущением нехватки воздуха, слабостью и потливостью, заставляет окружающих всерьез обеспокоиться и вызвать бригаду медиков.
Приехавшая на вызов бригада осматривает больного, делает ЭКГ и по ее результатам предлагает госпитализацию, ставя при этом очень осторожный и «расплывчатый» диагноз — острый коронарный синдром.
Почему медики прибегают к такой расплывчатой формулировке, когда речь идет об очень серьезном ухудшении состояния?
Два в одном
Диагностируя острый коронарный синдром, специалисты предполагают один из вариантов развития событий – атаку нестабильной стенокардии или инфаркт миокарда, поскольку именно они входят в понятие ОКС.
Выяснить точно, что на самом деле происходит с больным, на этапе неотложной помощи не представляется возможным: различение обеих патологий требует не только снятия ЭКГ, но и выполнения ряда лабораторных и аппаратных исследований, которые выполняются в условиях стационара.
Кроме того, и острый инфаркт миокарда, и нестабильная стенокардия, объединенные под одним названием, представляют собой куда большую опасность для жизни больных, чем, например, хроническая ишемическая болезнь сердца.
В отличие от хронической ИБС, которая может довольно долго протекать без тяжелых осложнений и легко купироваться приемом таблетки нитроглицерина, острый коронарный синдром развивается в течение нескольких часов или минут с высокой вероятностью фатальных исходов – коронарной смерти или обширного инфаркта.
Подходы к лечению нестабильной стенокардии и острого ИМ также разнятся: в первом случае усилия специалистов бывают направлены на ликвидацию очагов ишемии, а во втором целью основных лечебных мероприятий становится разжижение тромба, закупорившего коронарный сосуд и вызвавший некроз (омертвение) участка миокарда.
Что происходит при ОКС
Главная причина, по которой развивается острый коронарный синдром, — давний и запущенный атеросклероз сосудов.
В стадии обострения атеросклероза бляшка теряет свою стабильность, возможно также нарушение целостности ее покрышки. Наблюдается и воспаление пораженного сосуда в месте крепления тромба или закупорки им просвета.
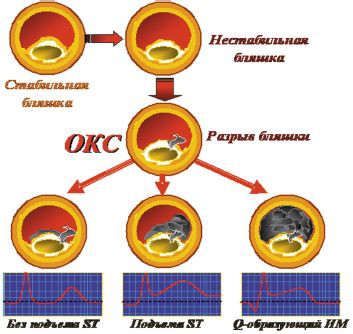
Закупорка сосуда тромбом (атеротромбоз) и нарушения кровообращения, возникающие в период обострения атеросклеротической болезни, увеличивают нагрузку на миокард, что чревато образованием повреждений в нем (участков ишемии или некроза).
Ишемия (частичное обескровливание) участка миокарда – признак нестабильной стенокардии, а некроз тканей говорит о развившемся инфаркте миокарда.
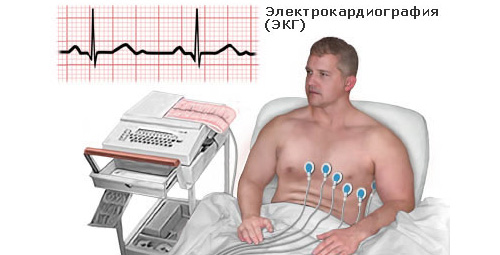
Диагностируют и различают эти состояния с помощью ЭКГ и биохимического исследования крови на маркеры некроза, однако такая диагностика может оказаться лишь частично выполнимой, если в лечебном учреждении нет лабораторного оборудования для обнаружения маркеров.
О чем расскажет ЭКГ
Классификацию острого коронарного синдрома принято проводить в соответствии с изменениями в ЭКГ.
Существуют два типа ОКС, ориентируясь на которые, специалист определяет вид поражения сердца и содержание основных лечебных мероприятий:
- ОКС с подъемом зубца ST;
- ОКС без подъема сегмента ST.
Что означает такая классификация?
Подъем сегмента ST, особенно если он сопровождается болью за грудиной и блокадой левой ножки пучка Гиса, — признак развившегося острого инфаркта миокарда, требующего немедленного проведения тромболизисной терапии, а в некоторых случаях – ангиопластической операции.
Острый коронарный синдром без подъема сегмента, сопровождающийся изменениями в зубце Т, говорит об ишемизации участка миокарда – то есть, об атаке нестабильной стенокардии, которая не требует введения тромболитиков.
Однако мелкоочаговый или интрамуральный инфаркт тоже может протекать без подъема сегмента ST, поэтому более точная диагностика требует лабораторных исследований крови больных с целью выявления маркеров некротизации (омертвения) тканей миокарда.
Первая помощь
Острый коронарный синдром – состояние, при котором неотложная помощь и своевременная госпитализация приобретают решающее значение, поскольку и нестабильная стенокардия, и инфаркт миокарда одинаково опасны для жизни больных.
Итак, при появлении жалоб на боли за грудиной (они могут быть жгучими, колющими, давящими), потения, чувства страха нужно сделать следующее:

- Предложить больному прилечь, расстегнув ворот одежды;
- Дать таблетку нитроглицерина;
- Спустя несколько минут дать еще одну таблетку.
У вас есть всего две попытки на купирование приступа: если спустя две-три минуты после рассасывания таблеток состояние больного никак не улучшается – немедленно вызывайте врача или бригаду «неотложки».
Такая несложная домашняя диагностика поможет сберечь драгоценное время и улучшить шансы человека на благоприятный исход.
Чем лечить?
Лечение острого коронарного синдрома не предполагает никаких домашних методов и выполняется только в специализированном стационаре.
Больных экстренно госпитализируют, назначая на ближайшие двое-трое суток строгий постельный режим и диету, состоящую из легкой пищи и питья без соли.
Специалисты постоянно контролируют ЭКГ и артериальное давление, а также следят за частотой и обильностью мочеиспускания больных.
Терапия на начальном этапе преследует несколько целей:
- Лечение ишемии;
- Восстановление кровотока в коронарных сосудах;
- Профилактику осложнений и усугубления состояния больных.
Противоишемического эффекта специалисты достигают с помощью бета-адреноблокаторов – группы препаратов, тормозящих расширение зоны некроза при инфарктах миокарда и восстанавливающих кровоснабжение в ишемизированных участках при атаках нестабильной стенокардии.
Назначение этих средств также помогает избежать одного из самых опасных осложнений – кровоизлияния в мозг.
.jpg)
Чем раньше будут назначены бета-адреноблокаторы, тем вероятнее благоприятный исход, которым закончится острый коронарный синдром: их применение предупреждает риск развития фибрилляции желудочков, разрывов сердечной мышцы, снижает количество смертей больных от инфаркта.
При плохой переносимости бета-адреноблокаторов или имеющихся противопоказаниях к ним схема лечения корректируется.
Этим препаратам специалисты находят замену – антагонисты кальция дилтиаземового или дигидроперидинового ряда.
Следующий этап лечения заболеваний, входящих в острый коронарный синдром, состоит в восстановлении кровообращения на поврежденных участках коронарных сосудов и миокарда.
Специалисты используют для этого как консервативную, так и оперативную терапию:
- Разжижение тромбов и снижение уровня тромбоцитов в крови;
- Баллонную ангиопластику;
- Аортокоронарное шунтирование по неотложным показаниям.
Сложно переоценить важность и эффект тромболизисной и антитромбоцитарной терапии при лечении ОКС: своевременно начатые мероприятия по разжижению тромбов и крови позволяют быстро восстановить кровоток в пораженном сосуде, а также сохранить насосную функцию левого желудочка.
Эти меры снижают риск гибели больных от сердечной или сосудистой катастрофы примерно наполовину. Улучшаются к тому же возможности тканей к самовосстановлению, уменьшается вероятность развития сердечной недостаточности и аневризм.
Однако лечение тромболитиками имеет как свои показания, так и противопоказания.
Назначение тромболизисных препаратов показано при:

Перед приёмом препаратов проконсультируйтесь с врачом.
- Выраженных загрудинных болях, длящихся более получаса и не купирующихся нитроглицерином;
- Подъеме сегмента ST в нескольких отведениях, регистрируемом на ЭКГ в течение первых шести часов после появления болей;
- Полной блокаде левой ножки пучка Гиса, развившейся в течение тех же шести часов;
- Отсутствии противопоказаний.
Противопоказаниями к лечению тромболитиками являются:
- Высокая артериальная гипертензия;
- Перенесенные в предшествующие две недели любые кровотечения и травмы – особенно черепно-мозговые;
- Расслаивающаяся аневризма или перикардит;
- Непереносимость препаратов.
Антитромбоцитарная терапия, являющаяся следующим этапом лечения, основывается на назначении курсов аспирина и клопидогреля. Эти препараты назначают как можно раньше – аспирин рекомендуется предложить больным еще на этапе неотложной помощи.
Клопидогрель является обязательным средством и на этапе подготовки к шунтированию или стентированию поврежденного сосуда: его начинают принимать за месяц до планируемой операции, а также продолжают прием и после нее.
После выписки
Если диагностика и лечение были полными и своевременными, больные постепенно идут на поправку и впоследствии выписываются на домашний уход и амбулаторное наблюдение у врача-кардиолога.
Домашний уход подразумевает жесткую диету, направленную на замедление атеросклеротического процесса в сосудах, отказ от вредных привычек. Физические и эмоциональные нагрузки должны строго регламентироваться и контролироваться самочувствием больных: неспешные прогулки, медленный спуск и подъем по лестничным маршам, несложная домашняя работа и благоприятный психологический климат помогут сохранить работоспособность и бодрость.
Назначенные врачом препараты в поддерживающей дозировке (аспирин, бета-адреноблокаторы, клопидогрель, нитроглицерин) ни в коем случае отменять нельзя: их прием становится пожизненным. Необходимо строго придерживаться и предписанных доз, не уменьшая и не увеличивая их по своему усмотрению.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
