Частые осложнения при респираторном синдроме
Осложнения у больных при респираторном дистресс-синдроме легких.
В ходе интенсивной терапии дистресс синдрома легких может возникнуть ряд тяжелых осложнений, которые могут задержать выздоровление или привести к летальному исходу. Некоторые из них связаны с интубационной или трахеостомической трубкой: обтурация мокротой, перегиб, смещение, избыточное раздувание манжетки и т. д., другие обусловлены неполадками в функционировании аппаратов ПВЛ, неправильным выбором режимов вентиляции легких, плохим увлажнением газовых смесей. Эти осложнения не являются специфическими и могут встречаться у всех больных с ОДН, которым проводится ИВЛ.
Больные РДС особенно подвержены таким осложнениям, как нозокомиальные инфекции легких, баротравма легких и нарушения со стороны свертывающей и противосвертывающей систем.
Нозокомиатьные инфекции легких. При аутопсии у больных ОРДС в более чем половине случаев находят очаговую бактериальную пневмонию. Часто это осложнение не распознается при жизни, так как кашель не характерен для РДС, подъем температуры или лейкоцитоз могут быть завуалированы медикаментозно или сопутствующими заболеваниями. Рентгенологически очаговые инфильтраты трудно заметить на фоне диффузного затенения или сердечной тени, к тому же качество снимков, выполненных на передвижных рентгеновских аппаратах, не всегда высокое.
Микробиологическая идентификация инфекционного начата может быть затруднена из-за множества патогенных бактерий, населяющих трахеобронхиатьное дерево у больных с интубационной трубкой или трахеостомой. Из современных методов обнаружения бактерий при нозокомиальной инфекции легких используются посевы материала, полученного из нижних дыхательных путей с помощью изолированного катетера со щеткой или при бронхоальвеолярном лаваже.
До идентификации бактерий больные РДС с подозрением на нозокомиальную пневмонию должны получать антибиотики широкого спектра действия. После обнаружения инфекционного начата антибиотики Подбираются на индивидуальной основе. К сожалению, как уже было отмечено, летальность больных РДС, осложненным нозокомиальной пневмонией, даже при назначении соответствующих антибиотиков в адекватных дозах достаточно высока.
Патогенез респираторного дистресс синдрома взрослых (РДСВ)
Бактериальный трахеобронхит, которому не всегда уделяется должное внимание, — самое частое осложнение у больных РДС, является следствием травмирования интубационной (трахеотомической) трубкой слизистой оболочки, повреждения слизистой при неправильной методике аспирации мокроты (особенно нестандартными катетерами), недостаточного увлажнения и согревания ингалируемых газовых смесей, несоблюдения правил асептики и антисептики.
Наличие трахеобронхита определяется по появлению обильной гнойной мокроты и отсутствию свежих инфильтративных изменений в легких. Для него характерны также повышенная температура и лейкоцитоз. При фибробронхоскопическом исследовании видна эрозированная воспаленная слизистая, особенно в области бифуркации трахеи и главных бронхов.
Для лечения трахеобронхита используются соответствующая антибактериальная терапия (курс 7-14 дней), санация трахеобронхиального дерева с антисептиками (диоксидин), а также принимаются меры по исключению грубого травмирования слизистой оболочки.
Назотрахеальная трубка или назогастральный зонд большого диаметра предрасполагают к развитию инфекционного синусита. К этому осложнению особенно предрасположены больные с нарушением проходимости носовых путей и больные с травмой лица. У этой категории пациентов предпочтительна оротрахеальная интубация. Синусит может сопровождаться высокой температурой, бактериемией и менингизмом. Развитие синусита может быть диагностировано при появлении гнойных выделений из носа или носоглотки. Для лечения синусита необходима замена назотрахеальной трубки оротрахеальной или выполнение трахеостомии, применение соответствующих антибиотиков, промывание носовых путей антисептическими растворами и закапыванием сосудосуживающих средств (санорин и т. п.).
Нередко происходит инфицирование плеврального выпота вследствие распространения инфекции из очагов пневмонии. При возникновении подобного осложнения обязательна быстрая эвакуация плеврального содержимого путем выполнения торакоцентеза или дренирования, несмотря на увеличенный риск развития пневмоторакса у больных, находящихся на ИВЛ.
Эти манипуляции производятся в асептических условиях при придании больному полусидячего положения. Пункцию (дренирование) осуществляют по задней подмышечной линии в VII—VIII межреберном промежутке. Более точно место пункции можно определить при помощи аппарата для ультразвуковой диагностики.
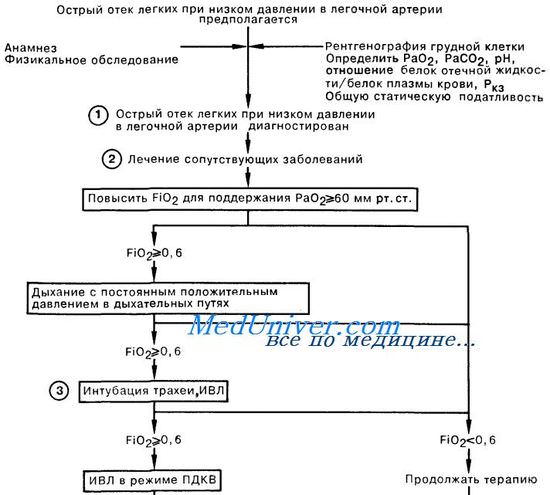
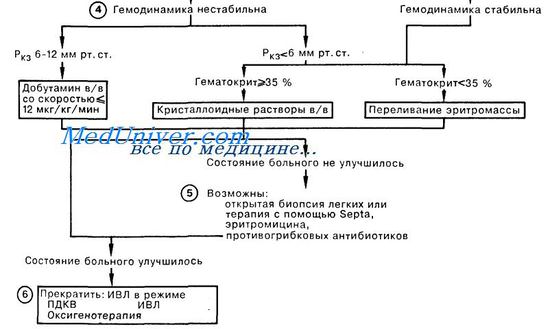
Неотложная помощь при отеке легких — респираторном дистресс синдроме взрослых (РДСВ)

— Вернуться в оглавление раздела «Скорая помощь. Неотложные состояния.»
Оглавление темы «Лечение респираторного дистресс синдрома легких.»:
1. Состояние сурфактантной системы легких при респираторном дистресс-синдроме.
2. Клиника и диагностика респираторного дистресс-синдрома.
3. Лечение респираторного дистресс-синдрома
4. Кислород при лечении респираторного дистресс синдрома
5. Длительность ИВЛ при респираторном дистресс-синдроме. Сурфактант при лечении дистресс синдрома легких.
6. Современные методы лечения дистресс синдрома легких.
7. Методы детоксикацпи при респираторном дистресс-синдроме.
8. ДВС синдром при респираторном дистресс-синдроме легких.
9. Питание больных при респираторном дистресс-синдроме легких.
10. Осложнения у больных при респираторном дистресс-синдроме легких.
Источник
Особенности инфузионной терапии при коронавирусной инфекции, осложненной вирусной пневмонией с ОРДС ограничение объема вводимой жидкости.
Диагностика острого респираторного дистресс-синдрома (ОРДС) осуществляется на основании клинических критериев «Берлинской дефиниции».
1. Дифференциальную диагностику при коронавирусной инфекции проводят с заболеваниями, протекающими с ________ синдромом
1) неврологическим;
2) обструктивным;
3) диспептическим;
4) респираторным;+
5) гепатолиенальным.
2. Возбудителем коронавирусной инфекции является
1) Adenoviridae;
2) Picornaviridae;
3) Coronaviridae;+
4) Reoviridae;
5) Paramyxoviridae.
3. Наиболее частым осложнением при коронавирусной инфекции является
1) гайморит, ринит;
2) менингит, миокардит;
3) почечная недостаточность;
4) вирусная пневмония, ОРДС;+
5) средний отит, синусит.
4. Возможная этиотропная терапия COVID-2019 включает
1) хлорохин/гидроксихлорохин;+
2) ацикловир;
3) осельтамивир;
4) фуразолидон;
5) флуконазол.
5. Стартовой антибактериальной терапией для лечения внебольничных пневмоний являются (рекомендации ВОЗ 2017)
1) линкозамиды;
2) бета-лактамные антибиотики;+
3) тетрациклины;
4) аминогликозиды;
5) оксазолидиноны.
6. Оксигенация при сатурации< 80-90% начинается с использования
1) аппарата ИВЛ;
2) наркозо-дыхательного аппарата;
3) маски с резервуаром;
4) назальной канюли;+
5) маски.
7. При иммуносупрессивном состоянии (например, ВИЧ) к терапии назначают (рекомендации ВОЗ 2017)
1) клиндамицин;
2) ацикловир;
3) сульфаметоксазол/триметоприм;+
4) циклоферон;
5) рибавирин.
8. Основная мера защиты медицинского персонала при работе с лицами, инфицированными коронавирусной инфекцией, — это использование
1) многоразового полотенца;
2) вакцинация;
3) халата с коротким рукавом;
4) только масок;
5) средств инфекционной защиты.+
9. При невозможности перорального приема при лечении COVID-19 лопинавир/ритонавир вводят в виде
1) раствора эндолимфатически;
2) суспензии через назогастральный зонд;+
3) свечей ректально;
4) раствора внутривенно.
10. При подозрении на наличие внебольничного метициллин-резистентного S. aureus (CA-MRSA) к терапии добавляют (рекомендации ВОЗ 2017)
1) хлорамфеникол;
2) ванкомицин;+
3) азтреонам;
4) левофлоксацин;
5) доксициклин.
11. К симптомам коронавирусной инфекции относят
1) субфебрильную температуру, фарингит, конъюнктивит, диарею;
2) субфебрильную температуру, ларингит, ринит, коньюнктивит, налеты на миндалинах;
3) высокую температуру, увеличение миндалин, лимфатических узлов, фарингит;
4) лихорадку, кашель, одышку;+
5) высокую температуру, головную боль, миалгии, трахеит, ринорею.
12. К характерным клиническим симптомам при коронавирусной инфекции относятся
1) повышение температуры тела, кашель, одышка;+
2) болезненность в области живота, рвота, головные боли;
3) лихорадка, рыхлая, пятнистая слизистая оболочка щек, одутловатость лица, гнойное отделяемое из носа;
4) повышение температуры тела в первые сутки до максимальных цифр, рвота, сердцебиение;
5) быстро нарастающие симптомы интоксикации в первые часы заболевания, слабость, миалгии.
13. Экспресс-тесты появились в
1) Казахстане;
2) Украине;
3) Китае;+
4) Англии;
5) Польше.
14. Поражение какого отдела дыхательных путей является наиболее типичным для осложненного течения COVID-19?
1) трахеи;
2) гортани;
3) носоглотки;
4) бронхов;
5) легких.+
15. Изменения в периферической крови при коронавирусной инфекции
1) тромбоцитопения;+
2) эритроцитоз;
3) лимфоцитоз, атипичные мононуклеары;
4) эозинофилия;
5) тромбоцитоз.
16. При легких формах COVID-2019 с поражением только верхних дыхательных путей у пациентов моложе 60 лет показано назначение
1) рекомбинантного интерферона альфа, раствора для назального применения;+
2) ИРС®19 по 1 дозе в каждый носовой ход 2 раза в неделю, в течение 2 недель;
3) дерината 0,25% раствора по 4-5 капель в каждый носовой ход 4-6 раз в сутки;
4) ремантадина 1-й день 100 мг 3 раза в день, 2-й и 3-й день 100 мг 2 раза в день.
17. При легких формах инфекции COVID-2019, сопровождаемых поражением только верхних отделов дыхательных путей, у пациентов старше 60 лет рекомендовано применение
1) хлорохина;+
2) кагоцела;
3) рекомбинантного интерферона 1 вета;
4) дерината.
18. К РНК содержащим вирусам относят
1) коронавирус;+
2) герпесвирус;
3) вирус гепатита В;
4) аденовирус;
5) парвовирус.
19. Репродуктивное число R0 вируса COVID-19 составляет
1) 0,1;
2) 1,1;
3) 5,0;
4) 3,8;+
5) 2,2.
20. Наиболее характерными путями передачи коронавирусной инфекции являются
1) контактный, воздушно-капельный, аэрозольный;+
2) трансмиссивный, контактный, пищевой;
3) трансплантационный, половой, парентеральный;
4) воздушно-пылевой, пищевой, контактно-бытовой;
5) алиментарный, перинатальный, гемотрансфузионный.
21. Факторы, предрасполагающие к тяжёлому течению заболевания
1) артериальная гипотензия, возраст 20-35 лет, доброкачественные новообразования;
2) аллергический дерматит, алопеция;
3) возраст <50 лет, гипотериоз, наследственные заболевания;
4) пиодермия, возраст 30-40 лет, анемия;
5) сахарный диабет, злокачественные новообразования, возраст>60 лет.+
22. При лечении COVID-2019 с поражением нижних дыхательных путей, согласно временным рекомендациям, у лиц пожилого возраста с сопутствующей патологией целесообразнее использовать комбинацию
1) цефтриаксон+амикацин;
2) осельтамивир+вильпрафен;
3) гидроксихлорохин+азитромицин;+
4) амоксициллин+клавулановая.
23. При лечении COVID-2019 с поражением нижних дыхательных путей доза лопинавира/ритонавира составляет
1) 500/200 мг 2 раза в сутки;
2) 200/200 мг 2 раза в сутки;
3) 200/50 мг 2 раза в сутки;
4) 400/100 мг 2 раза в сутки.+
24. Выберите из перечисленных вирусов ДНК-содержащий
1) коронавирус;
2) вирус гриппа;
3) РС-вирус;
4) аденовирус;+
5) реовирус.
25. Наиболее быстрым и чувствительным методом лабораторной диагностики коронавирусной инфекции из верхних дыхательных путей в первые дни болезни является
1) исследование методом аспирата из трахеи методом ПЦР;
2) исследование методом бронхоальвеолярного лаважа методом ПЦР;
3) исследование крови в парных сыворотках;
4) культивация вируса в культурах ткани;
5) исследование методом ПЦР мазков из носоглотки и ротоглотки.+
26. В патогенезе коронавирусной инфекции определяющее значение имеет
1) снижение синтеза легочного сурфактанта;
2) снижение защитных сил организма (состояние иммуносупрессии);
3) поражение вегетативной нервной системы и нарушение иннервации легких;
4) активизация аутогенной флоры организма;
5) размножение вируса в эпителии верхних и нижних дыхательных путях, диффузное поражение альвеоцитов.+
27. Длительность медицинского наблюдения за контактными, в очаге коронавирусной инфекции составляет ____ дней
1) 45;
2) 5;
3) 7;
4) 14;+
5) 20.
28. К методу лабораторной диагностике коронавирусной инфекции относят
1) иммуноферментный анализ;
2) пробу Кумбса;
3) реакцию непрямой(пассивной) гемагглютинации;
4) полимеразную цепную реакцию;+
5) реакцию иммунофлуоресценции.
29. Диагностика острого респираторного дистресс-синдрома (ОРДС) осуществляется на основании
1) шкалы SMART-COP/SMRT-CO;
2) результатов согласительной конференции в Калуге 2004 года;
3) шкалы LIS (Lung Injury Score);
4) клинических критериев «Берлинской дефиниции»;+
5) шкалы CURB 65/CRB 65.
30. Пациент с тяжелой формой коронавирусной инфекции, осложненной вирусной пневмонией и ОРДС должен быть госпитализирован в
1) инфекционную больницу, в боксированное отделение под наблюдение врача-инфекциониста;
2) оставлен на амбулаторном лечении с ежедневным наблюдением участкового терапевта и консультацией инфекциониста;
3) инфекционную больницу, в отделение палатного типа под наблюдение врача инфекциониста;
4) палату интенсивной терапии под наблюдение врача-реаниматолога и терапевта;
5) инфекционную больницу в изолированный бокс отделения реанимации и интенсивной терапии под наблюдение врача-инфекциониста и врача-реаниматолога.+
31. Когда следует закончить наблюдение в эпидемическом очаге коронавирусной инфекции?
1) по истечении срока максимальной инкубации у контактировавших с больным;+
2) немедленно после госпитализации больного;
3) немедленно после заключительной дезинфекции;
4) после введения контактировавшим с больным иммуноглобулина, или вакцины, или бактериофага;
5) после выписки больного из стационара.
32. Резервуаром и переносчиком инфекции у COVID-19 являются
1) крупный рогатый скот;
2) птицы, утки;
3) черепахи, обезьяны;
4) змеи, летучие мыши;+
5) кошки, собак.
33. Основным профилактическим мероприятием при коронавирусной инфекции является
1) применение противовирусных препаратов;
2) иммунизация в предэпидемический период;
3) лечение больных;
4) применение иммуномодулирующих препаратов;
5) соблюдение правил личной гигиены, ношение СИЗ.+
34. Ваши действия при сатурации > 90%
1) оксигенация через назальную канюлю;
2) через аппарат ИВЛ;
3) через маску с резервуаром;
4) наблюдение;+
5) через маску.
35. Самым частым осложнением коронавирусной инфекции является
1) вирусно-бактериальная пневмонии;+
2) кератоконъюнктивит;
3) менингоэнцефалит;
4) бактериальная суперинфекция кожи;
5) вирусная пневмония.
36. Инкубационный период при коронавирусной инфекции составляет ______ дней
1) 4-9;
2) 7-10;
3) 5-8;
4) 2-14;+
5) 3-4.
37. Основной терапией при коронавирусной инфекции является
1) патогенетическая терапия и лечение вторичных бактериальных инфекций;+
2) антибактериальная терапия;
3) вакцинотерапия;
4) симптоматическая терапия;
5) бактериофаготерапия.
38. В настоящее время основным источником инфекции при коронавирусной инфекции COVID-19 является
1) больное животное;
2) больной человек, в том числе в инкубационном периоде;+
3) реконвалесцент;
4) больной человек;
5) бактерионоситель.
39. Основным видом биоматериала для лабораторного исследования является
1) ликвор;
2) мокрота;
3) моча;
4) мазок из носоглотки и/или ротоглотки;+
5) кал и рвотные массы.
40. Вирус COVID-19 относится к роду
1) альфа-герпесвирусам;
2) гамма-коронавирусы;
3) альфа-коронавирусы;
4) бета-коронавирусы;+
5) пи-герпесвирусам.
41. У госпитализированных пациентов в 100% случаев была
1) диарея;
2) першение в ротоглотке;
3) мышечная боль;
4) выделения из носа;
5) пневмония.+
42. Особенности инфузионной терапии при коронавирусной инфекции, осложненной вирусной пневмонией с ОРДС
1) быстрая внутривенная струйная инфузия аминофиллина в сочетании с глюкокортикостероидами;
2) быстрая внутривенная капельная инфузия коллоидного плазмозаменителя;
3) быстрая внутривенная струйная инфузия антигистаминных препаратов;
4) ограничение объема вводимой жидкости;+
5) повышение объема вводимой жидкости.
43. К группам риска развития осложнений при коронавирусной инфекции относятся пациенты с
1) конъюнктивитом;
2) перенесенным острым пиелонефритом;
3) поллинозом;
4) злокачественными новообразованиями;+
5) рецидивирующей экземой.
Источник
Ближневосточный респираторный синдром – острое, высоколетальное инфекционное заболевание, вызываемое РНК-содержащим бета-коронавирусом. Патогномоничными симптомами инфекции служат преимущественное поражение дыхательного тракта с высокой вероятностью развития респираторного дистресс-синдрома взрослых. Клинически заболевание проявляется лихорадкой, одышкой, кашлем, кровохарканьем. Диагностика патологии подразумевает обнаружение вируса и Ат к нему в биоматериале заболевшего. Этиотропная терапия состояния включает противовирусные препараты; в лечении также используются симптоматические средства (жаропонижающие, муколитики и другие).
Ближневосточный респираторный синдром (БВРС, MERS) представляет собой острое вирусное поражение респираторного тракта. Впервые о данном заболевании стало известно в 2012 году, когда в Саудовской Аравии был выявлен пациент с симптомами данной болезни. К 2015 г. эпидемия MERS охватила 25 стран Ближнего Востока, Африки, Азии, Европы. Наиболее массовая вспышка инфекции, вызванная бета-коронавирусом, случилась в Южной Корее, где погибло более 30 человек, в карантине находились почти 3000 контактных лиц. Заболеваемость повышается в зимне-весенний сезон (особенно в марте и апреле), что связывают с инфицированием человека от молодых верблюдов. Чаще поражаются взрослые (более 90%) в возрасте 50 лет и старше.
Причины БВРС
Возбудитель заболевания – коронавирус ближневосточного респираторного синдрома, принадлежащий к роду бета-коронавирусов линии С. Впервые у человека данный вирус был выделен в 2012 году, ранее обнаруживался только среди одногорбых верблюдов. Изучение вопроса показало, что животные инфицировались при рождении либо в первые месяцы жизни, в дальнейшем примерно треть из них становились бессимптомными носителями коронавируса. Следовательно, источниками инфекции могут быть как больные животные, люди, так и носители вируса.
Заражение людей с помощью аэрогенного механизма передачи от верблюдов доказано в небольшом числе случаев болезни, чаще всего причиной инфицирования служило употребление в пищу некипяченого верблюжьего молока, недостаточно термически обработанного мяса, соприкосновение с мочой, кровью и фекалиями больного животного при уходе за ним. Заражение здоровых лиц от больного человека происходит преимущественно воздушно-капельным путём, может реализоваться при контакте с инфицированными биологическими жидкостями и в быту через контаминированные коронавирусом предметы обихода. Описаны внутрибольничные заражения: южнокорейская эпидемия является следствием внутригоспитального инфицирования от нулевого пациента с завозным случаем болезни.
Возбудитель малоустойчив в окружающей среде: чувствителен к воздействию стандартных доз дезинфектантов, ультрафиолетовому облучению и нагреванию. Группами риска по заболеванию являются лица старше 65 лет, с сопутствующими заболеваниями (сахарный диабет, ожирение, патологии почек, сердца, болезни лёгких, ВИЧ-инфекция, злокачественные новообразования), жители коммунальных квартир, бараков, общежитий, военнослужащие, ветеринары, скотоводы, сотрудники зоопарков, цирков, медработники и сотрудники сферы обслуживания. У детей болезнь встречается редко, описанные случаи наблюдались среди больных с врожденными патологиями (синдром Дауна, муковисцидоз и другие).
Патогенез
Патогенез заболевания изучен недостаточно, патоморфологические исследования ввиду религиозных убеждений не могли быть проведены в ряде стран. Определено, что бета-коронавирус обладает тропностью к клеткам бронхиального эпителия и альвеолярным пневмоцитам 2 типа, клеткам почек и Т-лимфоцитам. При попадании в респираторный тракт возбудитель активно размножается в эпителии трахеи, вызывая дискинезию ресничек, клетках бронхов, подвергая их массовой деструкции и нарушая мукоцилиарный клиренс. Внутри альвеолоцитов вирус способен вызывать дисрегуляторные изменения в генах.
Почечная недостаточность при данной патологии обусловлена прямым повреждающим действием вируса, и, в неменьшей степени, гипоксическим поражением тканей. Патогистологически при MERS обнаруживаются геморрагические проявления, апоптоз, диффузные поражения альвеол, сквамозная метаплазия альвеолоцитов, явления бронхиолита, а также формирование эозинофильных гиалиновых мембран, нарушение активности сурфактанта. Были описаны явления портально-долькового гепатита и миозита с атрофическими изменениями мышц; серое и белое вещество головного мозга, кардиомиоциты при данной болезни не имели специфических повреждений.
Иммунитет после перенесенного заболевания, его длительность, напряженность изучаются; есть данные о возможности повторного заражения. Считается, что вирус способен вызывать функциональный паралич системы продукции интерферона, может задерживать физиологическое образование провоспалительных цитокинов.
Симптомы БВРС
Инкубационный период составляет в среднем 5 дней (от 2 до 14 суток). Характерно острое начало заболевания с выраженного озноба, подъёма температуры тела до 38-39°С, головокружения, болей в суставах, мышцах и горле. В трети случаев наблюдаются явления тошноты, рвоты, жидкого водянистого стула; обезвоживания обычно не происходит. Пациенты предъявляют жалобы на непродуктивный изнуряющий кашель, усиливающийся к вечеру либо ночью.
Через 2-4 дня развивается клиника тяжелой вирусной пневмонии. Беспокоит появление кашля с необильной мокротой, чувство сжатия, стеснения в груди, одышка с тенденцией к усугублению, иногда появляется кровохарканье. Нарастание дыхательной недостаточности вынуждает больных принимать специальную позу, облегчающую их состояние (сидя, опершись на руки). Отмечается западание межреберных промежутков, надключичных ямок, синюшный оттенок кожи конечностей, изменения сознания (от возбуждения до апатии). Могут появиться признаки поражения мочевыделительной системы в виде тенденции к олигоурии.
Осложнения
Опасность Ближневосточный респираторный синдромзаключается в развитии острого респираторного дистресс-синдрома, сопровождающегося резкой гипоксией и гипоксемией. Самостоятельное дыхание становится затруднительным, больные нуждаются в вентиляционном пособии. Кроме ДН, к числу наиболее частых осложнений ближневосточного респираторного синдрома следует отнести острую сердечную, почечную, полиорганнную недостаточность. В связи с выполнением инвазивных медицинских манипуляций и лечебных процедур (внутривенные, внутримышечные инъекции, искусственная вентиляция лёгких, постановка сосудистых, мочевых катетеров и др.) возможно появление вторичной бактериальной инфекции.
Диагностика
При подозрении на бета-коронавирусную инфекцию обязательна консультация инфекциониста, пульмонологаи реаниматолога, при выраженном гастроэнтерите — гастроэнтеролога. Этиологическая верификация возбудителя и вспомогательная диагностика проводится физикальными, лабораторными и инструментальными методами, включающими:
- Оценку объективных данных. При осмотре больного MERS обычно выявляется акроцианоз, бледность, повышенная влажность кожных покровов, увеличенное число дыхательных движений, вынужденное положение больного, устойчивая тахикардия, лихорадка. При перкуссии легочных полей выявляется притупление перкуторного звука над пораженной областью. Аускультативно определяются жесткое, иногда амфорическое дыхание, двусторонние влажные мелкопузырчатые хрипы и крепитация. Пульсоксиметрияопределяет прогрессирующее снижение насыщенности артериальной крови кислородом (SaО2 менее 90 %).
- Молекулярно-генетическую диагностику. Методом ПЦР в материале (мазок из носа, носоглотки, горла) можно выделить вирус в первые сутки заболевания. Материал предпочтительнее брать из нижних дыхательных путей ввиду высокой концентрации вируса именно в этой локализации (мокрота, бронхоальвеолярный лаваж, трахеальный аспират). Выделить возбудителя возможно также из крови, мочи и кала. Согласно протоколу диагностики ВОЗ, поиск вируса необходимо осуществлять с интервалом в 2-3 дня в материале, полученном из разных отделов дыхательных путей.
- Серологическую диагностику. Рекомендации ВОЗ подразумевают также динамическое проведение анализа крови (ИФА) на наличие антител к коронавирусу ближневосточного респираторного синдрома. Наиболее информативным ИФА становится более чем через 14-21 суток от первых клинических симптомов. Реже, с целью исключения других патологий, применяются копрограмма и бактериологическое исследование испражнений.
- Лабораторные исследования крови и мочи. Для картины заболевания характерны лейкопения, лимфоцитопения, тромбоцитопения, ускорение СОЭ. Биохимические показатели лактатдегидрогеназы, АСТ, АЛТ, мочевины и креатинина обычно превышают лабораторные нормы. В общеклиническом анализе мочи сохраняется нормальная плотность и осмолярность.
- Лучевую диагностику. Проводится обзорная рентгенография легких, реже МСКТ грудной клетки. Рентгенологическая картина обычно характеризуется диффузным снижением прозрачности легочных полей (симптом «матового стекла»), двусторонним прогрессирующим затемнением вплоть до исчезновения тени средостения, просветлениями по ходу средних и крупных бронхов (симптом «воздушной бронхографии»). Поражение легких наиболее выражено в средних и нижних отделах. Реже наблюдается появление плеврального выпота.
Дифференциальную диагностику проводят с атипичной пневмонией (ТОРС), гриппом, легионеллёзом, орнитозом, аспергиллёзом, микоплазмозом, пневмоцистозом, туберкулезным казеозным распадом лёгких, брюшным тифом, сепсисом, бактериальными пневмониями, бронхитами. Симптомы гастроэнтерита следует дифференцировать с вирусными диареями, энтеровирусной инфекцией, пищевыми отравлениями, сальмонеллёзом и шигеллёзом.
Лечение: Ближневосточный респираторный синдром
Госпитализации в инфекционный стационар подлежат все больные с подозрением на инфекцию. Контактные лица подвергаются разобщению с коллективом на максимальный срок инкубационного периода MERS (14 суток). Больным рекомендуется обильное питьё, частый приём легких и питательных блюд небольшими порциями.
Специфического лечения ближневосточного респираторного синдрома не разработано. Существующие этиотропные препараты широкого спектра действия должны быть введены в первые дни, в идеале – в первые часы заболевания. Во время вспышек на Ближнем Востоке и Корее наилучшие результаты лечения достигались при применении рибавирина, часто в сочетании с интерфероном α2β. Успешным оказалось использование моноклональных антител к бета-коронавирусу, препаратов сыворотки крови реконвалесцентов. Использование системных глюкокортикостероидов не влияло на уменьшение смертности больных MERS, в ряде случаев их применение было оправдано уменьшением выраженности иммунопатологических реакций.
Симптоматическая терапия предусматривает использование муколитиков, вазопротекторов, антибиотиков (в случае доказанного вторичного бактериального поражения), дезинтоксикационных средств (реополиглюкин, глюкозо-солевые растворы) и других. Нарастание дыхательной недостаточности является показанием для начала оксигенотерапии и перевода больных на искусственную вентиляцию лёгких.
Прогноз и профилактика
Прогноз заболевания зависит от возраста, наличия сопутствующей патологии, своевременности обращения за медицинской помощью, но всегда серьёзный. Среднее число дней до поступления в стационар составляет 0-4 суток от дебюта клинических проявлений; до наступления состояния, требующего неотложных реанимационных мероприятий, ‒ 1-5 суток от начала болезни. Смерть чаще всего наступает через 5-11 дней; летальность при заболевании составляет около 35 %.
Средств специфической профилактики (вакцин) на данном этапе развития медицины не существует, но ведутся активные разработки в этой области. К неспецифическим мерам профилактики относится избегание посещений стран с высокой заболеваемостью MERS (ОАЭ, Саудовская Аравия, Южная Корея, Бахрейн, Катар и ряд других), употребления в пищу верблюжьего мяса и некипяченого молока, отказ от массовых мероприятий, контактов с больными людьми и животными. При вынужденном пребывании рядом с потенциальным источником заражения рекомендуется использование одноразовых масок или респираторов, защитных очков или щитков на глаза, перчаток, халатов (эти правила распространяются и на медицинских работников), частое гигиеническое мытье рук с мылом или антисептическим средством на спиртовой основе.
Источник
