Церебральный токсоплазмоз код по мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Токсоплазмоз.

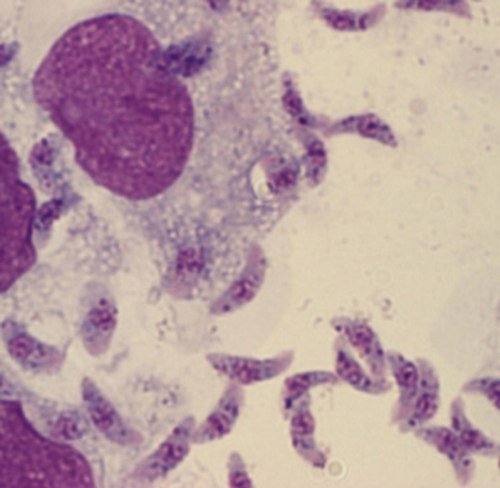
Toxoplasma gondii в мазке
Описание
Токсоплазмоз — это зоонозное паразитарное заболевание человека и животных, протекающее в острой или хронической форме, и опасное развитием тяжелых нарушений, прежде всего со стороны нервной системы.
Причины
Впервые возбудитель токсоплазмоза (Toxoplasma gondii) была обнаружена у грызунов гонди, а позже – у кроликов. В дальнейшем возбудитель был найден у самых различных сельскохозяйственных животных.
Возбудитель токсоплазмоза относится к типу простейших. Toxoplasma gondii представляет собой одноклеточный микроорганизм, по форме напоминает полулуние или дольку апельсина с одним заостренным, а другим заоургленным концом. Размеры его могут варьировать от 4-7 мк в длину и 2-4 мк в ширину до 10-12 мк в длину и 5 мк в ширину. Не окрашиваются по методу Грамма. При окраске по методу Романовского-Гимзы цитоплазма паразита приобретает голубой тон, а ядро – рубиново-красный. Специальных органелл передвижения у них не обнаружено. Движения у них скользящие, а при проникновению в клетку – вращательные.
Возбудитель токсоплазмоза довольно широко распространен в природе, и основным объектом его обитания являются самые различные виды животных. Наиболее важную роль в антропургическом очаге как основной источник инфекции играет кошка. Учитывая чрезвычайно широкое распространение кошек в мире и принимая во внимания их образ жизни (охота за мелкими грызунами и птицами, контакты с сельскохозяйственными и домашними животными, питание кухонными отходами мяса), можно считать, что они полностью обеспечивают циркуляцию вида в синантропных условиях и в быту.
Широко распространен трансплацентарный механизм передачи инфекции плоду от матери, носительницы токсоплазм. Очень близким к трансплацентарному пути передачи токсоплазм будут заражения при переливании крови или трансфузии лейкоцитарной массы. Передача токсоплазменной инфекции может возникнуть от больных, чаще женщинс отягощенной акушерской патологией, когда их менструальные выделения, лохи, околоплодная жидкость могут стать фактором передачи токсоплазм обслуживающему их медицинскому персоналу.
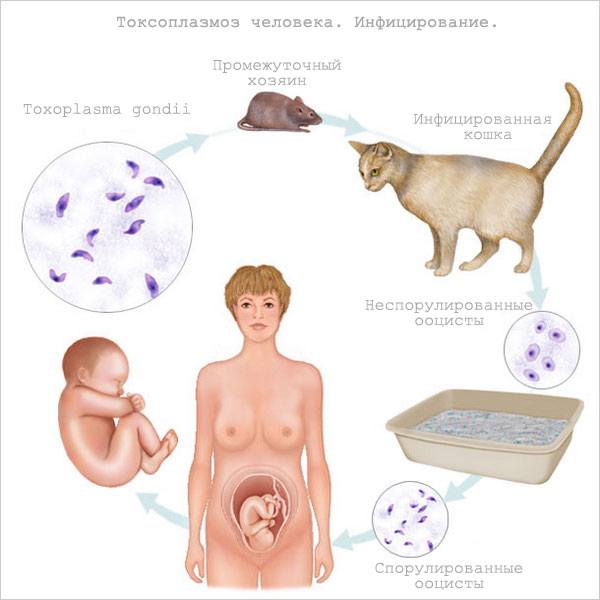
Жизненный цикл токсоплазмы
Патогенез
Токсоплазмоз может быть врожденный и приобретенный. Инфицирование человека при приобретенном токсоплазмозе у животных может происходить через поврежденную кожу и неповрежденные слизистые оболочки. Отмеченная у больных токсоплазмозом большая частота хронических тонзиллитов с повторными ангинами, выделением токсоплазм из удаленных миндалин, а также увеличение подчелюстных и шейных лимфоузлов дают основание полагать, что внедрение возбудителя у человека возможно через слизистую полости рта и глоточного кольца. Не исключена возможность заражения через слизистую желудочно-кишечного тракта.
Развитие тяжелого остро заболевания, могущего обусловить даже смертельный исход, или длительное бессимптомное носительство у человека и животных зависит от вирулентности инфицирующего штамма, массивности инфекции, места внедрения, сопротивляемости макроорганизма.
Обычно место внедрения и образования первичного, местного очага при заражении человека остается неизвестным. Из места внедрения (на коже или слизистых оболочках) по лимфатическим путям токсоплазмы попадают в регионарные лимфатические узлы, где происходит их размножение. При достаточно высокой сопротивляемости организма паразиты могут погибнуть, не вызвав заболевания. В противном случае они прорываются в кровь. Для острого токсоплазмоза характерна гематогенная диссеминация их по всему организму. У человека в остром периоде, при рецидивах и обострениях бывают паразитемия и распространение током крови инфекции по различным органам, где могут быть обнаружены в большом количестве размножающиеся токсоплазмы в виде внеклеточных форм. Проникшие в клетки паразиты продолжают размножаться и образуют крупные скопления – псевдоцисты, не имеющие выраженной оболочки. В местах размножения и скопления их в тканях определяются очаговые или диффузные воспалительно-некротические изменения. При хронических формах вокруг внутриклеточных скоплений токсоплазм, особенно цист, воспалительные изменения в тканях обычно не развиваются. В таком случае цисты могут длительно находиться в тканях мозга, глаз, во внутренних органах и этим обуславливать возможность длительной хронической инфекции.
Представления об иммунитете при токсоплазмозе можно отметить в таких основных положениях:
1. Организм хозяина, перенесшего заражение одним штаммом токсоплазм, становится иммунным к повторному заражению его однородным или близким к нему другими штаммами.
2. Иммунитет развивается при заражении трофозоитами, цистами и спорозоитами, возникшими при бесполом пути развития.
3. В иммунном к токсоплазмам организме дефинитивного хозяина – кошки – процесс гаметогонии не происходит.
4. При нестерильном иммунитете в организме животных могут обнаруживаться цисты, а в сыворотке их крови – специфические антитела.
5. При заражении ранее иммунизированных цистами токсоплазм белых мышей трофозоитами штамма RH в их организме могут латентно существовать два штамма: вирулентный в форме трофозоитов и авирулентный в виде цист, т. Е. Животные будут находиться в состоянии нестерильного иммунитета. При заражении их – носителей цист – дозой в 1000 раз большей (1 млн. Трофозоитов), наступал «прорыв» иммунитета с острым течением болезни и смертельным исходом.
6. Иммунитет к токсоплазмам в основном обуславливается клеточными факторами при участии гуморальных. Действие противотоксоплазмозной сыворотки, применяемой с профилактической целью, оказалось очень слабым.
7. Опсоно-фагоцитарная система у инфицированных животных проявляется возрастанием фагоцитарного состояния организма.
Симптомы
Острый токсоплазмоз с поражением лимфатических узлов. Заболевание протекает с высокой температурой, выраженной общей интоксикацией (сильная слабость, подавленное настроение, головная и мышечная боль) или с хорошим самочувствием, субфебрильной или даже нормальной температурой. Правильное и своевременное распознавание легких железистых форм острого токсоплазмоза особенно важно у беременных женщин, у которых беременность заканчивается рождением ребенка с тяжелой формой врожденного токсоплазмоза. Чаще бывает одностороннее или двустороннее увеличение шейных лимфатических узлов, реже опухают подкрыльцовые, паховые. Лимфатические узлы бывают величиной от фасоли до грецкого ореха – вначале болезненные, затем делаются безболезненными – плотные, не спаянные с кожей. В отдельных случаях описаны некрозы, но нагноения никогда не наблюдается. Изменения со стороны крови обычно проявляются умеренным лейкоцитозом, лимфоцитозом до 50%, а также проявлением лимфомоноцитов, характерных для инфекционного мононуклеоза.
Экзантематозная форма острого приобретенного токсоплазмоза начинается остро , сопровождается ознобом, повышением температуры до 40С, общей разбитостью и слабостью. Температура может оставаться высокой до 2-3 недель. На 4-7 день появляется обильная макулезно-папулезная сыпь, покрывающая все тело, кроме головы, ладоней, подошв. Она остается в течение 2 недель. Заболевание часто сопровождается атипичными интерстициальными пневмониями, миокардитом, явлениями менингоэнцефалита. Иногда бывают увеличены печень и лимфоузлы.
Церебральная форма острого токсоплазмоза протекает тяжело, с высокой температурой, обычно без высыпаний, с выраженными тяжелыми поражениями центральной нервной системы, особенно головного мозга. Сопровождается воспалением мозговых оболочек, реже присоединяются поражения спинного мозга.
Кроме того, выделяют острую форму токсоплазмоза с поражением внутренних органов, а также субклинический вариант.
Как большинство протозойных инфекций, во многих случаях склонен давать длительное, хроническое течение. Рецидивы при приобретенном токсоплазмозе могут быть через очень продолжительные промежутки времени – месяцы и даже годы.
Поражения центральной нервной системы являются одним из наиболее частых проявлений хронического приобретенного токсоплазмоза. Рецидивы токсоплазмоза с явлениями энцефалита могут быть у взрослых и даже пожилых людей, иногда много лет спустя после начала заболевания. Нередко хронический токсоплазменный энцефалит сопровождается вовлечениям в процесс мозговых оболочек и протекает как менингоэнцефалит. Хронические токсоплазмозные поражения центрально нервной системы часто сопровождаются в различной степени эпилептиформными синдромами. Отмечаются и другие нарушения – невралгии, вегетативные полиневралгии, вегетативно-сосудистые дистонии, неврозы и психоневрозы.
Другим частым симптомом хронического токсоплазмоза является поражение мышц, проявляющееся в виде мышечных болей, которые обычно бывают средней степени выраженности, но иногда могут быть сильными и мучительными. Встречаются как распространенные миалгии, так и миозиты, очаговые воспалительные изменения в мышцах. Нередко обнаруживаются нарушения в работе желез внутренней секреции.
Поражение глаз при приобретенном токсоплазмозе чаще бывает у молодых людей, хотя может быть и у более пожилых. Встречаются преимущественно задние увеиты, диссеминированные хореоретиниты, экссудативные и пролиферативные ретиниты. Заболевание начинается картиной острого серозного ретинита, реже расположенного по периферии глаза. В более типичных случаях на заднем полюсе обнаруживается различной величины светлый, серо-зеленого цвета, несколько приподымающийся и нерезко ограниченный очаг. Форма его округлая. Вблизи очага видны кровоизлияния – в сетчатке или под ней. В зависимости от локализации очагов в большей или меньшей степени страдает зрение. Если поражается область желтого пятна, теряется острота центрального зрения.
При токсоплазмозе отмечается увеличение периферических лимфоузлов, которые обычно не спаяны, подвижны. Однако в некоторых случаях увеличение лимфатических узлов констатируется в средостении, что дает повод для ошибочного диагноза туберкулеза. Иногда бывает значительное увеличение и болезненность мезентериальных узлов. Описан даже случай, когда была произведена операция по поводу аппендицита.
Врожденный токсоплазмоз:
Токсоплазмоз является одной из главных причин уменьшения рождаемости, увеличения количества абортов, мертворождений, детской заболеваемости и смертности. У женщин, инфицированных токсоплазмами, отмечается склонность к угнетению менструальной функции. Токсоплазмоз может быть одним из этиологических факторов аменореи. Как показали широко проведенные обследования новорожденных, положительные серологические реакции наблюдаются вскоре после рождения у 50% детей, однако это не всегда указывает на наличие врожденного токсоплазмоза, так как положительные серологические реакции могут быть обусловлены пассивной передачей антител от матери с кровью. В случае отсутствия заражения плода в течение первых 6 месяцев после рождения титры антител быстро делаются более низкими, а серологические реакции отрицательными. Если же заражение плода наступило, то положительные серологические реакции в высоком титре остаются длительное время и развиваются более или менее выраженные клинические проявления заболевания.
У новорожденных, особенно в первые месяцы, острый токсоплазмоз может протекать как тяжелое септическое заболевание с явлениями общей интоксикации, с высокой и длительной температурой, падением веса, макулезно-папулезными и геморрагическими высыпаниями. Во время генерализации инфекции в остром периоде токсоплазмы током крови разносятся по всем органам и тканям, что может обусловить выраженные в различной степени поражения внутренних органов и нервной системы. При поражении печени заболевание может протекать в относительно легкой форме с непродолжительной желтухой или с тяжелой желтухой, выраженной гепато- и спленомегалией, со значительными нарушениями функции печени. Несколько реже выявляются поражения кишечника.
В зависимости от выраженности и локализации поражений, а также от возраста больного клинические проявления могут быть разнообразными. У грудных детей отмечаются двигательное беспокойство, психомоторные расстройства, повышение мышечного тонуса, судорожные припадки, могут быть параличипарезы. Для врожденного токсоплазмоза характерно развитие гидроцефалии. Наблюдается также микроцефалия, которая может образовываться вследствие задержки роста пораженного токсоплазмами мозга или благодаря чрезмерно раннему закрытию швов, развитию краниостеноза, часто сопровождающегося гипертензивным синдромом. Однако следует подчеркнуть, что при врожденном токсоплазмозе могут быть не только грубые очаговые поражения нервной системы (менингоэнцефалиты, энцефаломиелиты, эпилепсия), но бывают часто функциональные нарушения: астено-невротические синдромы, вегетативно-сосудистые, могут встречаться также ликвородинамические с явлениями легкой церебральной гипертензии. Относительно реже описаны при врожденном токсоплазмозе поражения периферической нервной системы, корешков спинного мозга, невралгии.
Запор. Метеоризм. Недомогание. Одышка. Озноб. Слабость в ногах. Судороги. Тошнота. Тошнота натощак. Увеличение паховых лимфоузлов. Увеличение подмышечных лимфоузлов. Фебрильная температура тела. Холодный пот.
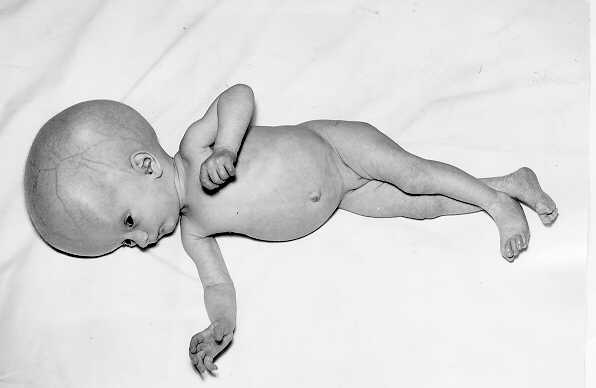
Ребенок с врожденным токсоплазмозом
Лечение
Терапия токсоплазмоза в зависимости от давности, характера и локализации поражений должна быть комплексной и индивидуальной.
При токсоплазмозе, как и при других инфекционных заболеваний, применение химиотерапевтических препаратов не может гарантировать полное освобождение организма от инфекцииотсутствие возможности в будущем рецидивов и обострений. Однако именно эти препараты – основные средства выбора при токсоплазмозе. Приводим распространенную схему лечения токсоплазмоза хлоридином: в течение 10 дней взрослые должны получать 2 раза в день по 0,025 г хлоридна (суточная доза – 0,05 г) и 2-3 раза в день по 2 таблетки сульфадимезина (суточная доза – 2-3 г). После десятидневного перерыва курс повторяют 3-4 раза. Более благоприятные результаты лечения наблюдаются при острых формах приобретенного токсоплазмоза, особенно при лимфагландулярных.
При остром токсоплазмозе глаз под влиянием специфической терапии иногда очень быстро наступает улучшение и остановка дальнейшего развития процесса. Менее выраженный успех может быть при хроническом токсоплазмозе. Грубые рубцовые и дистрофические изменения в мозгу, глазах, внутренних органах не поддаются лечению.
Ошибочным является мнение об отсутствии эффекта от лечения при врожденном токсоплазмозе. Конечно, при грубых пороках развития, уродствах, рубцовых изменений в мозгу, оставшихся после перенесенного во внутриутробной жизни энцефалита, выраженной степени гидроцефалии, дебильности, а также при трофических нарушениях на дне глаза после перенесенного до рождения хориоретинита нельзя ждать успеха от специфической терапии. Однако, в тех случаях, когда воспалительно-дистрофический процесс, начавшийся еще во внутриутробной жизни, продолжается и после рождения, настойчиво проводимая специфическая терапия может обеспечить значительное улучшение и, главное, остановить дальнейшее прогрессирование заболевание.
Кроме указанных препаратов показано назначение кортикостероидов. При хронических, торпидных случаях токсоплазмоза глаза можно кроме специфической терапии применять месячные курсы тканевой терапии – экстракты алоэ, плаценты. Большое значение имеет широкое использование витаминотерапии.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: P37,1 Врожденный токсоплазмоз.

Врожденный токсоплазмоз
Описание
Врожденный токсоплазмоз. Это паразитарная патология, которая возникает при трансплацентарном инфицировании ребенка Toxoplasma gondii У большинства детей протекает бессимптомно. Возможные проявления заболевания: интоксикационный синдром, пятнисто-папулезная сыпь, лимфаденопатия, желтуха, гепатоспленомегалия, отеки нижних конечностей. Часто провоцирует развитие патологий органа зрения, слуха, ЦНС; реже – миокарда, легких и печени. Антенатальная диагностика базируется на проведении биопсии, постнатальная – на совокупности анамнестических и клинико-лабораторных данных (ИФА, ПЦР). Этиотропное лечение врожденного токсоплазмоза проводится при помощи схем на основе препаратов пириметамина и сульфадимезина или спирамицина.
Дополнительные факты
Врожденный токсоплазмоз – заболевание в педиатрии и неонатологии, возникающее в результате трансплацентарного заражения плода на фоне острой формы токсоплазменной инфекции у матери. Впервые Toxoplasma gondii была описана французами К. Николь и Л. Монсо в 1908 году. В 1939 г. Американцы Э. Вольф, Д. Кауэн и Б. Пэйдж подтвердили трансплацентарный механизм передачи возбудителя. Промежуточными хозяевами могут выступать более 400 видов животных. Согласно статистическим данным ВОЗ, число инфицированных токсоплазмой людей в мире составляет порядка 1,5 млрд. Человек, в России – около 30% всего населения. Частота врожденной формы 1,5:1000 новорожденных. Даже на фоне лечения средний показатель смертности у детей до 5 лет составляет 12%, осложнения возникают почти у 90%.
Причины
Врожденный токсоплазмоз развивается только при инфицировании матери Toxoplasma gondii во время вынашивания ребенка. Механизм заражения беременной женщины – фекально-оральный. Наиболее распространенные причины: контакт с животными из семейства кошачьих и употребление термически необработанной пищи. Инвазивная форма возбудителя – ооциста – формируется в кишечнике животных и выделяется с калом, после чего может на протяжении 12 и больше месяцев сохранять контагиозность в условиях внешней среды. В крайне редких случаях этиологическим фактором может стать трансплантация контаминированных органов или переливание крови. Заражение плода T. Gondii происходит трансплацентарным путем. После рождения ребенка развивается интенсивный гемолиз, возникают геморрагии на слизистых оболочках, расширение камер сердца, пневмония или интерстициальный отек легких, некроз печени и селезенки, увеличение лимфоузлов, воспаление и отек тканей головного мозга, некробиоз сетчатки. При гистологическом исследовании непосредственно пораженных тканей определяется некроз, гранулематозная или диффузная пролиферация ретикулоцитов, инфильтрация плазмоцитами и лимфоцитами, перифокально – множество токсоплазм. Впоследствии на месте некротизированных участков формируется фиброз, переходящий в кальциноз.
В зависимости от периода инфицирования плода врожденный токсоплазмоз может протекать в трех формах:
• Хроническая форма. Заражение происходит в I-II триместрах беременности. Риск передачи возбудителя – 13-18%. При такой форме могут развиваться атрофия головного мозга, гидроцефалия, деформация желудочков мозга, анофтальмия, колобома, атрофия сетчатки, врожденные пороки сердца и других органов и систем.
• Подострая форма. Инфицирование – III триместр. Риск заражения ребенка – 75-85%. Проявления могут включать в себя энцефалит, менингоэнцефалит, очаговый некроз сетчатки, увеит.
• Острая форма. Токсоплазма попадает в организм ребенка непосредственно перед родами. Возможные симптомы: гипертермия, пятнисто-папулезная сыпь, интенсивная желтуха, гепатоспленомегалия, анемия, миокардит, пневмония.
Симптомы
Врожденный токсоплазмоз может проявляться в различные периоды жизни ребенка – от первых дней до нескольких месяцев. Специфических симптомов данное заболевание не имеет. Зачастую присутствующая клиника нечеткая и имитирует другие врожденные патологии. Наиболее вероятные проявления врожденного токсоплазмоза: ухудшение общего состояния, пятнисто-папулезная сыпь различной локализации, генерализованная лимфаденопатия, увеличение печени и селезенки, желтуха, отеки нижних конечностей, субфебрильное повышение температуры тела. Тяжесть симптомов зависит от степени инфицирования токсоплазмами, триместра беременности, в котором произошло инфицирование, и иммунных сил матери. Примерно 70-90% детей не имеют каких-либо проявлений в ранние периоды жизни, но почти у всех спустя некоторое время возникают осложнения. Классический врожденный токсоплазмоз проявляется триадой Сэбина – обструктивная гидроцефалия, хориоретинит и массивное внутричерепное обызвествление. Наблюдается данный комплекс не более чем у 3% детей. Помимо триады, часто возникают миокардит, миозит, гепатит и пневмония. Клинические проявления напрямую зависят от присутствующих патологических изменений. Вероятность развития поздних осложнений на фоне латентного врожденного токсоплазмоза составляет порядка 90%. Период возникновения может быть разным – от нескольких месяцев до нескольких лет. Наиболее часто наблюдается поражение глаз, органа слуха и ЦНС. Самое распространенное осложнение – ретинит (примерно 85% случаев). К другим последствиям перенесенного врожденного токсоплазмоза относят олигофрению, гидроцефалию, повышение внутричерепного давления, острый и хронический энцефалит, эпилепсию, полную глухоту и/или слепоту, микрофтальм, увеит, хроническую гипертермию, редко – шизофрению.
Диагностика
Диагностика врожденного токсоплазмоза может проводиться в антенатальном и постнатальном периоде. Антенатальное исследование подразумевает использование инвазивных методов с дальнейшими лабораторными анализами. Абсолютное показание к их проведению – острый токсоплазмоз матери в сумме с нарушениями развития плода по результатам акушерского УЗИ. Выбор методики исследования зависит от срока беременности. При гестации от 10 недель проводится биопсия хориона, от 16 недель – амниоцентез, от 18 – кордоцентез. Для верификации инфекции полученный материал исследуют при помощи ПЦР. Постнатальная диагностика включает в себя сбор анамнестических данных и проведение клинического и лабораторного исследования. Данная мера является обязательной для всех детей, входящих в группу риска внутриутробного инфицирования. Неспецифическая диагностика и ее результаты зависят от присутствующих симптомов и синдромов. Список исследований может включать в себя ОАК (анемия, тромбоцитопения, лейкоцитоз); рентгенографию ОГК (признаки инфильтрации легких); нейросонографию и КТ головного мозга; биохимическое исследование крови с измерением АЛТ и АСТ, определением СРБ, уровня билирубина и его фракций (все показатели выше нормы); офтальмоскопию (некроз сетчатки); спинномозговую пункцию (признаки воспаления). Специфические методы подразумевают серодиагностику биологических жидкостей методом ИФА, при котором наблюдается возрастание титра антител IgG в 4 и больше раз и высокий уровень IgM на протяжении 10-14 суток. При необходимости проводится ПЦР с целью идентификации ДНК токсоплазмы.
Лечение
Лечение новорожденного с выраженной клинической картиной врожденного токсоплазмоза проводится только в условиях стационара, в отделении патологии новорожденных. Соблюдение специфического режима и рациона не требуется, их коррекция проводится в соответствии с состоянием ребенка. При наличии отягощенного анамнеза матери этиотропную терапию начинают с момента постановки предварительного диагноза. В других случаях перед началом лечения требуется проведения лабораторных методов исследования. Используемые схемы: пириметамин и сульфадимезин на 1-1,5 месяца; спирамицин или другие макролиды на 4-6 недель. В некоторых случаях применяют системные глюкокортикостероиды – преднизолон. Симптоматическое лечение зависит от присутствующих симптомов и синдромов, выявленных педиатром или неонатологом. При стойком повышении внутричерепного давления или развитии гидроцефалии показано хирургическое лечение. При необходимости дальнейшее лечение может проводиться амбулаторно под контролем педиатра, инфекциониста и других специалистов. В таких же условиях проводится терапия субклинической и латентной формы врожденного токсоплазмоза. Решение об отказе от приема препаратов принимается на основе клинико-лабораторных показателей, находящихся в пределах возрастной нормы, и заключения всех лечащих врачей.
Прогноз
Прогноз при врожденном токсоплазмозе зависит от триместра, в котором произошло инфицирование плода и тяжести клинических проявлений. При развитии патологии в I триместре может наблюдаться самопроизвольное прерывание беременности и выкидыш или дальнейшее развитие тяжелых форм заболевания, однако аномалии органов при этом не возникают. При адекватной и своевременной терапии прогноз для жизни благоприятный, для выздоровления – сомнительный.
Профилактика
Неспецифическая профилактика врожденного токсоплазмоза включает в себя ограничение контакта домашних животных с беременной женщиной, соблюдение гигиенических норм, прием в пищу только термически обработанных продуктов, тщательное мытье овощей и фруктов. При наличии факторов, указывающих на возможное инфицирование матери, проводится специфическая диагностика, направленная на идентификацию T. Gondii При подтверждении диагноза показано немедленное проведение этиотропной терапии. Специфической профилактики врожденного токсоплазмоза не разработано.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
