Бронхообструктивный синдром у детей при пневмонии
Что такое бронхообструктивный синдром?
Бронхообструктивный синдром (БОС) является комплексом симптомов, характеризующимся возникновением нарушения проходимости в бронхиальном дереве, имеющего функциональную или органическую природу.
Бронхообструктивный синдром имеет широкое распространение в педиатрической практике. Частота его встречаемости среди детского населения составляет около 45%, чаще всего возникает у малышей до трёх лет, но во взрослом возрасте тоже диагностируется.
Бронхообструктивный синдром – это не самостоятельное заболевание, а комплекс симптомов, которые возникают вследствие других болезней.
Поэтому при выявлении бронхообструктивного синдрома у ребёнка врачу необходимо выяснить причину его возникновения, а только после этого приступать к лечению.
Прогноз излечения напрямую зависит от причины возникновения бронхообструктивного синдрома. Поэтому у одних детей могут полностью исчезнуть клинические проявления при адекватном этиотропном лечении, а у других происходит переход его в хронический процесс, инвалидизация или даже смерть.
Причины возникновения бронхообструктивного синдрома у детей
Основные причины развития бронхообструкции
Основными причинами, способствующими возникновению бронхообструктивного синдрома, в детском возрасте – это наличие инфекционных заболеваний и аллергических реакций у ребёнка. Вирус парагриппа (типа III) и РС-инфекции, среди больных острой респираторной инфекцией, способствуют возникновению бронхиальной обструкции.
Другими вероятными причинами возникновения бронхообструктивного синдрома является наличие:
- врождённых пороков сердца, бронхов и лёгких;
- генетических заболеваний;
- иммунодефицитных состояний;
- бронхолёгочной дисплазии;
- аспирации инородных тел, круглых гельминтов;
- гиперплазии лимфатических узлов;
- новообразований в бронхах и прилегающих тканях;
- из-за побочного воздействия лекарств.
Факторы риска развития обструкции бронхов в детском возрасте
Кроме причин возникновения БОС в детском возрасте, выделяют факторы, которые способствовали его появлению. Из-за них значительно повышается риск появления заболеваний и ухудшается его течение.
В педиатрической практике к ним относят:
- генетическую предрасположенность к появлению атопических реакций;
- повышенную реактивность бронхов;
- гиперплазию вилочковой железы;
- искусственное вскармливание;
- гипотрофию, а также наличие внутриутробных заболеваний и пассивного курения у малыша.
Эти факторы могут усугубить клинику бронхообструктивного синдрома.
Механизм развития бронхообструктивного синдрома
Основными патогенетическими механизмами бронхиальной обструкции являются:
- утолщение слизистой оболочки бронхов из-за того что произошёл воспалительный отёк и инфильтрация;
- возникновение гиперсекреции и изменение реологических свойств бронхиального секрета, способствующих образованию слизистых пробок (при возникновении бронхиолита у ребёнка, обтурация является основным механизмом бронхиальной обструкции);
- возникновение спазма гладкой мускулатуры бронхов;
- появление фиброза в подслизистом слое (является необратимым компонентом бронхиальной обструкции и возникает при наличии у ребёнка хронической патологии);
- вздутие лёгких, которое усиливает обструкцию из-за того что сдавливаются дыхательные пути.
Эти механизмы возникновения бронхиальной обструкции могут иметь различную степень выраженности у детей в разных возрастных группах и при разных заболеваниях.
Классификация бронхообструктивного синдрома у детей
В медицине известно около ста заболеваний, которые сопровождаются бронхообструктивным синдромом. Но следует заметить, что ещё не придумали общепринятую классификацию БОС. Имеющиеся классификации, как правило, перечисляют заболевания, которые могут протекать с бронхиальной обструкцией.
Этиопатогенетические разновидности
Синдром бронхиальной обструкции может дифференцироваться следующим образом, в зависимости от его причин и механизмов возникновения. Согласно этому бронхообструктивный синдром бывает:
- инфекционно-воспалительным (при бронхитах, туберкулёзе, микозе, пневмонии у ребёнка);
- аутоиммунным (когда поражается бронхолёгочная система, если у ребёнка есть диффузные заболевания соединительной ткани или имеются паразитарные инвазии);
- аллергическим (при лекарственной аллергии, полинозах, бронхиальной астме);
- дискинетическим (при стенозах и дискинезиях трахеобронхиального дерева);
- обтурационным (при наличии инородных тел в органах дыхания, опухолевидном процессе, муковисцидозе);
- гемодинамическим (при тромбоэмболиях лёгочной артерии, первичной гипертензии в малом круге кровообращения, застойной сердечной недостаточности);
- токсическим (при приёме медикаментов, а также, если ребёнок вдохнул токсические вещества или отравился веществами, которые имеют холинергическое действие);
- неврогенным (при вегетативной дистонии, истерии, гипервентиляционном синдроме);
- ирритативным (при интубации трахеи, термических или химических ожогах);
- эндокринно-гуморальным (в случае наличия у ребёнка диэнцефального синдрома, гипопаратиреоза).
По характеру течения заболевания
Бронхообструктивный синдром у детей может иметь следующие виды течения:
- острое (клиника БОС сохраняется не больше десяти суток);
- затяжное (бронхообструкция определяется десять и более суток);
- рецидивирующее (возникновение острого бронхообструктивного синдрома встречается три-шесть раз в год);
- непрерывно рецидивирующее (возникают короткие ремиссии между эпизодами бронхообструктивного синдрома или вообще отсутствуют).
Степени тяжести бронхиальной обструкции
В зависимости от того, насколько выражена обструкция, обструктивный синдром у детей бывает:
- лёгкой степени тяжести. При аускульптации характерны свистящие хрипы. В спокойном состоянии цианоз и одышка отсутствуют. Газовый состав крови в норме. Объём форсированного выдоха и максимальная скорость выдоха составляют больше 80% от нормальных показателей. Общее состояние ребёнка чаще всего не нарушено;
- средней степени тяжести. Характерно наличие экспираторной или смешанной одышки, которые возникают в спокойном состоянии, а также может возникать цианоз носогубного треугольника и втяжение податливых мест грудной клетки. Появляется свистящее дыхание, которое можно услышать на расстоянии. Функция внешнего дыхания (ФВД) составляет 60 — 80% от нормальных показателей. Кислотно-основное состояние крови (КОС) нарушается незначительно. При этом РаО2 больше 60 мм рт. ст., РаСО2 меньше 45 мм рт. ст.;
- тяжёлой степени тяжести. Возникает нарушение общего состояния ребёнка. Характеризуется шумным затруднённым дыханием, при помощи дополнительной мускулатуры грудной клетки, а также возникает цианоз. ФВД находится меньше 60% от нормальных показателей. РаО2 меньше 60 мм.рт.ст., РаСО2 больше 15 мм.рт.ст.;
- скрытой бронхиальной обструкцией. При этой степени тяжести не определяются клинические и физикальные признаки бронхообструктивного синдрома. Но при изучении функции внешнего дыхания диагностируют положительную пробу с бронхолитическим препаратом (объём форсированного выдоха за первую секунду увеличивается больше чем на 12%, после того как была проведена ингаляция с бронхолитиком, а также может увеличиться сумма прибавления максимальной объёмной скорости выдоха на 37% и больше).
Чтобы выставить степень тяжести бронхообструктивного синдрома, необходимо знать, есть или нет у малыша: свистящие хрипы, одышка, цианоз, участвует ли вспомогательная мускулатура в акте дыхания, а также знать показатели ФВД и газовый состав крови. Кашель может возникать при всех степенях тяжести бронхиальной обструкции.
На степень тяжести БОС влияет: этиология болезни, возраст ребёнка, преморбидный фон и некоторые другие факторы. Поэтому необходимо всегда помнить, что обструктивный синдром – не является самостоятельным диагнозом, а является симптомокомплексом других болезней, нозологию которых необходимо определить при всех случаях бронхообструктивного синдрома.
Клинические проявления бронхообструктивного синдрома у детей
Симптомы бронхиальной обструкции во многом зависят от того, какое заболевание или фактор способствовал его возникновению.
Общие критерии бронхиальной обструкции
Общими клиническими признаками бронхообструктивного синдрома являются:
- тахипноэ (учащённое поверхностное дыхание);
- экспираторная одышка с участием вспомогательной мускулатуры;
- наличие шумного свистящего дыхания (в англоязычных источниках оно называется «wheezing» дыхание);
- вздутая грудная клетка;
- наличие влажного или приступообразного спастического кашля, не приносящего облегчения.
Сопутствующая симптоматика
В зависимости от основного заболевания, может происходить возникновение лихорадки, дефицит массы тела, появление слизистых и гнойных выделений из носовых ходов, частых срыгиваний, рвоты и т.д.
Если у ребёнка затяжное течение бронхиальной обструкции, этот процесс может спровоцировать формирование бочкообразной (эмфизематозной) грудной клетки, при этом расширяются и выпячиваются межрёберные промежутки, ход рёбер становится горизонтальным.
Если у малыша тяжёлая форма бронхообструктивного синдрома, может происходить возникновение цианоза и других симптомов дыхательной недостаточности.
Диагностика бронхообструктивного синдрома
Диагностика бронхиальной обструкции в детском возрасте включает в себя: сбор анамнеза, объективные исследования, лабораторные и инструментальные методы.
Во время опроса педиатр или неонатолог выясняет этиологические факторы: хронические заболевания, пороки развития, аллергические реакции, эпизоды бронхообструктивного синдрома ранее и т.д.
Физикальное обследование (врачебный осмотр) и анализы
При физикальном обследовании ребёнка могут возникать следующие изменения:
- перкуторно усиливается лёгочный звук вплоть до тимпанита (может приобретать «коробочный» оттенок). Сужаются границы сердечной тупости;
- при аускульптации лёгких выслушивается жёсткое и ослабленное дыхание, сухие, свистящие, а в младенческом возрасте – мелкокалиберные влажные хрипы;
- лабораторная диагностика бронхиальной обструкции у детей проводится при помощи общих анализов и дополнительных тестов. В общем анализе крови (ОАК) чаще всего происходит возникновение неспецифических изменений, характерных для воспалительного процесса, то есть появление: лейкоцитоза, сдвига лейкоцитарной формулы влево, увеличение СОЭ. Если у ребёнка присутствует аллергический компонент, возникает эозинофилия;
- дополнительное обследование показано, если невозможно точно выяснить этиологию бронхиальной обструкции. К нему относят: иммуноферментный анализ (определяют IgM и IgG с инфекционными агентами), серологические пробы, определение количества хлоридов в поте (если у ребёнка подозревается муковисцидоз) и т.д.
Дополнительные инструментальные методы диагностики
К инструментальным методам, которые выявляют бронхообструктивный синдром у детей, относится:
- обзорная рентгенография органов грудной клетки (с её помощью можно выявить расширение корней лёгких, сопутствующее поражение паренхимы, новообразования и расширенные лимфатические узлы);
- бронхоскопия (с её помощью выявляются и удаляются инородные тела в бронхиальном дереве, оценивается проходимость и состояние слизистой оболочки);
- спирометрия (применяется, если у ребёнка длительное течение бронхиальной обструкции, для того чтобы оценить функцию внешнего дыхания);
- компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Проводятся, если низкая информативность от обзорной рентгенографии органов грудной клетки и бронхоскопии.
Лечение бронхообструктивного синдрома у детей
До того момента, как начать лечение бронхиальной обструкции, нужно определить причину её возникновения и выставить правильно диагноз!
Любое лечение должно быть направлено на то, чтобы устранить причину возникновения бронхообструктивного синдрома и облегчить его симптомы.
Доврачебные мероприятия при бронхиальной обструкции у ребёнка
При возникновении БОС нужно вызвать скорую помощь, а до их приезда необходимо отвлечь ребёнка и облегчить симптомы бронхиальной обструкции следующим образом:
- попытаться успокоить малыша;
- открыть окно и увеличить приток свежего воздуха;
- включить увлажнитель воздуха, чтобы влажность воздуха была не меньше 40%;
- расстегнуть одежду;
- придать вертикальное положение или уложить ребёнка на бок, чтобы улучшить проходимость дыхательных путей;
- выйти с малышом в ванную комнату или на улицу (тем более, если холодная погода);
- если у малыша высокая температура – дать жаропонижающие препараты (Нурофен, Панадол);
- если приступ спровоцирован аллергическим компонентом, необходимо дать ребёнку антигистаминные препараты (Зодак, Зиртек и т.д.).
Независимо от того, какая этиология бронхообструктивного синдрома, необходимо госпитализировать ребёнка и провести неотложную бронхолитическую терапию, с применением β2-адреномиметиков.
Стационарное лечение
Лечение БОС включает в себя: бронхолитическую, противовоспалительную, а также терапию, которая улучшает дренажную функцию бронхов. Чтобы улучшить эту функцию, производят назначение:
- муколитических препаратов;
- регидратации;
- массажа;
- постурального дренажа;
- дыхательной гимнастики.
Немедикаментозное лечение бронхообструктивного синдрома, к примеру, при бронхиальной астме, осуществляется также при помощи лечебного закаливания (воздушных и солнечных ванн, обтираний, обливаний, контрастного душа, хождения босиком и т.д.)
В зависимости от степени выраженности и этиологии возникновения БОС больным детям производят назначение:
- бронхолитических прапаратов (производится назначение Эуфиллина, Аминофиллина), симпатомиметиков (Фенотерола, Сальбутамола);
- антигистаминных средств;
- глюкокортикостероидов (к примеру, Пульмикорт);
- муколитиков (к примеру, Амбробене, Лазолвана);
- противокашлевых препаратов (например, Бронхолитина);
- иммуностимуляторов (Бронхомунала);
- противовирусных препаратов (Виферона, Генферона);
- противогельминтных препаратов (Немозола)
- оксигенотерапии при помощи носовых катеторов и маски;
- хирургического лечения;
- антибактериальных препаратов.
Показанием для назначения антибиотиков являются: лихорадка более трёх дней, нарастание интоксикационных симптомов и отсутствие эффекта от бронхолитических препаратов. Чаще всего применяются макролиды, бета-лактамы, фторхинолоны (Сумамед, Флемоклав, Офлоксацин и т.д.).
Осложнения бронхообструктивного синдрома у детей
БОС чреват возникновением следующих осложнений:
- острой сердечной недостаточности;
- опасных для жизни нарушений сердечного ритма;
- паралитического состояния дыхательного центра;
- пневмоторакса;
- ателектаза лёгких;
- вторичной лёгочной эмфиземы (когда возникают частые астматические приступы);
- асфиксией (удушьем);
- может сформироваться лёгочное острое сердце.
Профилактика и прогноз бронхообструктивного синдрома у детей
Для профилактики БОС необходимо исключить все потенциальные этиологические факторы и минимизировать их влияние на организм малыша. Они включают в себя: антенатальную охрану плода, планирование семьи, медико-генетическую консультацию, раннюю диагностику и правильную терапию острой и хронической патологии дыхательной системы и т.д.
Прогноз бронхиальной обструкции зависит от причины, которая её вызвала, и своевременного и адекватного лечения.
Если лечение было своевременно и адекватно – прогноз бронхообструктивного синдрома является благоприятным.
Чем меньше возраст ребёнка при возникновении БОС, тем сложнее он протекает.
Заключение
Рецидивирование БОС будет происходить чаще, длиться будет намного дольше, а чтобы устранить симптомы, необходимы будут всё более серьёзные медикаменты. В результате может развиться бронхиальная астма, сбой в работе сердца, пневмоторакс, асфиксия и другие тяжёлые состояния. При качественной и своевременной профилактике возникают стойкие, длительные рецидивы. Поэтому вовремя начинайте лечение и не забывайте о профилактических мероприятиях!
Окончила КГМУ им. С.И. Георгиевского. Работаю в поликлинике города Евпатории. Специализация — педиатрия
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
Бронхообструктивный синдром (БОС) представляет собой комплекс идентичных клинических симптомов различного генеза с разными патофизиологическими механизмами развития, имеющий в своей основе нарушение бронхиальной проходимости. Несмотря на многочисленные публикации по поводу БОС у детей раннего возраста, особенно в последние годы, острота проблемы бронхиальной обструкции сохраняется. Это обусловлено как ростом частоты встречаемости БОС, особенно у детей первых лет жизни, при острых вирусных заболеваниях респираторного тракта (ОРВИ), так и трудностью дифференциальной диагностики, прежде всего с бронхиальной астмой и некоторыми врожденными и наследственными заболеваниями бронхолегочной системы. Вышеизложенное касается именно детей раннего возраста, у которых при повторных ОРВИ доминирующим в клинической картине заболевания является БОС. При этом необходимо отметить, что частота БОС при ОРВИ у детей первого года возросла в последнее десятилетие до 50 % и более [1–4].
Наиболее частыми причинами развития БОС у детей первых лет жизни являются респираторные инфекции и аллергия. В общей популяции детей, по данным О.И. Ласицы (2004) с использованием международной методики исследования ISAAC (International Study of Asthma and Allergies in Childhood), бронхиальная обструкция встречается у 30 % детей. Респираторные инфекции являются самой частой причиной развития БОС у детей раннего возраста. Практически у каждого второго из них при ОРВИ в клинической картине имеет место та или иная степень выраженности бронхиальной обструкции. В то же время течение БОС на фоне ОРВИ может маскировать проявления основного заболевания [5–8]. Так, у детей первых лет жизни бронхиальная астма может протекать под маской ОРВИ с БОС в 30–50 % случаев.
Основной причиной ОРВИ с признаками бронхиальной обструкции являются вирусы респираторно-синцитиальные и парагриппа, тип 3. Однако в последние годы в развитии ОРВИ с бронхиальной обструкцией возросла роль внутриклеточной инфекции (хламидии, микоплазма, цитомегаловирус, вирусы простого герпеса) [9].
Из других причин развития БОС у детей следует отметить: врожденную и наследственную патологию органов дыхания, пороки развития бронхов, респираторный дистресс-синдром, первичные иммунодефицитные состояния, врожденные пороки сердца, бронхопульмональную дисплазию, аспирацию инородных тел, гастроэзофагеальный рефлюкс, миграцию круглых гельминтов, увеличение внутригрудных лимфатических узлов, опухоли [10–13].
В развитии БОС, как правило, определенную роль играют предрасполагающие факторы и факторы риска развития бронхиальной обструкции.
К предрасполагающим факторам развития БОС у детей относятся: анатомо-физиологические особенности дыхательной системы детей раннего возраста; перинатальная патология; гиперплазия тимуса; гипотрофия; рахит; раннее искусственное вскармливание.
Важно иметь в виду, что факторы риска развития бронхиальной обструкции, как более значимые, так и менее существенные, во многом перекрещиваются и усиливают друг друга. Среди факторов риска развития бронхиальной обструкции у детей, кроме неблагоприятного состояния окружающей внешней среды (пыль, загазованность, неудовлетворительные социально-бытовые условия и т.п.), следует отметить:
— наследственную предрасположенность к атопии;
— наследственную и врожденную патологию бронхолегочной системы;
— курение (для маленьких детей — пассивное);
— гиперреактивность дыхательных путей;
— широкое распространение респираторных вирусных инфекций среди детей [14–16].
Учитывая многообразие причин самого БОС и множество разнообразных по этиологии и патогенезу заболеваний, при которых одним из ведущих симптомов в клинической картине является бронхиальная обструкция, этиопатогенетическую классификацию составить не представляется возможным. С практической точки зрения заболевания у детей, протекающие с синдромом бронхиальной обструкции, можно сгруппировать с учетом связи с ведущими патогенетическими механизмами:
1) связь с аллергией:
— бронхиальная астма;
— аллергическая реакция на медикаменты;
— аллергический бронхит;
— экзогенный аллергический альвеолит;
— поллиноз;
— синдром Леффлера;
2) связь с инфекцией:
— острый обструктивный бронхит;
— ОРВИ;
— хронический бронхит;
— рецидивирующий бронхит;
— бронхит, связанный с перенесенным коклюшем;
— пневмония;
— бронхиолит;
— облитерирующий бронхиолит;
— бронхоэктазии;
3) связь с наследственной и врожденной патологией:
— муковисцидоз;
— дефицит альфа1-антитрипсина;
— первичная цилиарная дискинезия (синдром Картагенера);
— синдром баллонирующих бронхоэктазов (синдром Вильямса — Кэмпбелла);
— лобарная эмфизема;
— легочный гемосидероз;
— идиопатический фиброзирующий альвеолит;
— первичные иммунодефицитные состояния;
— врожденные пороки сердца;
— рефлюксная болезнь;
— миопатия;
— пороки развития бронхов;
4) связь с патологией периода новорожденности:
— синдром дыхательных расстройств;
— аспирационный синдром;
— аспирационная пневмония;
— трахеопищеводный свищ;
— диафрагмальная грыжа;
— перинатальная энцефалопатия;
— врожденный стридор;
— бронхолегочная дисплазия;
5) связь с другими заболеваниями:
— инородные тела дыхательных путей;
— тимомегалия;
— увеличение внутригрудных лимфатических узлов;
— опухоли дыхательной системы [2, 7, 17].
Происхождение обструкции бронхов напрямую связано с причиной заболевания, при котором она сформировалась. В генезе БОС лежат самые различные патогенетические механизмы. Основными из них являются: воспаление в бронхах (инфекционное, аллергическое, токсическое, ирритационное); бронхоспазм (менее выражен у детей раннего возраста в связи с анатомо-физиологическими особенностями органов дыхания); окклюзия бронхов; сдавление бронхов. Это может быть также следствием скопления секретируемого материала в просвете бронхов, вязкость секрета, утолщение и отек стенок бронхов, бронхоспазм, уменьшение силы ретракции легких во время выдоха, мукоцилиарная недостаточность, компрессия дыхательных путей, облитерация бронхов, попадание в дыхательные пути инородных тел. Конечным результатом указанных патогенетических механизмов является нарушение вентиляционно-респираторной функции легких.
Следует отметить, что, несмотря на большое количество работ, до настоящего времени однозначных подходов к оценке причинных факторов БОС и их патогенетического механизма нет. Особенно это касается БОС при пневмониях. Тем не менее большинством авторов [1, 6, 7, 15, 16], в том числе О.Л. Ласицей, В.К. Таточенко, признается наличие БОС при пневмониях у детей раннего возраста в 5 % случаев (от 1 до 10 % по разным источникам). Занимаясь проблемой бронхиальной обструкции на протяжении многих лет и обладая богатым клиническим опытом (ежегодно в инфекционное отделение ГДКБ № 2 госпитализируется до 500 детей только первого года жизни с различной респираторной патологией), мы отметили, что из года в год число случаев ОРВИ и пневмонии, протекающих с БОС, среди детей указанной возрастной группы увеличивается.
Целью настоящей работы является анализ случаев внебольничной пневмонии у детей первого года жизни, протекающей с БОС.
Материалы обследования и обсуждение результатов
Под нашим наблюдением за период 2006–2009 гг. находилось 202 ребенка первого года жизни, больных внебольничной пневмонией. У 98 детей (48,5 %) заболевание протекало с выраженным бронхообструктивным синдромом. Частота БОС (в абсолютных цифрах) при пневмонии у детей первого года жизни представлена в хронологической последовательности по годам наблюдения в табл. 1.
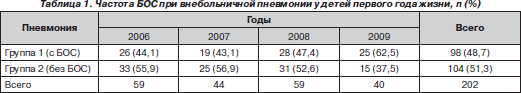
Диагноз пневмонии в обеих группах устанавливался на основании анамнестических и клинических данных: фебрильная лихорадка более 3 дней, катаральные явления, локальное укорочение перкуторного звука в легких, крепитирующие хрипы в зонах укорочения, наличие одышки и интоксикации. Констатация БОС основывалась на характерных клинических симптомах: одышка с признаками обструкции, «свистящее» дыхание, наличие дистанционных хрипов и перкуторного звука над легкими с коробочным оттенком. У большинства пациентов наблюдались изменения в клиническом анализе крови в виде лейкоцитоза со сдвигом влево, повышенной СОЭ. У некоторых детей с БОС в начале заболевания в крови отмечался умеренный лимфоцитоз с последующим нейтрофильным сдвигом. В каждом случае диагноз пневмонии верифицировался рентгенологическим исследованием органов грудной клетки (рентгенографией).
При поступлении в клинику у детей первой группы пневмония диагностирована или высказано предположение о ней в 55 % случаев, у остальных диагностирован острый обструктивный бронхит. Во второй группе речь шла о пневмонии или предположение о ней высказано с первого дня поступления.
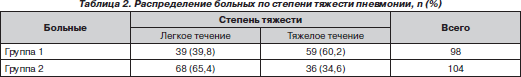
Распределение больных по степени тяжести представлено в табл. 2. В первой группе детей степень тяжести заболевания усугублялась наличием БОС.
У всех детей, страдающих внебольничной пневмонией с признаками бронхиальной обструкции, определяли уровень IgЕ в крови. Кроме того, у этих же детей в соскобах со слизистой щек методом ПЦР исследовали ДНК хламидий для исключения респираторного хламидиоза, который нередко протекает с бронхиальной обструкцией [5, 9]. Во второй группе на хламидиоз обследован каждый второй ребенок.
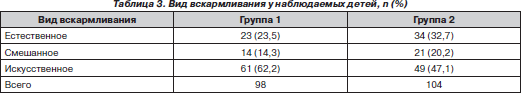
Каждый третий ребенок первой группы родился от беременности, протекавшей с токсикозом в первой половине, во второй группе — каждый четвертый. На раннем искусственном вскармливании детей из первой группы было 62,2 %, во второй — 47,1 % (данные представлены в табл. 3).
Отягощенный семейный анамнез по атопии и ее проявления в виде атопического дерматита у детей первой группы встречался в 38 % случаев, во второй группе — у 39 % наблюдаемых детей.
Как следует из табл. 1, число больных, поступающих в клинику с пневмонией и БОС, начиная с 2008 года в абсолютных цифрах выросло. Однако после статистической обработки данных методом альтернативного варьирования достоверность увеличения частоты пневмонии с БОС за последние годы не подтвердилась (Р < 0,2).
При изучении показателей IgЕ у детей обеих групп отклонений от нормы не выявлено. Умеренная эозинофилия (6–8 %) отмечалась у детей первой группы в 11 % случаев, у детей второй группы — в 10 %. По нашим данным, хламидиозная моноинфекция в обеих группах колебалась в пределах 8–12 %, а в сочетании с другими возбудителями — в 30 % случаев.
Стартовая этиотропная терапия пневмонии у детей обеих групп проводилась цефалоспоринами второго или третьего поколения. При наличии положительных результатов обследования на хламидиоз обязательно проводился второй курс макролидами. В комплекс терапии детей первой группы включалась небулайзерная терапия вентолином и короткий курс фликсотида (до 10 дней). В единичных случаях при тяжелом течении БОС включались системные глюкокортикоиды на 2–3 дня с последующим переходом на ингаляционные. Тем не менее бронхиальная обструкция у большинства детей имела склонность к затяжному характеру течения (до 3–5 дней), что свидетельствовало в пользу инфекционно-воспалительного генеза.
Патогенетические механизмы БОС при пневмониях неоднозначны. Здесь играют роль как инфекционно-воспалительный процесс (включая также его хламидийную причину), так и предшествующий развитию пневмонии воспалительный процесс в бронхах, мукоцилиарная недостаточность, ограниченная компрессия дыхательных путей с локальным воспалительным процессом.
Приведенные клинические случаи внебольничной пневмонии с БОС у детей раннего возраста позволяют подтвердить факт участия пневмонического процесса в этиопатогенетических механизмах бронхиальной обструкции.
На основании полученных данных предлагается дифференциальный подход к диагностике пневмоний, в том числе сочетающихся с БОС (табл. 4).
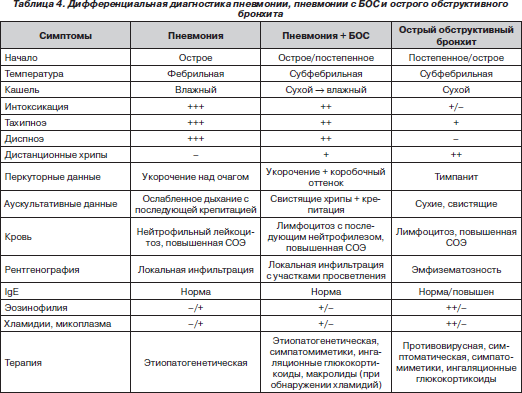
Таким образом, у половины детей первого года жизни, для которых характерен неблагоприятный преморбидный фон, раннее искусственное вскармливание, внебольничная пневмония протекает с бронхообструктивным синдромом, что требует дифференциальной диагностики с острым обструктивным бронхитом с проведением бронхолитической и противовоспалительной терапии.
Источник
