Бронхообструктивный синдром у детей научные статьи

Бронхообструктивный синдром у детей – комплекс симптомов, который характеризуется нарушением проходимости бронхиального дерева функционального или органического происхождения. Клинически он проявляется пролонгированным и шумным выдохом, приступами удушья, активацией вспомогательной дыхательной мускулатуры, сухим или малопродуктивным кашлем. Основная диагностика бронхообструктивного синдрома у детей включает в себя сбор анамнестических данных, объективный осмотр, рентгенографию, бронхоскопию и спирометрию. Лечение – бронхолитическая фармакотерапия β2-адреномиметиками, устранение ведущего этиологического фактора.
Общие сведения
Бронхообструктивный синдром (БОС) – клинический симптомокомплекс, который характеризуется сужением или окклюзией бронхов различных калибров вследствие скопления бронхиального секрета, утолщения стенки, спазма гладкомышечной мускулатуры, уменьшения мобильности легкого или сдавливания окружающими структурами. БОС – распространенное патологическое состояние в педиатрии, особенно среди детей в возрасте до 3 лет. Согласно различным статистическим данным, на фоне острых заболеваний дыхательной системы БОС встречается в 5-45% случаев. При наличии отягощенного анамнеза данный показатель составляет 35-55%. Прогноз при БОС варьирует и напрямую зависит от этиологии. В одних случаях происходит полное исчезновение клинических проявлений на фоне адекватного этиотропного лечения, в других наблюдается хронизация процесса, инвалидность или даже летальный исход.

Бронхообструктивный синдром у детей
Причины
Основная причина развития бронхообструктивного синдрома у детей – инфекционные заболевания и аллергические реакции. Среди ОРВИ бронхиальную обструкцию чаще всего провоцируют вирусы парагриппа (тип III) и РС-инфекция. Другие вероятные причины: врожденные пороки сердца и бронхолегочной системы, РДС, генетические заболевания, иммунодефицитные состояния, бронхолегочная дисплазия, аспирация инородных тел, ГЭРХ, круглые гельминты, гиперплазия регионарных лимфатических узлов, новообразования бронхов и прилегающих тканей, побочное воздействие медикаментов.
Помимо основных причин бронхообструктивного синдрома у детей выделяют способствующие факторы, которые существенно повышают риск развития заболевания и ухудшают его течение. В педиатрии к таковым относятся генетическая склонность к атопическим реакциям, пассивное курение, повышенная реактивность бронхиального дерева и его анатомо-физиологические особенности в младенческом возрасте, гиперплазия вилочковой железы, дефицит витамина D, вскармливание искусственными смесями, дефицит массы тела, внутриутробные заболевания. Все они способны усиливать влияние друг друга на организм ребенка и усугублять течение бронхообструктивного синдрома у детей.
Патогенетически бронхообструктивный синдром у детей может быть обусловлен воспалительной реакцией бронхиальной стенки, спазмом гладкомышечной мускулатуры, окклюзией или компрессией бронха. Вышеуказанные механизмы способны вызывать сужение бронхиального просвета, нарушение мукоцилиарного клиренса и сгущение секрета, отек слизистой оболочки, деструкцию эпителия в крупных бронхах и его гиперплазию в мелких. Как результат – развивается ухудшение проходимости, дисфункция легких и дыхательная недостаточность.
Классификация
В зависимости от патогенеза бронхообструктивного синдрома у детей выделяют следующие формы патологии:
- БОС аллергического генеза. Возникает на фоне бронхиальной астмы, реакций гиперчувствительности, поллинозов и аллергических бронхитов, синдрома Леффлера.
- БОС, вызванный инфекционным заболеваниями. Основные причины: острые и хронические вирусные бронхиты, ОРВИ, пневмонии, бронхиолиты, бронхоэктатические изменения.
- БОС, развившейся на фоне наследственных или врожденных заболеваний. Чаще всего это муковисцидоз, недостаточность α-антитрипсина, синдромы Картагенера и Вильямса-Кэмпбелла, ГЭРХ, иммунодефицитные состояния, гемосидероз, миопатия, эмфизема и аномалии развития бронхов.
- БОС, возникший в результате неонатальных патологий. Зачастую он формируется на фоне СДР, аспирационного синдрома, стридора, грыжи диафрагмы, трахеоэзофагеального свища и т.д.
- БОС как проявление других нозологий. Бронхообструктивный синдром у детей также может быть спровоцирован инородными телами в бронхиальном дереве, тимомегалией, гиперплазией региональных лимфатических узлов, доброкачественными или злокачественными новообразованиями бронхов или прилегающих тканей.
По длительности течения бронхообструктивный синдром у детей разделяют на:
- Острый. Клиническая картина наблюдается не более 10 суток.
- Затяжной. Признаки бронхиальной обструкции выявляются на протяжении 10 дней и дольше.
- Рецидивирующий. Острый БОС возникает 3-6 раз в году.
- Непрерывно рецидивирующий. Характеризуется короткими ремиссиями между эпизодами затяжного БОС или полным их отсутствием.
Симптомы БОС у детей
Клиническая картина бронхообструктивного синдрома у детей во многом зависит от основного заболевания или фактора, провоцирующего данную патологию. Общее состояние ребенка в большинстве случаев среднетяжелое, наблюдается общая слабость, капризность, нарушение сна, потеря аппетита, признаки интоксикации и т. д. Непосредственно БОС независимо от этиологии имеет характерные симптомы: шумные громкое дыхание, хрипы, которые выслушиваются на расстоянии, специфический свист при выдохе.
Также наблюдается участие вспомогательной мускулатуры в акте дыхания, приступы апноэ, одышка экспираторного (чаще) или смешанного характера, сухой или малопродуктивный кашель. При затяжном течении бронхообструктивного синдрома у детей может формироваться бочкообразная грудная клетка – расширение и выпячивание межреберных промежутков, горизонтальный ход ребер. В зависимости от фоновой патологии также может присутствовать лихорадка, дефицит массы тела, слизистые или гнойные выделения из носа, частое срыгивание, рвота и др.
Диагностика
Диагностика бронхообструктивного синдрома у детей основывается на сборе анамнестических данных, объективном исследовании, лабораторных и инструментальных методах. При опросе матери педиатром или неонатологом акцентируется внимание на возможных этиологических факторах: хронических заболеваниях, пороках развития, наличии аллергии, эпизодах БОС в прошлом и т. д. Очень информативным при бронхообструктивном синдроме у детей является физикальное обследование ребенка. Перкуторно определяется усиление легочного звука вплоть до тимпанита. Аускультативная картина характеризуется жестким или ослабленным дыханием, сухими, свистящими, в младенчестве – мелкокалиберными влажными хрипами.
Лабораторная диагностика при бронхообструктивном синдроме у детей включает в себя общие анализы и дополнительные тесты. В ОАК, как правило, определяют неспецифические изменения, указывающие на наличие очага воспаления: лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ, при наличии аллергического компонента – эозинофилию. При невозможности установить точную этиологию показаны дополнительные анализы: ИФА с определением IgM и IgG к вероятным инфекционным агентам, серологические пробы, тест с определением уровня хлоридов в поте при подозрении на муковисцидоз и т. д.
Среди инструментальных методов, которые могут применяться при бронхообструктивном синдроме у детей, наиболее часто используют рентгенографию ОГК, бронхоскопию, спирометрию, реже – КТ и МРТ. Рентгенография дает возможность увидеть расширенные корни легких, признаки сопутствующего поражения паренхимы, наличие новообразований или расширенных лимфоузлов. Бронхоскопия позволяет выявить и удалить инородное тело из бронхов, оценить проходимость и состояние слизистых оболочек. Спирометрия проводится при длительном течении бронхообструктивного синдрома у детей с целью оценки функции внешнего дыхания, КТ и МРТ – при низкой информативности рентгенографии и бронхоскопии.
Лечение, прогноз и профилактика
Лечение бронхообструктивного синдрома у детей направлено на исключение факторов, вызывающих обструкцию. Независимо от этиологии во всех случаях показана госпитализация ребенка и неотложная бронхолитическая терапия с использованием β2-адреномиметиков. В дальнейшем могут использоваться антихолинергические препараты, ингаляционные кортикостероиды, системные глюкокортикостероиды. В качестве вспомогательных препаратов применяются муколитические и антигистаминные средства, метилксантины, инфузионная терапия. После определения происхождения бронхообструктивного синдрома у детей назначается этиотропная терапия: антибактериальные, противовирусные, противотуберкулезные средства, химиотерапия. В отдельных случаях может потребоваться оперативное вмешательство. При наличии анамнестических данных, указывающих на возможное попадание инородного тела в дыхательные пути, осуществляется экстренная бронхоскопия.
Прогноз при бронхообструктивном синдроме у детей всегда серьезный. Чем младше ребенок – тем тяжелее его состояние. Также исход БОС во многом зависит от фонового заболевания. При острых обструктивных бронхитах и бронхиолитах, как правило, наблюдается выздоровление, редко сохраняется гиперреактивность бронхиального дерева. БОС при бронхолегочной дисплазии сопровождается частыми ОРВИ, но зачастую стабилизируется к двухлетнему возрасту. У 15-25% таких детей он трансформируется в бронхиальную астму. Непосредственно БА может иметь различное течение: легкая форма переходит в ремиссию уже в младшем школьном возрасте, тяжелая, особенно на фоне неадекватной терапии, характеризуется ухудшением качества жизни, регулярными обострениями с летальным исходом в 1-6% случаев. БОС на фоне облитерирующего бронхиолита часто приводит к эмфиземе и прогрессирующей сердечной недостаточности.
Профилактика бронхообструктивного синдрома у детей подразумевает исключение всех потенциальных этиологических факторов или минимизацию их воздействия на организм ребенка. Сюда относится антенатальная охрана плода, планирование семьи, медико-генетическое консультирование, рациональное применение медикаментов, ранняя диагностика и адекватное лечение острых и хронических заболеваний дыхательной системы и т. п.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
- English
Шахгереева Л.Д.
1
Трунцова Е.С.
1
Касаткина Н.В.
2
1 ФГБОУ ВО «Астраханский государственный медицинский университет» Министерства здравоохранения Российской Федерации
2 ГБУЗ АО «Областная инфекционная клиническая больница им. А.М. Ничоги»
Рост количества заболеваний респираторной системы является актуальной проблемой современной педиатрии. Основную часть инфекционно-воспалительных заболеваний нижних дыхательных путей составляют бронхиты, заболеваемость которыми имеет четкую зависимость от сезона, региона, возраста ребенка и эпидемиологической ситуации. Острый бронхит у детей раннего возраста часто сопровождается обструктивным синдромом. В силу особенностей строения органов дыхания у детей раннего возраста воспалительный процесс протекает сложнее, чем у взрослых, около половины заболеваний может принимать затяжное или рецидивирующее течение. Целью исследования было выявление этиологических и клинических особенностей течения обструктивного бронхита у детей раннего возраста. Проанализированы истории болезни стационарных больных раннего возраста от одного месяца до трех лет жизни. Выявлено, что среди госпитализированных детей раннего возраста обструктивным бронхитом болеют в 2 раза чаще лица мужского пола. Выявлены ведущие этиологические агенты острого обструктивного бронхита в осенне-зимнем сезоне 2018/2019 г.: – метапневмовирус, аденовирус, риновирус. Обструктивный бронхит у детей раннего возраста в 26,1 % случаев вызывается вирусно-микробными ассоциациями. Этиологическими лидерами вирусно-микробных ассоциаций обструктивного бронхита достоверно являлись метапневмовирус и аденовирус в сочетании с микоплазменной или стафилококковой инфекцией, что существенно утяжеляло течение обструктивного бронхита и вызывало необходимость применения антибактериальных препаратов.
дети
обструктивный бронхит
этиология респираторных заболеваний
вирусная инфекция
1. Симованьян Э.И., Денисенко В.Б. Совершенствование терапии острого обструктивного бронхита, ассоциированного с ОРВИ у детей раннего возраста // Журнал имени Г.Н. Сперанского «Педиатрия». 2018. Т. 97. № 1. С. 65–70.
2. Мизерницкий Ю.Л. Дифференциальная диагностика и принципы дифференцированной терапии бронхообструктивного синдрома при острой респираторной инфекции у детей // Земский доктор. 2010. № 3. С. 5–10.
3. Воловик И.К. Дифференциальная диагностика бронхообструктивного синдрома у детей // Медицина критических состояний. 2013. № 1. С. 125–128.
4. Клинические рекомендации Острый бронхит у детей. МЗ РФ. М., 2017. 26 с.
5. Классификация клинических форм бронхолегочных заболеваний у детей. М.: Российское респираторное общество, 2009. 18 с.
6. Трунцова Е.С., Авасова Г.З. Бронхиты у детей раннего возраста (особенности диагностики и лечения). Астрахань: ФГБОУ ВО «Астраханский ГМУ МЗ РФ», 2017. 122 с.
7. Трунцова Е.С. Профилактика острых респираторных инфекций среди дошкольников методом энтеральной оксигенотерапии // Здоровье и образование в XXI веке. 2014. Т. 16. № 4. С. 241–243.
8. Богданова А.В., Самодова О.В., Рогушина Н.Л., Щепина И.В. Этиология респираторных вирусных инфекций нижних дыхательных путей у детей: современное состояние проблемы (литературный обзор) // Инфектология. 2016. Т. 8. № 2. С. 5–9.
9. Колосова Н.Г., Геппе Н.А., Дронов И.А. Подходы к терапии бактериальных инфекций дыхательных путей с учетом современных данных о микробиоме // Российский вестник перинатологии и педиатрии. 2019. № 1. С. 125–129.
10. Паньков А.С. Прогнозирование постгриппозных осложнений с учетом вирусно-бактериальных ассоциаций. Эпидемиология и вакцинопрофилактика. 2012. № 6 (67). С. 21–25.
11. Самсыгина Г.А. Хронический кашель у детей и его лечение // Consilium Medicum. Педиатрия. 2015. № 02. С. 24–28.
12. Маланичева Т.Г., Зиатдинова Н.В., Ахмадиева Л.Ф. Особенности терапии рецидивирующих бронхитов у часто болеющих детей с грибковой и бактериальной колонизацией носоглотки // Вопросы современной педиатрии. 2009. Т. 8. № 6. С. 97–100.
13. Курская О.Г., Соболев И.А., Цжен М., Аношина А.В., Леонова Н.В., Рябиченко Т.И. Этиологическая структура острых респираторных вирусных инфекций у детского населения г. Новосибирска // Инновации в медицинской, фармацевтической, ветеринарной и экологической микробиологии. 2017. С. 170–171.
14. Белан Э.Б., Садчикова Т.Л. Острые респираторные вирусные инфекции: актуальный взгляд на проблему и современный подход к лечению. РМЖ. Медицинское обозрение. 2018. № 11. С. 60–64.
FEATURES OF THE COURSE OF OBSTRUCTIVE BRONCHITIS IN YOUNG CHILDREN
Shahgereeva L.D. 1
Truntsova E.S. 1
Kasatkina N.V. 2
1 Astrakhan State Medical University Ministry of Health of the Russian Federation
2 Regional Infectious Clinical Hospital named A.M. Nichogi
Abstract:
An increase in the number of diseases of the respiratory system is an urgent problem in modern pediatrics. The main part among infectious inflammatory diseases of the lower respiratory tract, are bronchitis, the incidence of which has a clear dependence on the season, region, age of the child and the epidemiological situation. Acute bronchitis in young children, often accompanied by obstructive syndrome. Due to the structural features of the respiratory system in young children, the inflammatory process is more complicated than in adults, about half of the diseases can take a protracted or relapsing course. The aim of the study was to identify the etiological and clinical features of the course of obstructive bronchitis in young children. The case histories of inpatients of an early age from one month to three years of life are analyzed. It was revealed that among hospitalized young children, obstructive bronchitis is affected 2 times more often than males. The leading etiological agents of acute obstructive bronchitis in the autumn-winter season 2018/2019 were identified: – metapneumovirus, adenovirus, rhinovirus. Obstructive bronchitis in young children in 26.1 % of cases is caused by virus-microbial associations. The etiological leaders of the virus-microbial associations of obstructive bronchitis were reliably metapneumovirus and adenovirus in combination with mycoplasma or staphylococcal infection, which significantly aggravated the course of obstructive bronchitis and necessitated the use of antibacterial drugs.
Keywords:
children
obstructive bronchitis
etiology of respiratory disease
viral infection
Рост инфекционных заболеваний респираторной системы является актуальной проблемой современной педиатрии. Большую часть из них вызывают вирусы, тропные к эпителию респираторного тракта, поражающие как верхние, так и нижние дыхательные пути. Среди инфекционно-воспалительных заболеваний нижних дыхательных путей основную часть составляют бронхиты, заболеваемость которыми имеет четкую зависимость от сезона, региона, возраста ребенка и эпидемиологической ситуации. За последние годы детскую заболеваемость бронхитами оценивают как 75–300 случаев на 1000 детей, что на порядок выше, чем заболеваемость пневмониями. Отмечается рост количества обструктивных бронхитов, который составляет 4,5–7,5 тысяч случаев на 100 тысяч детского населения [1–3]. Показатели заболеваемости бронхитами достигают пиковых значений в осенне-зимний и ранний весенний период, а также во время эпидемических вспышек гриппа и острых респираторных вирусных заболеваний. Некоторые возбудители могут давать вспышки заболеваний нижних дыхательных путей через определенные промежутки времени (3–5 лет) и в зависимости от вида возбудителя заболевания, клинические симптомы данной патологии встречаются чаще других. Это связано с активацией микоплазменной и аденовирусной инфекции, вспышками гриппа. Нередко причиной бронхита является смешанная инфекция, обусловленная ассоциацией вирусов и бактерий.
Согласно принятой в России классификации бронхолегочных заболеваний у детей выделяют следующие формы острых бронхитов у детей: острый простой бронхит, острый обструктивный и рецидивирующий бронхит. Острый обструктивный бронхит – это воспаление слизистой оболочки бронхов, вызванное различными инфекционными и неинфекционными факторами, протекающее с синдромом диффузной бронхиальной обструкции [4, 5].
У детей раннего возраста острый бронхит, часто сопровождается обструктивным синдромом, при котором происходит сужение просвета бронхов за счет утолщения и отека слизистой оболочки, закрытия просвета бронхов из-за скопившейся в них слизи или спазма гладких мышц стенки, что приводит к дыхательной недостаточности. Обструктивный бронхит на сегодня является одним из достаточно распространённых, иногда весьма тяжело протекающих заболеваний дыхательной системы [6]. В силу анатомо-физиологических особенностей строения органов дыхания у детей раннего возраста, развитие патологического процесса протекает сложнее, чем у взрослых. Более чем у 25 % детей респираторная инфекция осложняется обструктивным бронхитом, и до половины этих случаев могут принимать затяжное, волнообразное или рецидивирующее течение [7]. Известно, что в качестве этиологических факторов, вызывающих обструктивный бронхит, на первом месте стоят вирусы, имеющие тропность к эпителию дыхательных путей. Из вирусов лидерами являются респираторно-синцитиальный вирус (RSV), риновирус (RV), вирус парагриппа 1 и 3 типа (PIV), аденовирус (AdnV), причем известно, что в группе детей до 2 лет подавляющее число заболеваний вызывает RSV, такими же свойствами обладает метапневмовирус (HMPV) [9]. Почти у трети детей диагностируется микст – вирусное поражение дыхательных путей, считается, что чаще с участием вирусов гриппа, аденовирусов и бокавирусов (HBoV). Имеются региональные и сезонные особенности преобладания той или иной вирусной инфекции [8].
Среди бактериальных инфекций, участвующих в поражении нижних дыхательных путей, обычно преобладают стрептококки, в том числе (Str. Pneumoniae – от 32 до 40 % случаев), реже гемофильная инфекция (H. influenzae) и моракселла (Moraxella catharralis) – 12–15 % случаев. Однако, в верхних дыхательных путях находится широкий спектр комменсалов, которые образуют вместе с другими бактериями, вирусами и грибами сложные взаимоотношения, известные под общим названием «микробиом». Изменение этого микробиома при респираторно-вирусных инфекциях, нерациональном использовании антибиотиков может приводить к бактериальным осложнениям и распространению инфекции от верхних дыхательных путей к нижним [9].
Известно, что вирусная инфекция изменяет микробный пейзаж верхних дыхательных путей в сторону увеличения количества стафилококков и грамотрицательных бактерий, уменьшая количество стрептококков. По данным исследования А.В. Панькова (2015), у больных с осложнениями гриппа в виде пневмонии или бронхита, бактериальные осложнения, вызванные Staphilococcus aureus, отмечались в среднем в 18 % случаев [10].
В последние годы, с расширением возможностей диагностики, в качестве этиологической причины чаще стали выступать атипичные формы – микоплазменная и хламидийная инфекции, в том числе у детей первого года жизни до 7,5 % [11, 12]. Одновременное коинфицирование несколькими возбудителями приводит к более тяжелому течению заболевания. Поэтому целью бактериологического обследования при ОРВИ у детей является обнаружение бактериальных очагов, не определяемых клиническими методами. По данным некоторых авторов, частота вирус-вирусных и вирусно-бактериальных ассоциаций у госпитализированных больных составляет до 30 % [13, 14].
Цель исследования: выявить этиологические и клинические особенности течения обструктивного бронхита у детей раннего возраста Астраханской области.
Материалы и методы исследования
Критериями включения в исследование были дети от 1 мес. до 3 лет, госпитализированные в осенне-зимний период 2018–2019 гг. в ГБУЗ АО «Областная инфекционная клиническая больница им. А.М. Ничоги» (г. Астрахань, гл. врач В.Г. Акишкин) с диагнозом: острый обструктивный бронхит. В соответствии с критериями, проанализированы истории болезни 65 детей. Пациенты были разделены на две возрастные группы. В 1-ю группу вошли дети от 1–6 мес. (43 пациента – 66,2 %) во 2-ю группу от 7 мес. до 3 лет (22 пациента – 33,8 %). Оценивались показатели перинатального, аллергологического анамнеза, тип вскармливания, данные лабораторных и инструментальных обследований, подтвержденная методом ИФА этиология заболевания.
Статистическая обработка результатов была проведена с использованием пакета прикладных программ Windows 7, Excel 2010 и Statistica v.7.0 с использованием методов описательной статистики, вычисления медианы и 95 % доверительного интервала (Me; CI 5;95), сравнения непараметрических признаков по методу Манна – Уитни, четырехпольных таблиц, критерия χ2. Достоверность различий между сравниваемыми величинами считали статистически значимыми при (p < 0,05).
Результаты исследования и их обсуждение
В общей выборке детей (n = 65) обструктивный бронхит у лиц мужского пола встречался в 2 раза чаще – 44 (67,7 %), лиц женского пола было соответственно – 21 (32,3 %; с поправкой Йетса χ2 = 4,81; p < 0,05). Преобладание лиц мужского пола в 1,9–2,6 раза количественно сохранялось в выделенных возрастных группах (таблица), хотя достоверность преобладания, статистически не подтвердилась (р > 0,05), возможно из-за небольшого количества наблюдений.
При анализе анамнеза выявлено, что из 65 детей 58 (89,2 %) родились доношенными и 7 (10,8 %) от преждевременных родов (p < 0,05). При этом из 58 доношенных пациентов 10 (17,2 %) имели отягощенный анамнез по аллергическим заболеваниям, а из 7 недоношенных – 3 (42,9 %), различия в аллергической отягощенности среди доношенных и недоношенных не были значимы (р > 0,05).
Среди детей, госпитализированных с обструктивным бронхитом, достоверно преобладали дети, находящиеся на искусственном вскармливании 40 (61,5 %, р < 0,05). Даже из детей с отягощенным аллергическим анамнезом (13 детей; 20,0 % от общего количества) на грудном вскармливании находились только 4 (6,2 %) пациентов, а на искусственном в 2 раза больше – 9 (13,8 %, р < 0,05). Госпитализация осуществлялась в среднем на 2-й день от начала заболевания (2,0; CI 1;12). Были дети, госпитализированные позже 7-го дня от начала болезни – 9 (13,8 %), из них у половины – выявлены вирусно-микробные ассоциации с участием RSV, HMPV, AdnV, HBoV со Staphilococcus aureus. Клиническое течение таких бронхитов характеризовалось постепенным началом с длительного сухого кашля и дальнейшим нарастанием синдрома бронхиальной
обструкции.
В мазках из зева и носа были выделены в порядке убывания: РНК метапневмовирусной инфекции (HMPV) – 20 %, РНК риновирусной инфекции (RV) – 3,1 %, ДНК аденовирусной инфекции (AdnV) – 3,1 %, РНК респираторно-синцитиальной инфекции (RSV) – 1,5 %, ДНК бокавирусной инфекции (BoV) – 1,5 %. Из бактериальных патогенов в носоглотке присутствовали – Staphilococcus aureus (23,1 %), встречались реже – Streptococcus epidermidis (10,8 %), Streptococcus anginosus (4,6 %), Enterobacter aerogenes (3,1 %) (рис. 1).
У детей, имеющих склонность к рецидивам бронхитов, чаще выявлялись антитела IgG к цитомегаловирусной инфекции (CMV) – 10,8 % и микоплазменной инфекции (Mpn) – 6,2 %. Антител к хламидийной инфекции у детей исследуемого возраста выявлено не было.
Этиологическими лидерами вирусно-микробных ассоциаций при обструктивном бронхите в 26,2 % случаев достоверно являлись метапневмовирус и аденовирус в ассоциации с микоплазмой пневмонии или золотистым стафилококком (р < 0,05). Хотя количественно чаще такие ассоциации выявлялись в 1 группе, статистические различия между группами были недостоверны. Обструктивные бронхиты у таких детей протекали более тяжело, требовали ранней экстренной госпитализации и применения антибактериальных препаратов в 100 % случаев.
Гендерные различия при обструктивном бронхите среди детей раннего возраста
Группы /возраст | 1 группа (1–6 мес.) n = 43 | 2 группа (7 мес. – 3 года) n = 22 | Всего (1 мес. – 3 года) n = 65 |
Муж. пол | 28 (65,1 %) | 16 (72,7 %) | 44 (67,7 %) |
Жен. пол | 15 (34,9 %) | 6 (27,3 %) | 21 (32,3 %) |
Достоверность различий | р > 0,05 | р > 0,05 | p < 0,05 |
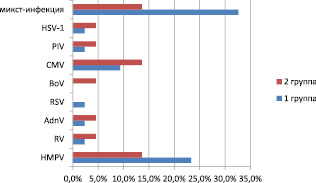
Рис. 1. Этиологические агенты обструктивного бронхита у детей раннего возраста
в осенне-зимнем сезоне 2018/2019 г.

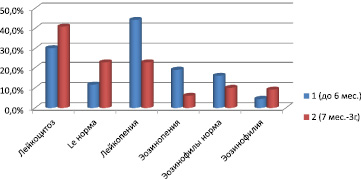
Рис. 2. Относительное количество форменных элементов крови при остром обструктивном бронхите в зависимости от возраста ребенка
В общем клиническом анализе крови при поступлении ребенка в отделение в 15,4 % отмечалось количество лейкоцитов, соответствующее норме для детей раннего возраста (8,0–10,0×109/л), или в 33,8 % умеренный лейкоцитоз (10,1–15,0×109/л), который преимущественно присутствовал у детей из 2 группы. Однако в 36,9 % обращало на себя внимание пониженное количество лейкоцитов (ниже 8,0×109/л), часто имевшееся в 1 группе (44,2 % из группы), хотя истинная лейкопения – менее 4,5×109/л встретилась только в 2 случаях (4,7 %) (рис. 2).
Пониженное количество лейкоцитов и лейкопения были характерны для ассоциаций, образованных метапневмовирусной инфекцией (HMPV) и цитомегаловирусной инфекцией (CMV) c инфекцией микоплазмы пневмонии (Mycoplasma pneumoniae) или золотистого стафилококка (Staphilococcus aureus), хотя из-за небольшого числа наблюдений эта особенность статистически не доказана и требует дальнейших
исследований.
Количество эозинофилов варьировалось от 0,004 до 0,512×109 /л, но в среднем составило нормативные показатели – 0,068×109 /л. Отмечено достоверное преобладание эозинопении в 1 группе (p < 0,05), по-видимому, вследствие общего снижения количества лейкоцитов, эозинофилия преобладала во 2 группе, хотя и различия были незначимы.
Заключение
Исходя из полученных данных, можно сделать вывод, что среди госпитализированных детей раннего возраста обструктивный бронхит встречается в 2 раза чаще у детей мужского пола, находящихся на искусственном вскармливании. Выявлены ведущие этиологические агенты острого обструктивного бронхита в осенне-зимнем сезоне 2018/2019 гг. – метапневмовирус, аденовирус, риновирус. Обструктивный бронхит у детей раннего возраста в 26,1 % случаев вызывается вирусно-микробными ассоциациями. Этиологическими лидерами вирусно-микробных ассоциаций обструктивного бронхита достоверно являлись метапневмовирус и аденовирус в сочетании с микоплазменной или стафилококковой инфекцией, что существенно утяжеляло течение обструктивного бронхита и вызывало необходимость применения антибактериальных препаратов.
Библиографическая ссылка
Шахгереева Л.Д., Трунцова Е.С., Касаткина Н.В. ОСОБЕННОСТИ ТЕЧЕНИЯ ОБСТРУКТИВНОГО БРОНХИТА У ДЕТЕЙ РАННЕГО ВОЗРАСТА // Научное обозрение. Медицинские науки. – 2019. – № 2. – С. 10-14;
URL: https://science-medicine.ru/ru/article/view?id=1075 (дата обращения: 24.07.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
