Бронхоэктатическая болезнь легких код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
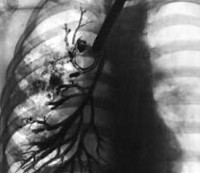
J47 Бронхоэктатическая болезнь [бронхоэктаз].
![J47 Бронхоэктатическая болезнь [бронхоэктаз]](https://kiberis.ru//img_full/p/31480.jpg)
J47 Бронхоэктатическая болезнь [бронхоэктаз]
Синонимы диагноза
Бронхоэктатическая болезнь, бронхоэктазия, бронхоэктазы, бронхоэктатическая болезнь, инфицированный бронхоэктаз, панбронхиолит, панбронхит.
Описание
Бронхоэктазами называют необратимые цилиндрические или мешковидные расширения просвета сегментарных и субсегментарных бронхов. Они возникают в результате деструкции бронхиальной стенки, которая является следствием перенесенной в раннем детском возрасте пневмонии, или после гнойной инфекции. Бронхоэктазы в 50 % случаев бывают двусторонними, локализуются в нижних долях легких или язычковом сегменте левого легкого.
Они могут быть первичными, т. Е. Самостоятельным патологическим процессом (в этом случае говорят о бронхоэктатической болезни), или вторичными — при туберкулезе, опухолях, хронических абсцессах легких.
Бронхоэктазы могут быть врожденными и приобретенными. Врожденные бронхоэктазы встречаются редко. Они обусловлены эмбриональными пороками развития бронхов, например при кистозной гипоплазии легкого, сотовом легком. Обычно в таких случаях они сочетаются с другими пороками развития, например с синдромом Картагенера (сочетание бронхоэктазов с пансинуситом и situs viscerum inversus), пороками развития позвонков и ребер, расширением пищевода и.
Приобретенные бронхоэктазы развиваются у детей в первые 3 года жизни в 50 % случаев на фоне пневмонии, осложняющей течение детских острых болезней — кори, коклюша и Развитию бронхоэктазов способствуют также хронический бронхит, хроническая пневмония, фиброзно-кавернозный туберкулез, бронхиальная астма, муковисцидоз.
![J47 Бронхоэктатическая болезнь [бронхоэктаз]](https://kiberis.ru//img_full/p/31480_1.jpg)
J47 Бронхоэктатическая болезнь [бронхоэктаз]
Симптомы
Для бронхоэктатической болезни характерно многолетнее течение с периодическими обострениями. В некоторых случаях больных многие годы беспокоит только кашель с постепенно увеличивающимся количеством мокроты.
Однако чаще периоды относительного благополучия сменяются периодами обострений, во время которых повышается температура тела, выделяется значительное количество мокроты (от 5 до 200-500 мл. И более). Мокрота слизисто-гнойная или гнойная, при стоянии в сосуде разделяется на 3 слоя (нижний — гной, средний — серозная жидкость, верхний — слизь). Нередко в мокроте видны прожилки крови. Примерно у 10 % больных бывают легочные кровотечения. Источниками кровохарканья и кровотечений являются аневризматически расширенные мелкие сосуды в подвергающейся гнойной деструкции слизистой оболочке бронхов.
Частыми симптомами обострения патологического процесса являются боль в груди, одышка. Классический признак бронхоэктатической болезни — пальцы в виде барабанных палочек и ногти в виде часовых стекол. Нередко этим изменениям сопутствуют ломящие боли в конечностях (синдром гипертрофической остеоартропатии, описанный Пьером Мари и Бамбергером).
При осмотре часть грудной клетки на стороне поражения легкого отстает при дыхании, особенно у больных с ателектатическими бронхоэктазами. При перкуссии в этой области определяется укорочение легочного звука или тупость. При аускультации прослушиваются крупно- и среднепузырчатые влажные хрипы, обычно по утрам, до того как больной откашляется. После откашливания большого количества мокроты нередко выслушиваются лишь сухие свистящие хрипы.
В период ремиссии данные исследования крови и мочи могут не отличаться от нормальных. В период обострений появляется лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличивается СОЭ. Тяжелые формы заболевания сопровождаются гипопротеинемией, гипоальбуминемией. В моче появляются белок, цилиндры.
Рентгенологическое исследование и компьютерная томография значительно дополняют данные клинического и лабораторного исследования. Изменения резче выражены при ателектатических бронхоэктазах. Пораженный отдел легкого выявляется на рентгенограмме в виде треугольной тени с вершиной у корня легкого. Размер доли значительно меньше соответствующего отдела(доли,сегмента) здорового легкого. При ателектазе нескольких сегментов появляются также смещение тени средостения в сторону ателектаза, подъем купола диафрагмы на стороне поражения. Иногда на рентгенограммах и особенно на компьютерных томограммах видны кольцевидные тени (просветы расширенных бронхов), тяжистый легочный рисунок, обусловленный перибронхитом.
Бронхография дает возможность точно охарактеризовать особенности патологического процесса и его распространенность. Бронхоэктазы выявляются в виде множественных цилиндрических или мешотчатых расширений бронхов с четкими контурами. В области расположения бронхоэктазов мелкие разветвления бронхов и альвеолы контрастным веществом не заполняются. При ателектатической форме расширенные бронхи сближены между собой, в то время как при отсутствии ателектаза они занимают свое обычное положение.
Клиническая и рентгенологическая симптоматика бронхоэктатической болезни меняется в зависимости от стадии ее развития. Выделяют три стадии развития заболевания, соответствующие приведенным выше стадиям морфологических изменений в легких.
Стадия I — начальная. Отмечаются непостоянный кашель со слизисто-гнойной мокротой, редкие обострения заболевания с клинической картиной бронхопневмонии. При бронхографии выявляют цилиндрические бронхоэктазы в пределах одного легочного сегмента.
Стадия II и III — стадии инфицирования бронхоэктазов и деструкции легочной ткани.
Причины
Развитию бронхоэктазов способствуют следующие факторы:
* изменения эластических свойств стенки бронха врожденного или приобретенного характера;
* закупорка просвета бронха опухолью, гнойной пробкой, инородным телом или вследствие отека слизистой оболочки;
* повышение внутрибронхиального давления (например, при длительно непрекращающемся кашле).
В зависимости от преобладания того или иного фактора возникают бронхоэктазы, сочетающиеся с ателектазом части легкого или без него.
При значительной, но неполной закупорке бронха инородным телом или длительном нарушении проходимости его вследствие отека слизистой оболочки развиваются воспалительные изменения в стенке бронха. На этом фоне возникает ателектаз доли или сегмента. При достаточной его продолжительности часть легкого сморщивается, нарастает отрицательное внутри-плевральное давление, что наряду с повышением внутрибронхиального давления может способствовать расширению концевых отделов бронхов. Таким образом развиваются бронхоэктазы, сочетающиеся с ателектазом легкого (ателектатические бронхоэктазы). Застой слизи в расширенных бронхах и развитие инфекции в свою очередь вызывают воспаление слизистой оболочки бронха и перибронхиальной ткани. При этом происходит превращение ворсинчатого эпителия бронхов в многослойный плоский, разрушение эластических и мышечных элементов стенки бронхов. Вследствие этого функциональные нарушения бронхов переходят в бронхоэктатическую болезнь — необратимые анатомические изменения, нарастающие при каждом обострении заболевания.
Лечение
Консервативное лечение показано больным в I и некоторым больным во II стадии заболевания, а также больным, которым хирургическое лечение противопоказано. Его проводят по изложенным выше принципам лечения острых гнойных заболеваний легких. В III стадию выполняют хирургическое вмешательство.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: J47
МКБ-10 / J00-J99 КЛАСС X Болезни органов дыхания / J40-J47 Хронические болезни нижних дыхательных путей
Определение и общие сведения[править]
Бронхоэктазы (БЭ) — стойкое, необратимое расширение ветвей бронхиального дерева, обусловленное деструкцией стенок бронхов и/или нарушением нервно-мышечного тонуса вследствие воспаления, склероза, дистрофии, гипоплазии их структурных элементов.
Бронхоэктатическая болезнь (бронхоэктазии ) — гнойно-воспалительный процесс в резко расширенных деформированных бронхах с инфильтративными и склеротическими изменениями в перибронхиальном пространстве, ведущий к дальнейшему необратимому расширению бронхов с нарушением их дренажной функции, развитию ателектазов, эмфиземы, цирроза в регионарной зоне паренхимы легкого.
Эпидемиология
БЭ среди других заболеваний легких составляют от 10 до 30% (Тулупов А. Н., 2004). В последние годы количество больных с БЭ в специализированной клинике уменьшилось. Это, вероятно, связано с повышением эффективности лечения болезней органов дыхания в детском возрасте.
Классификация
Предложено немало классификаций, подразделяющих БЭ по форме (цилиндрические, варикозные, кистозные), содержимому (сухие, влажные, заполненные), механизмам возникновения (обструктивные, деструктивные, тракционные, ятрогенные после лучевой терапии, агрессивной антибиотикотерапии и др.). Наиболее полно современное направление в разработке проблем классификации БЭ отражают W. M. Thurbeck и M. D. Iseman (2005), в основу их классификации положены этиопатогенетические принципы.
Остаются открытыми вопросы о врожденных и приобретенных причинах БЭ, их первичности и вторичности. К первичным относят БЭ при врожденных аномалиях и генетических заболеваниях легких. Вторичные могут быть обусловлены любыми причинами, вызывающими повреждения легких.
Сохраняет свою актуальность деление БЭ по клиническому течению (фазы ремиссии и обострения), распространенности (поражение сегментов, доли легкого, двусторонний процесс). Расширение эндоскопических возможностей обусловило подразделение БЭ на центральные (проксимальные бронхи, включая субсегментарные) и периферические (дистальнее субсегментарных, с 5-й по 16-ю градации).
По форме БЭ подразделяют на цилиндрические, веретенообразные, мешотчатые, кистоподобные, смешанные. Для выбора тактики лечения БЭ целесообразно выделять формы их течения:
1. Интермиттирующее.
2. Осложненное:
• легочным кровотечением;
• патологией плевральной полости:
— спонтанным пневмотораксом;
— эмпиемой плевры;
• патологией ткани легкого:
— абсцессом и гангреной;
— циррозом;
• сепсисом;
• внелегочными процессами:
— язвой желудка и двенадцатиперстной кишки;
— амилоидозом.
Этиология и патогенез[править]
БЭ относятся к полиэтиологическим процессам. Основная причина развития бронхоэктазии в детском и юношеском возрасте — это продуктивное воспаление дистальных воздухопроводящих путей. Деструктивные изменения мышечного и эластического компонентов стенки сопровождаются дилатацией бронхов и функциональными нарушениями.
Застой слизи вызывает надсадный кашель с растяжением стенок, разбрызгиванием секрета, закупоркой терминальных бронхиол. Спадение альвеолярной ткани приводит к объемному уменьшению долек, уплотнению перибронховаскулярного интерстиция. Параллельно с вентиляционными нарушениями снижается перфузия легочной паренхимы.
Клинические проявления[править]
Болезнь носит хронический характер с периодическими обострениями процесса и возможным развитием осложнений. У 82,6% больных БЭ локализуются в одном легком, в том числе в правом — в 23,7%, в левом — в 58,9% случаев. При правосторонней локализации наиболее часто поражена нижняя доля (45,9%), а при левосторонней — нижняя (58%) и ее сочетание с язычковыми сегментами (26%). При двусторонних БЭ чаще всего поражаются нижние доли (41,8%) или оба легких (36,8%).
Клинические проявления болезни зависят от фазы заболевания — ремиссии или обострения. Ведущий клинический симптом — кашель с отделением мокроты. Он может отсутствовать при сухих БЭ. В остальных случаях в период ремиссии кашель с мокротой носит постоянный характер или периодический, обычно по утрам, не превышая выделения за сутки 50 мл слизисто-гнойной, без запаха мокроты.
В период обострения количество мокроты с самого начала быстро увеличивается, достигая 300-500 мл и более.
В период обострения появляются жалобы на боль, которая может носить плевральный характер (локальное проявление с усилениями во время глубокого вдоха) или не имеет четкой локализации, а ощущается в виде чувства сдавления, распирания, затрудненного дыхания. Нередко повышается температура тела. В период ремиссии эпизодическая, в период обострения — длительная лихорадка в сочетании со слабостью, потливостью, иногда ознобами. Больных беспокоит одышка, которая не соответствует выраженности дыхательной недостаточности. Отмечаются общая слабость, утомляемость, снижение физических возможностей.
Бронхоэктатическая болезнь (бронхоэктаз): Диагностика[править]
Анамнез
В диагностике БЭ важно учесть характерные признаки, указания в анамнезе на хронические, с обострениями, длительные инфекционные заболевания нижних дыхательных путей (бронхиты, пневмонии), семейный анамнез со сведениями о факторах риска. Поводом для обследования в целях диагностики БЭ могут быть выявленный при рентгенографии усиленный, с деформацией легочный рисунок в нижних легочных полях, доходящий до периферических отделов легких, ателектаз в средней, нижних долях, язычковых сегментах.
Диагностика БЭ преследует цель установления болезни, факторов риска возникновения и развития процесса, формы заболевания и его особенностей, знание которых необходимо для адекватного лечения.
Физикальное обследование
При длительном течении заболевания могут наблюдаться утолщение концевых фаланг («барабанные палочки») и деформация ногтей («часовые стекла»). Дети могут отставать в умственном и физическом развитии. Возможна деформация грудной клетки.
При развитии пневмофиброза голосовое дрожание усилено, перкуторно — укорочение легочного звука, аускультативно — бронхофония, а при выраженной эмфизематозности голосовое дрожание ослаблено, легочной звук с коробочным оттенком, аускультативно — дыхание ослаблено. При аускультации могут быть определены локализация (зона выявления хрипов), активность процесса (количество и разнокалибренность влажных хрипов), динамика процесса. При грубых изменениях объема легкого физикально может быть выявлено смещение сердца.
Лабораторные исследования
Исследования крови должны быть направлены на определение выраженности воспалительного процесса (уровень лейкоцитоза, С-реактивного белка, тромбоцитов, СОЭ), грибкового поражения легких (наличие эозинофилии), хронической инфекции (анемии).
Исследование мокроты предусматривает определение вида возбудителя (культуральные исследования) неспецифического воспалительного процесса, микобактерий, грибов, а также чувствительности микрофлоры к антибиотикам.
Инструментальные исследования
В окончательной постановке диагноза большое значение имеют лучевые методы. При рентгенографии выявляются тяжис тость, ячеистость, кистовидные изменения легочного рисунка, уменьшение объемов отдельных зон легкого, прежде всего базальных сегментов, средней доли и язычковых сегментов, эмфизематозность в смежных участках легкого, смещение средостения в пораженную сторону. В последние годы главным диагностическим исследованием стала компьютерная томография. Это связано с большой информативностью (чувствительностью и специфичностью) метода при неинвазивном, безопасном его применении.
На аксиальных срезах КТ регистрируют тангенциальные сечения воздушных бронхов с вертикальной ориентацией — кольца.
Дифференциальный диагноз[править]
Диагностика БЭ не представляет сложностей, но иногда не удается разграничить воздушные кисты и кистозные БЭ.
Бронхоэктатическая болезнь (бронхоэктаз): Лечение[править]
Основными факторами, влияющими на выбор лечения, являются распространенность процесса, его активность, осложнения.
Цели лечения
Сохраняют свою актуальность методы — консервативный и хирургический. Попытки придания одному из них главенствующего характера не оправдались. Каждый из них преследует определенные цели на отдельных этапах развития болезни. Консервативное лечение может проводиться с самостоятельной задачей клинического выздоровления и стабилизации процесса, обеспечения качества жизни, профилактики обострения процесса, его прогрессирования. С другой стороны, консервативное лечение можно рассматривать в качестве предоперационной подготовки, послеоперационной реабилитации и профилактики прогрессирования болезни, ее рецидива. Консервативное лечение предусматривает гигиену дыхательных путей, санацию бронхиального дерева, антимикробную терапию, вакцинацию, специфическое лечение при отдельных причинах развития болезни, снижение гипоксии и др.
Немедикаментозное лечение
Гигиена дыхательных путей включает методы мобилизации мокроты, технику обеспечения трахеобронхиального клиренса, противовоспалительное лечение, антиаспирационные меры. Необходимо осуществить санацию полости рта, глотки, придаточных пазух носа, трахеобронхиального дерева. Среди этих методов наиболее распространены постуральный дренаж и грудная физиотерапия. Постуральный дренаж осуществляется приданием положения тела вниз головой (положение Тренделенбурга) или горизонтально. Применяются различные приспособления для передачи вибрации в дыхательные пути, в том числе пневматически накачиваемый жилет (Landenderger B. , 1998).
Медикаментозное лечение
Мобилизацию мокроты можно улучшить путем усиления частоты цилиарных движений, уменьшения бронхоспазма ингаляциями адреномиметиков и/или антихолинергических бронходилататоров (Weintraub S. J. et al., 1989). Ингаляция разжижающих вязкие секреты растворов с помощью небулайзеров также способствует отделению мокроты.
Противовоспалительное лечение призвано уменьшить продукцию воспалительного секрета. С этой целью применялись ГКС (Kosenstein B. J. et al., 1991), в том числе ингаляционным методом, макролиды (азитромицин ), нестероидная противовоспалительная терапия.
Большое значение имеет снижение риска аспирации в дыхательные пути. Необходимы меры по улучшению глотания, снижению гастроэзофагеального рефлюкса, желудочной кислотности.
В фазе обострения болезни применяют антибактериальные средства, комплексную санацию бронхиального дерева, противовоспалительные препараты, дезинтоксикацию, иммунокорригирующую, антигипоксическую терапию.
Ряд авторов для санации бронхиального дерева применяют введение через назотрахеальный катетер в трахеобронхиальное дерево теплого раствора антисептиков, санационные фибробронхоскопии (от 1 раза в сутки до 1 раза в неделю), трансторакальное эндобронхиальное дренирование бронхов (Тулупов А. Н., 2004).
Широко применяется курсовая методика санационной фибробронхоскопии под местной анестезией.
Показанием к применению эндобронхиальной лазеротерапии служило наличие в слизистой оболочке диффузной гиперемии II-III степени. Для проведения эндобронхиальной лазеротерапии использовался гелий-неоновый лазер.
Хирургическое лечение
• Показания к хирургическому лечению:
— легочные кровотечения;
— пневмоторакс, не купируемый дренированием;
— частые обострения процесса, не поддающиеся консервативному лечению;
— невозможность достичь стойкой ремиссии в течение 2-3 лет;
— цирроз зоны легкого с гнойным процессом в резко расширенных бронхах.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Пульмонология [Электронный ресурс] : Национальное руководство. Краткое издание / под ред. А. Г. Чучалина — М. : ГЭОТАР-Медиа, 2016. — https://www.rosmedlib.ru/book/ISBN9785970437872.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Амброксол
- Ацетилцистеин
- Бромгексин
- Дорназа альфа
- Карбоцистеин
- Рокситромицин
- Тиамфеникола глицинат ацетилцистеинат
- Трипсин/химотрипсин
- Цефтазидим
- Цефуроксим
- Ципрофлоксацин
- Эритромицин
Источник
