Бронхитический синдром при бронхиальной астме

Необходимо помнить, что бронхитический синдром, проявляющийся кашлем и отхождением мокроты, всегда указывает на поражение бронхов. В тоже время, кашель может быть не связан с вовлечением бронхов. Например, кашель может возникать при раздражении диафрагмального нерва, при поражении стволовых структур головного мозга, при заболевании гортани и трахеи, при сдавлении бронха извне увеличенными лимфоузлами (например, саркоидоз) или опухолью и при отеке легочной ткани. В этих случаях кашель, как правило, имеет характер сухого, надсадного. При отеке легких по причине левожелудочковой недостаточности кашель может уменьшаться в положении ортопноэ. При этих заболеваниях бронхитический синдром не развивается.
Однако необходимо помнить, что при некоторых заболеваниях бронхов первые проявления бронхитического синдрома также не сопровождаются отхождением мокроты. Например, в период обострения бронхиальной астмы мокрота не отходит по причине сужения просвета (обтурации) бронхов. Мокрота бывает скудной при раке бронха (центральный рак легкого). В период ОРВИ, вызванного аденовирусной инфекцией или парагриппом, в первые дни мокрота не отходит.
Бронхитический синдром имеет различные характеристики по количеству и составу отделяемой мокроты, наличию примесей. Например, при раке легкого возможно появление прожилок крови и даже легочное кровотечение. Прожилки крови появляются у больных с бронхоэктазами, при абсцессе легкого.
Бронхит курящего человека сопровождается появлением мокроты серого, иногда черного цвета. Черный цвет мокроты характерен для больных профессиональным заболеванием (хронический пылевой бронхит пневмокониозы), например, для работников угольных шахт.
Для построения гипотезы о причинах и механизмах развития заболевания необходимо уточнять суточный ритм кашля и отхождения мокроты. Для большинства заболеваний бронхов характерен дневной кашель, который появляется через некоторое время после завтрака, когда пациент начинает выполнять какую-либо физическую нагрузку: ходьба, ручная работа или в наклон. Для бронхиальной астмы характерны обострения в ночные или ранние утренние часы. При этом сухой кашель будит пациента, уменьшить его интенсивность и добиться отхождения комочка прозрачной мокроты можно, выпив горячего чая, воды, отвара трав и т.д. или применяя бронхолитические средства.
Кроме данных анамнеза уточнить характер поражения бронхов следует физическими методами. Из них наиболее информативным при бронхитическом синдроме является аускультация легких. Но данные осмотра грудной клетки, пальпации, перкуссии также необходимы для того, чтобы исключить другие поражения органов дыхания, проявляющиеся бронхообструктивным синдромом (в т.ч. эмфиземой), синдромом уплотнения легочной ткани, полости в легком и др. Аускультативно бронхитический синдром характеризуется появлением жесткого дыхания, сухими (жужжащими, реже свистящими или гудящими) хрипами, иногда влажными хрипами среднего или крупного калибра. Эти изменения могут быть локальными, или диффузными в зависимости от распространения поражения легочной ткани.
У больных центральным раком легкого часто формируется ателектаз. В этой ситуации пораженное легкое уменьшается в размерах, нижний легочный край располагается выше обычного, подвижность его ограничена. Голосовое дрожание на стороне поражения ослаблено, но бронхофония над ателектазированным участком может исиливаться. Дыхание, как правило, жесткое или ослабленное везикулярное. Если речь идет об ателектазе 1-2 сегментов или даже средней доли, перкуторный звук может не изменяться. Если стеноз бронха еще не достиг степени полной обтурации появляется саккадированное дыхание, определяемое аускультативно.
Большое количество мокроты, более 50 мл в сутки, тем более 100 мл, указывает на наличие полостей, накапливающих секрет. Например, бронхоэктазы, кисты, абсцесс.
Таким образом, методы сбора анамнеза и физического обследования больного с бронхитическим синдромом помогают установить правильный диагноз и назначить дополнительное обследование для его подтверждения.
Наиболее информативными методыми дополнительного обследования больных бронхитическим синдромом, позволяющими поставить диагноз, являются:
Фибробронхоскопия,
компьютерная томография легких,
Спиральная мультидетекторная компьютерная томография легких,
Магнито-резонансная компьютерная томография,
Спирография (включая бронхомоторные и/ или провокационные тесты),
Пикфлоуметрия,
Ультразвуковое исследование плевральной полости.
Дата добавления: 2018-10-14; просмотров: 388 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник
Бронхоспазм – это патологическое состояние, возникающее в результате сужения просвета бронхов среднего и малого калибра, обусловленного спазмом гладкомышечных волокон, отёком слизистой оболочки и нарушением дренажной функции дыхательных путей. Проявляется чувством нехватки воздуха, экспираторной одышкой, непродуктивным или малопродуктивным приступообразным кашлем. Диагностика синдрома основывается на клинических данных, физикальных и функциональных исследованиях. Осуществляется патогенетическая консервативная терапия бронхолитиками, антигистаминными препаратами и кортикостероидами.
Общие сведения
Бронхоспазм (бронхоспастический синдром, бронхиолоспазм) является симптомокомплексом, характеризующим течение ряда заболеваний респираторного тракта, возникающим при аллергических реакциях, некоторых интоксикациях и иных состояниях. Медицинские работники чаще всего сталкиваются с этим синдромом у больных бронхиальной астмой, составляющих 5-10% населения. Аллергический бронхоспазм встречается в 2% случаев всех форм лекарственной непереносимости. Обструкция дыхательных путей возникает у 5% людей при значительных физических нагрузках, среди спортсменов этот показатель достигает 25%. Большую опасность для жизни пациента представляет тотальное сужение просвета бронхов во время наркоза.
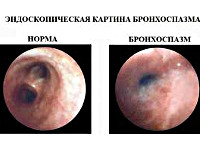
Бронхоспазм
Причины бронхоспазма
Бронхоспастический синдром является полиэтиологической патологией. Первичный бронхоспазм как основное проявление бронхиальной астмы формируется на фоне гиперреактивности бронхов, появляющейся при наличии генетической предрасположенности (или без таковой) под влиянием пыльцевых, пылевых, эпидермальных и других аллергенов или раздражителей. Вторичный спазм гладкой мускулатуры дыхательных путей может быть обусловлен следующими патологическими состояниями:
- Аллергические реакции. На повторное внедрение аллергена организм иногда отвечает резким сужением просвета воздухоносных путей. К появлению такой реакции часто приводит пероральный приём или парентеральное введение лекарственных средств, вакцин и сывороток. Реже бронхоспазм возникает из-за непереносимости определённых продуктов питания, при укусах насекомых.
- Инфекционно-воспалительные процессы. Включают острые и хронические бронхолёгочные заболевания бактериальной (в том числе туберкулёз) и вирусной природы. Синдром бронхиальной обструкции осложняет течение ХОБЛ, хронического бронхита и бронхоэктатической болезни, выявляется при микозах и гельминтозах лёгких, заболеваниях респираторного тракта, вызванных простейшими.
- Гемодинамические нарушения. Вторичное сужение бронхиального просвета часто сопровождает нарушения кровообращения в малом круге. Симптомы бронхоспастического состояния присутствуют при тромбоэмболии лёгочных артерий, синдроме Аэрса, стенозе митрального клапана и некоторых других пороках.
- Обтурация бронхов. Бронхоспазм нередко становится первым признаком обтурации участка воздухоносного пути. Может провоцироваться эндобронхиальным ростом опухоли, аспирацией инородного тела, закупоркой просвета органа вязкой мокротой при муковисцидозе, компрессией бронха извне увеличенными лимфоузлами и образованиями.
- Действие ирритантов и токсинов. Ирритативное действие на бронхи оказывает вдыхание кислотных и щелочных соединений, инсектицидов и ядохимикатов, термические ожоги дыхательных путей. Периоперационная бронхоконстрикция развивается в результате механического раздражения слизистой оболочки трахеобронхиального дерева во время интубации трахеи. Токсический бронхоспазм вызывается холиномиметиками, бета-адреноблокаторами и некоторыми другими препаратами.
У ряда пациентов наблюдается бронхоспастическое состояние неврогенного генеза, формирующееся при непосредственном раздражении блуждающего нерва, на фоне психических расстройств и органического поражения головного мозга. Вторичный бронхоспазм обнаруживается у больных, страдающих лёгочной формой различных аутоимунных процессов, при эндокринной патологии и некоторых редких заболеваниях дыхательной системы.
Патогенез
Бронхоспазм является конечным результатом сложного процесса, регулируемого вегетативной нервной системой. Он возникает при преобладании влияния парасимпатического отдела, отвечающего за сокращение гладкомышечных волокон бронхиальной стенки. Под действием аллергенов, биологически активных веществ, токсинов и ирритантов, при механическом раздражении вагусного нерва происходит высвобождение большого количества ацетилхолина – медиатора, возбуждающего парасиматическую нервную систему. Одновременно угнетается синтез ацетилхолинэстеразы – разрушающего ацетилхолин фермента, блокируются рецепторы расслабляющей бронхи симпатоадреналовой системы.
Развивается обратимое утолщение стенки бронха, выявляется отёк подслизистого слоя. Гипертрофируются бронхиальные железы, увеличивается продукция слизи. Нарушаются дренажная и вентиляционная функции воздухоносных путей. Уменьшается скорость потока выдыхаемого воздуха. Из-за нарушения альвеолярной перфузии формируется гипоксия, приводящая к усилению работы дыхательной мускулатуры. Участие вспомогательных мышц в акте дыхания увеличивает потребление организмом кислорода, что усугубляет гипоксию. При отсутствии лечения может наступить утомление дыхательной мускулатуры, при котором еще больше снижается эффективность вентиляции, повышается содержание углекислого газа в крови.
Классификация
По этиологии бронхоспазм делится на первичный, обусловленный гиперреактивностью бронхов при бронхиальной астме, и вторичный, появляющийся при других патологиях. Вторичный бронхоспастический синдром классифицируется по непосредственной причине возникновения и механизму развития, может быть обратимым и необратимым, лёгким, среднетяжёлым и тяжёлым. В зависимости от распространённости процесса различают следующие виды бронхоспазма:
- Локальный. Гладкие мышцы бронхиальных стенок спазмированы на небольшом участке дыхательных путей. Состояние развивается при попадании в бронх инородного предмета, эндобронхиальном росте новообразования.
- Парциальный. Процесс является распространённым, поражает мелкие, а иногда и средние бронхи. Сохраняются зоны нормально вентилируемой альвеолярной ткани. Нарушение чаще обнаруживается при патологии органов дыхания и реакциях гиперчувствительности. Приводит к дыхательной недостаточности.
- Тотальный. Проявляется резким одномоментным спазмом гладкой мускулатуры всех крупных, средних и мелких бронхов. Характерен для астматического статуса. Иногда выявляется во время оперативного вмешательства при введении пациента в наркоз.
Симптомы бронхоспазма
Клиническая картина патологического состояния во многом зависит от этиопатогенеза и распространённости процесса. В большинстве случаев присутствует непродуктивный приступообразный кашель. Иногда в конце приступа отделяется скудное количество светлой слизистой мокроты. Пациент жалуется на внезапно появившееся стеснение в груди, ощущение нехватки воздуха и затруднение выдоха. Больной испытывает чувство страха, не может спать. Иногда одышка носит смешанный характер, редко – инспираторный. Пациент, а нередко – и окружающие его люди слышат свистящие хрипы.
Затруднение дыхания усиливается в горизонтальном положении. В тяжёлых случаях больной вынужден сидеть с опущенными вниз ногами, чуть наклонившись вперёд и опираясь на руки, или лежать на животе со свешенной вниз головой. Аллергический бронхоспазм часто сопровождается ринореей, слезотечением, кожными высыпаниями по типу крапивницы, отёками в месте инъекции или укуса насекомого. Обструкции, развивающейся на фоне инфекционного заболевания, сопутствуют лихорадка, общее недомогание, признаки основной патологии.
Гемодинамический бронхоспазм сочетается с болями в груди, кровохарканьем и нарушением сердечного ритма. Характер кашлевого приступа, вызванного аспирацией инородного предмета, изменяется при перемене положения тела. При тотальной бронхоконстрикции состояние пациента крайне тяжёлое. Наблюдается утрата сознания, кожные покровы становятся синюшными. Несмотря на выраженное тахипноэ (частота дыхательных движений достигает 60 за минуту), дыхательные шумы не выслушиваются. Выявляется резкое снижение артериального давления, тахикардия.
Осложнения
Своевременно начатое адекватное лечение позволяет полностью и без последствий купировать бронхоспазм. В лёгких случаях проходимость бронхов восстанавливается самостоятельно. Самым грозным осложнением является трансформация парциальной бронхоконстрикции в тотальную, наблюдающаяся при утяжелении астматического статуса. Это состояние ежегодно приводит к гибели более 200 тысяч человек, страдающих бронхиальной астмой. От 3 до 20% случаев смерти в состоянии наркоза при хирургических вмешательствах происходит из-за бронхоспазма.
Диагностика
Первичные диагностические мероприятия обычно осуществляются врачами скорой медицинской помощи и терапевтами приёмных отделений стационаров. В дальнейшем пациент обследуется у пульмонолога, при необходимости к диагностическому поиску могут привлекаться аллергологи-иммунологи и другие специалисты. Основными методами исследования, позволяющими выявить бронхоспазм, считаются:
- Осмотр. При осмотре оценивается цвет кожных покровов. При тяжёлой бронхоконстрикции кожа бледнеет, появляется синюшность губ и концевых фаланг пальцев. Обращает на себя внимание вынужденное положение тела больного, участие в дыхании вспомогательной мускулатуры. У пациентов с бронхообструкцией на фоне хронической лёгочной патологии нередко наблюдается дистальная гипертрофическая остеоартропатия.
- Перкуссия, аускультация. Перкуторно определяется коробочный звук над всей поверхностью лёгких. При аускультации выслушивается жёсткое дыхание, сухие свистящие хрипы на выдохе, реже хрипы слышны на высоте вдоха. Присутствует тахипноэ, учащение сердцебиения. Тяжёлый жизнеугрожающий бронхоспазм характеризуется появлением участков «немого лёгкого», в проекции которых не проводятся дыхательные шумы.
- Пульсоксиметрия. В ходе исследования пульсоксиметром измеряется насыщение артериальной крови кислородом и частота сердечных сокращений, уточняется степень дыхательной недостаточности. Оксигенация крови менее 95% наряду с тахикардией является признаком кислородного голодания. Гипоксия считается критической при сатурации от 90% и ниже.
- Спирография. Исследование функции внешнего дыхания помогает отдифференцировать обструктивные нарушения от рестриктивных. О наличии сужения просвета респираторных путей свидетельствует снижение показателей ОФВ1 и теста Тиффно. Применение бронходилатационной пробы позволяет выявить обратимость бронхоконстрикции.
- Рентгенография, КТ лёгких. Являются вспомогательными методами диагностики. Применяются для установления причины вторичной обструкции дыхательных путей. На рентгенограммах и компьютерных томограммах визуализируется эмфизема лёгких, обнаруживаются рентгенконтрастные инородные тела, опухоли, увеличенные лимфоузлы, признаки другой патологии респираторного тракта.
В целях диагностики бронхоспастических состояний у детей раннего возраста применяется бронхофонография. Повышение содержания в выдыхаемом воздухе углекислого газа, определяемого с помощью капнографии, помогает выявить бронхоспазм у интубированных больных. Наиболее полно исследовать функцию внешнего дыхания можно с помощью бодиплетизмографии.
Лечение бронхоспазма
Лечение бронхоспастического состояния осуществляется консервативными методами. На догоспитальном этапе используются ингаляции бета-адреномиметиков короткого действия в виде дозированного аэрозоля или через небулайзер. Можно применять комбинации этих препаратов с холинолитиками или ингаляционными кортикостероидами. При недостаточной эффективности терапии пациенту обеспечивается подача увлажнённого кислорода через носовой катетер, выполняется парентеральное введение метилксантинов и системных кортикостероидов.
Для купирования приступа удушья на фоне анафилаксии препаратом выбора является эпинефрин, дополнительно используются бронхолитики, кортикостероидные гормоны и антигистаминные препараты. При тотальном бронхоспазме показана экстренная интубация и искусственная вентиляция лёгких. Пациенты с затяжными приступами удушья госпитализируются в отделение терапии или пульмонологии. Лечение больных с астматическим статусом осуществляется в ОИТР. На госпитальном этапе продолжается введение бронхолитиков и кортикостероидов, кислородотерапия. При необходимости осуществляется бронхоальвеолярный лаваж, респираторная поддержка.
Прогноз и профилактика
Прогноз заболевания зависит от приведшего к бронхоконстрикции этиологического фактора. Обратимые приступы удушья хорошо поддаются медикаментозному лечению. Бронхоспазм очень редко является непосредственной причиной летального исхода. В случае вторичной бронхоконстрикции смерть чаще наступает от основного заболевания. В профилактических целях следует избегать контакта с известными аллергенами, тщательно выполнять рекомендации по лечению основной патологии.
Источник
Бронхообструктивные проявления все чаще сопровождают такие серьезные болезни, как бронхиальная астма и хроническая обструктивная болезнь легких (ХОБЛ). У взрослых более распространен второй вариант. Бронхиальная обструкция у детей вызвана чаще астмой.
СБО (синдром бронхиальной обструкции) – нарушение вентиляции легочной ткани, которое проявляется острой недостаточностью функции дыхания.
Что такое обструкция бронхов и чем она вызвана, вы сможете узнать в данной статье. Также рассмотрим подходы к диагностике и лечению бронхообструктивного синдрома.
Причинные факторы
Основными этиологическими состояниями БОС являются заболевания дыхательной системы, сопровождающиеся отеком слизистой бронхов и спазмом их мускулатуры. К ним относятся:
- тяжелое течение пневмонии,
- затяжной бронхит с обструктивным компонентом,
- бронхиальная астма,
- муковисцидоз,
- бронхоэктатическая болезнь легких,
- пороки бронхо-легочной системы,
- рефлюкс-эзофагит в рамках гастроэзофагеальной рефлюксной болезни,
- грыжа пищевода,
- детский церебральный паралич.
Основной причиной появления описываемого синдрома специалисты-пульмонологи считают курение. Оно вызывает бронхит курильщика, который сопровождается хроническим воспалением. К этому фону со временем присоединяется бронхоспастический компонент. Он знаменует начало бронхообструкции. Затем при отсутствии адекватного лечения стенка бронха подвергается необратимому ремоделированию. В результате развивается ХОБЛ.
 Атопический дерматит рассматривается как один из начальных этапов формирования атопии. Так называемый атопический марш создает угрозу развития бронхиальной астмы, которая проявляется обструктивным синдромом.
Атопический дерматит рассматривается как один из начальных этапов формирования атопии. Так называемый атопический марш создает угрозу развития бронхиальной астмы, которая проявляется обструктивным синдромом.
Следующая возможная причина – инфицирование паразитами. Продукты жизнедеятельности и метаболизма паразитирующих организмов являются мощными антигенами и аллергенами. Они могут так же, как и аллергическая настроенность к пищевым продуктам, бытовым аллергенам, вызвать обструкционный синдром в рамках бронхиальной астмы.
Разновидности синдрома
Существует несколько патогенетических вариантов бронхообструкции. Они отличаются только главным механизмом, который вызывает спазм мускулатуры бронхов.
-
 Инфекционно-воспалительная форма. Обструкции бронхиального дерева вызывается различными пневмониями, туберкулезом. Бронхитический тип также может появляться на фоне обострения хронической обструктивной болезни легких. Доминирующим патогенетическим механизмом считается отек слизистой бронхиальной стенки и скопление мокроты со слизью, которые создают препятствие, непроходимость мелких бронхов.
Инфекционно-воспалительная форма. Обструкции бронхиального дерева вызывается различными пневмониями, туберкулезом. Бронхитический тип также может появляться на фоне обострения хронической обструктивной болезни легких. Доминирующим патогенетическим механизмом считается отек слизистой бронхиальной стенки и скопление мокроты со слизью, которые создают препятствие, непроходимость мелких бронхов. - Аллергическая форма бронхоспазма. Вызвана выраженным отеком слизистой. Генез этой разновидности обструкции связан с повышением проницаемости стенки бронхов. Спазм мускулатуры поддерживает этот патогенетический фактор. Аллергическая форма бронхообструктивного синдрома появляется в рамках сывороточной болезни или отека Квинке с реализацией гиперчувствительности немедленного типа.
Аутоиммунная форма. Обструкция бронхов развивается у половины пациентов с аутоиммунными патологиями. Механизмы бронхиальной обструкции реализуются при следующих заболеваниях:
-
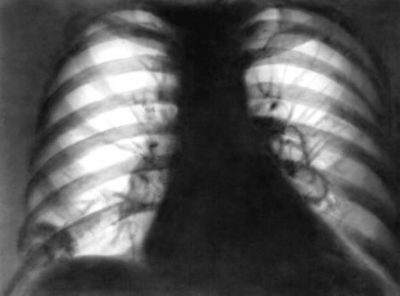 криоглобулинемический васкулит.
криоглобулинемический васкулит. - синдром Чарга-Стросса.
- гранулематоз Вегенера.
- узелковый полиартериит.
- гигантоклеточный артериит.
- эозинофильный полиангиит.
-
- Гемодинамический вариант. Связан с нарушением кровообращения в малом круге. Среди причин, вызывающих бронхообстркутивный синдром пороки сердца, левожелудочковая недостаточность. Пороки митрального клапана быстро вызывают перегрузку объемом, что впоследствии влечет за собой перегрузку малого круга кровообращения. Это может стать причиной описываемого синдрома. Сосудистые патологии, которые могут стать этиологическим фактором нарушения бронхиальной проводимости, включают тромбоэмболию ветвей легочной артерии, а также легочную гипертензию.
- Неврогенная разновидность. Провоцирует симптомы бронхиальной непроходимости при энцефалите, энцефаломиелите, раздражении блуждающего нерва, контузии, сотрясении головного мозга, опухолях, расположенных в черепной коробке. Сюда же относят психические нарушения и невротические расстройства. Бронхообструктивный синдром появляется из-за дисбаланса, нарушения регуляции со стороны коры полушарий головного мозга.
-
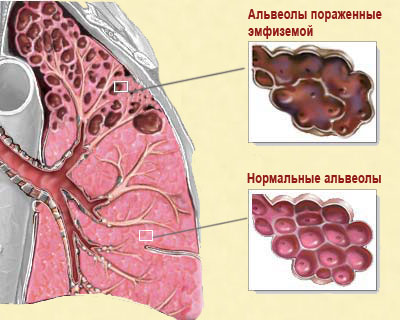 Эмфизема легких. Может вызвать развитие обструкции бронхиального дерева. При этом легочная ткань теряет свою эластичность. Затем некоторые бронхи спадаются, формируя дыхательную ловушку: воздух может проникнуть в альвеолы, а обратно не возвращается через спавшийся бронх. Такой вариант синдрома носит название эмфизематозный.
Эмфизема легких. Может вызвать развитие обструкции бронхиального дерева. При этом легочная ткань теряет свою эластичность. Затем некоторые бронхи спадаются, формируя дыхательную ловушку: воздух может проникнуть в альвеолы, а обратно не возвращается через спавшийся бронх. Такой вариант синдрома носит название эмфизематозный. - Ирритативная форма. Может быть патогенетически связана с токсической. Воздействие химических веществ, антибиотиков, нестероидных противовоспалительных средств и других медикаментов может вызвать нарушение перфузии легких из-за выраженного рефлекторного спазма гладкой мускулатуры бронхов.
Клинические проявления
Жалобы пациента зависят от степени выраженности бронхиальной непроходимости. Бронхоспазму может предшествовать так называемый продром. Он проявляется ощущением заложенности грудной клетки. При бронхиальной астме или другом аллергическом заболевании триггерной ситуацией может быть контакт с аллергеном.
 Внезапно возникает одышка. Она носит экспираторный характер. Это означает, что взрослый или ребенок испытывает трудности при выдохе. Даже сильное форсирование не приводит к облегчению. Пропедевтика внутренних болезней называет это состояние приступом удушья.
Внезапно возникает одышка. Она носит экспираторный характер. Это означает, что взрослый или ребенок испытывает трудности при выдохе. Даже сильное форсирование не приводит к облегчению. Пропедевтика внутренних болезней называет это состояние приступом удушья.
При бронхиальной астме этот синдром наиболее ярко протекает. Кожа становится несколько синюшной из-за гипоксии. Учащается ритм дыхания и сердцебиения. Одышка достигает такой степени, что частота респираторных движений превышает 20 в минуту.
Возникают хрипы, которые слышны даже на расстоянии. Сам пациент опирается руками на кровать для того, чтобы облегчить выдох, активируя деятельность вспомогательной дыхательной мускулатуры. Ребенок часто раздувает ноздри. Это несколько увеличивает объем вдыхаемого и выдыхаемого воздуха. Бронхообструктивный синдром у детей протекает тяжелее, чем у взрослых пациентов.
При физикальном обследовании отмечается перкуторное укорочение звука над всеми легочными полями. В тяжелых ситуациях западают надключичные ямки. Это свидетельствует о тяжелой дыхательной недостаточности. Аускультативная картина довольно типичная. Слышны свистящие сухие хрипы повсюду. На их фоне могут быть и влажные хрипы. Фаза выдоха заметно удлинена. Вдох обычный, протекает быстро.
 В отличие от сердечной астмы по причине левожелудочковой недостаточности при бронхиальной астме горизонтальное положение пациента не усугубляет его состояние. Не приносит ему облегчения применение диуретиков (разгрузка малого круга кровообращения), а также использование сердечных гликозидов.
В отличие от сердечной астмы по причине левожелудочковой недостаточности при бронхиальной астме горизонтальное положение пациента не усугубляет его состояние. Не приносит ему облегчения применение диуретиков (разгрузка малого круга кровообращения), а также использование сердечных гликозидов.
Кашель может беспокоить перед развитием приступа удушья. При ХОБЛ или астме обострение может вызывать острая респираторная инфекция вирусной или бактериальной этиологии. Поэтому кашель предшествует бронхообструкции. На фоне удушья кашель сухой, непродуктивный. Мокрота выделяется очень тяжело и имеет так стекловидный характер.
Диагностика и лечение
При синдроме бронхообструкции следует вести прицельный поиск причины. Первоочередно важно провести рентгенологическое исследование для исключения пневмонии. Затем определяют сатурацию крови. Это нужно для того, чтобы выявить степень дыхательной недостаточности. При тяжелом нарушении функции дыхания целесообразно лечение в условиях реанимационного отделения с кислородотерапией.
 Клинический анализ крови важен для дифференциальной диагностики. Повышение уровня лейкоцитов, нейтрофилов объясняет инфекционный генез синдрома при пневмонии или тяжелом обструктивном бронхите. Эозинофилия свидетельствует о бронхиальной астме в большей степени или о других аллергических заболеваниях. Спирография позволяет отличить бронхообструкцию от рестриктивных нарушений. Исследуются объемные и форсированные показатели. В том числе, пробы с бронхолитиками.
Клинический анализ крови важен для дифференциальной диагностики. Повышение уровня лейкоцитов, нейтрофилов объясняет инфекционный генез синдрома при пневмонии или тяжелом обструктивном бронхите. Эозинофилия свидетельствует о бронхиальной астме в большей степени или о других аллергических заболеваниях. Спирография позволяет отличить бронхообструкцию от рестриктивных нарушений. Исследуются объемные и форсированные показатели. В том числе, пробы с бронхолитиками.
На этапе скорой помощи важно уменьшить выраженность бронхоспазма.
Широко используется в практике фельдшера или врача бригады СМП Эуфиллин. Он вводится внутривенно. Перед инъекцией стоит выяснить, нет ли на этот препарат непереносимости.
 С этой же целью на любом из этапов терапии используются Б-адреномиметики, которые обладают коротким действием. Лечение бронхообструктивного синдрома у детей может включать комбинированный препарат Аскорил. Он вызывает меньше побочных эффектов, а также реализуется аптеками в свободном доступе без рецептов.
С этой же целью на любом из этапов терапии используются Б-адреномиметики, которые обладают коротким действием. Лечение бронхообструктивного синдрома у детей может включать комбинированный препарат Аскорил. Он вызывает меньше побочных эффектов, а также реализуется аптеками в свободном доступе без рецептов.
Для постоянного лечения – базисной терапии – существуют комбинированные препараты, которые используются ингаляционно. В своем составе они содержат гормональные препараты и бронхолитики длительного действия. Это Пульмикорт, Сибри и другие лекарственные средства. Дозу подбирает и титрует доктор.
Загрузка…
Источник
