Боли в плечах при миофасциальном синдроме
© Коллектив авторов, 2019
А.М. Ткачев (1, 3), А.В. Епифанов (4), Е.С. Акарачкова (2), А.В. Смирнова (1), А.В. Илюшин (1), Д.С. Арчаков (3)
1) Лечебно-диагностический центр «Медицинский институт им. Березина Сергея», Волгоград, Россия; 2) Международное общество «Стресс под контролем», Москва, Россия; 3) Клиника Ткачева ООО «ТММ-Клиник», Волгоград, Россия; 4) ООО «Клиника Доктора Епифанова», Самара, Россия
В практике врача-невролога наиболее частой причиной хронической скелетно-мышечной боли становятся фибромиалгия и миофасциальный болевой синдром. Фибромиалгия представляет собой синдром, характеризующийся хронической мышечно-скелетной болью и наличием пальпируемых болезненных точек, определяемых как дискретные области мягкой ткани, болезненные при нажатии с небольшим усилием, никак не отличимые от окружающей здоровой ткани. В то же время миофасциальный болевой синдром связан с нарушениями двигательной и чувствительной функций, характеризуется наличием миофасциальных триггерных точек – гиперраздражимых узлов, обнаруживаемых в волокнах скелетной мышцы. В настоящее время дифференциальная диагностика данных состояний затруднена в связи с отсутствием четких критериев для постановки диагноза, в связи с чем очень часто данные заболевания диагностируются неверно. Неправильный диагноз любого из состояний приводит к ряду негативных последствий, в т.ч. ненужным анализам и обследованиям у различных специалистов, отсутствию улучшения симптомов, удлинению времени до установления верного диагноза, фрустрации пациентов и повышению нагрузки на систему здравоохранения в целом. В статье представлены современные данные о патофизиологии, критериях диагностики и дифференциальной диагностики данных состояний.
Скелетно-мышечная боль – широко распространенное состояние, возникающее у 80% общей популяции, причем 10–20% случаев относятся к хроническим [1–3]. К двум наиболее распространенным формам скелетно-мышечной боли, с которыми сталкиваются неврологи в повседневной практике, относятся фибромиалгия (ФМ) и миофасциальный болевой синдром (МБС). ФМ – это синдром, характеризующийся хронической мышечно-скелетной болью и наличием пальпируемых болезненных точек (ПБТ) [4–5]. ПБТ – ограниченные области мягкой ткани, болезненные при нажатии с небольшим усилием (менее 4 кг), в остальном никак не отличимые от окружающей здоровой ткани. ФМ обычно развивается в среднем возрасте, но в целом может наблюдаться в любой возрастной категории [5]. Общая распространенность ФМ в клинической популяции варьируется в широких пределах, составляя от 9 до 85% [6, 7] и обычно выше в США (1,1-6,4%) и Европе (1,4–3,7%), несколько ниже в Азии (0,6–3,6%), что, вероятно, отражает культурные различия в восприятии боли и соответствующих жалобах [8]. Распространенность ФМ традиционно выше у женщин (1,0–12,5%), чем у мужчин (0,1–5,1%; соотношение 3:1) [8], что, вероятно, связано с более высокой распространенностью коморбидных психиатрических расстройств у женщин. Кроме того, женщины при одинаковой выраженности симптомов с мужчинами склонны тяжелее переносить болевой синдром [9]. Наиболее широко принятые и применяемые критерии для диагностики ФМ были разработаны и пересмотрены Американским колледжем ревматологии (ACR) [10–11]. Критерии ACR значительно различаются в зависимости от версии. Самое значимое расхождение между критериями 1990 г., где наибольшее внимание уделяется результатам физикального осмотра, и критериями 2010 и 2011 гг., которые делают больший упор на имеющиеся симптомы. МБС в отличие от ФМ обычно проявляется регионарным мышечным болевым синдром, связанным как с нарушениями двигательной, так и чувствительной функций [12–14]. Определяющая характеристика МБС – это физическое появление миофасциальных триггерных точек (МТТ), представляющих собой чувствительные при пальпации узелки, обнаруживаемые в волокнах скелетной мышцы [13]. Руководство по диагностике триггерных точек, написанное авторами D.G. Simons и J.G. Travell, – это самый часто используемый набор критериев для диагностики МБС [15]. Согласно этому руководству, диагностические критерии преимущественно основаны на физикальном осмотре и выявлении МТТ. Значительное сходство между МБС и ФМ представляет серьезную диагностическую сложность и часто приводит к неверному становлению диагноза МБС в случае ФМ [16–17]. Неверная диагностика любого из этих состояний приводит к ряду отрицательных последствий, включая назначение ненужных анализов и обследований у разных специалистов, отсутствие уменьшения выраженности симптомов, удлинение времени до постановки диагноза, ненужную фрустрацию пациента и повышение нагрузки на систему здравоохранения. Ранее проведенные исследования показали, что затруднения в дифференциальной диагностике двух указанных состояний объясняются схожестью клинических проявлений МБС и ФМ [18], отсутствием надежных дифференциально-диагностических лабораторных исследований [19–20], потенциальной коморбидностью ФМ и МБС [21] и вариабельностью клинических проявлений МБС по сравнению с ФМ [22].
Патофизиология МБС и ФМ: общее и различное
Этиология и патофизиология МБС до сих пор мало изучены. Наиболее широко распространенное среди врачей-клиницистов представление об МБС характеризуется наличием регионарной мышечной боли и пальпируемых гиперчувствительных областей, называемых МТТ. В соответствии с обобщенной гипотезой [15] МТТ формируются в области концевой пластинки мышцы [6, 15]; патологический процесс предположительно запускается после локальной травматизации или повторных микротравм [6, 18]. Местное повреждение приводит к избыточному высвобождению ацетилхолина, что в результате приводит к повышению активности концевой пластинки, проявляющемуся образованием пальпируемой гипервозбудимой области на периферической мышце [6, 15, 23, 24]. Стойкое сокращение приводит к каскаду биохимических реакций, включая высвобождение вазоактивных компонентов и провоспалительных факторов [15, 18, 23, 24], включая брадикинин, который способствует возникновению локальной мышечной боли. Одновременно с этим стойкий ноцицептивный стимул с периферии приводит к высвобождению субстанции Р в заднем роге спинного мозга и последующим нейропластическим изменениям (повышенной возбудимости) центральной нервной системы, известной как центральная сенситизация [23, 25]. В соответствии с альтернативной гипотезой важную роль в патофизиологии формирования МТТ и МБС играют нейрогенные механизмы, включая экспрессию сенситизированных спинальных проводящих путей [26] и сенситизированных мотонейронов в результате центральной сенситизации [27]. Недавно проведенное исследование указывает на возможность инициации и облегчения формирования локализованных гипервозбудимых МТТ в отсутствие повреждения периферических мышц в результате нейрогенного воспаления, возникающего как следствие центральной сенситизации [28]. Патофизиология ФМ также слабо изучена. В отличие от регионарно возникающей боли и пальпируемых болезненных узелков при МБС, по согласованному мнению врачей-клиницистов, диагноз ФМ устанавливается при наличии обширной зоны болезненности с симметричным распределением ПБТ в мышце [18] в течение более 3 месяцев [10, 11, 29]. Хотя этиология ФМ изучена слабо [18, 17, 29], предполагается, что в основе формирования клинических проявлений заболевания лежит нарушение центральной обработки сигнала [18]. Данная концепция подтверждается частым выявлением генерализованной болезненности мышц [18] и симметричным распределением ПБТ у пациентов с ФМ [10, 18, 30, 31]. В соответствии с этой теорией ПБТ располагаются в областях вторичной гиперальгезии [32, 33], т.к. в пробах спинномозговой жидкости обнаруживается повышенный уровень синаптических модуляторов, включая субстанцию Р [34, 35]. Потенциальным ключевым фактором дифференциальной диагностики ФМ и МБС может стать тот факт, что в ПБТ обычно не обнаруживается экспрессии провоспалительных факторов [18], в то время как при МБС в области МТТ обнаруживается изменение биохимического окружения [23].
Клинические проявления МБС и ФМ
МБС и ФМ различаются по характеру анатомического расположения и клиническим характеристикам болевого синдрома (см. таблицу). МБС обычно проявляется регионарными мышечными болями [35], связанными с нарушением как двигательной, так и чувствительной функций. Клинически МБС проявляется наличием пальпируемых напряженных пучков мышечных волокон с гипервозбудимыми узелками, называемыми МТТ [6, 35, 36]. В мышцах с МТТ также отмечается нарушение функции – мышцы становятся слабыми в отсутствие явлений атрофии или изменения объема движений [13]. При выявлении МТТ также часто отмечаются местные судорожные реакции – быстрые кратковременные подергивания отдельных напряженных пучков мышечных волокон в ответ на физические стимулы или внутримышечное введение иглы [15, 35]. Некоторые исследователи считают местные судорожные реакции подтверждением наличия МТТ [15], в то время как другие рассматривают этот критерий как ненадежный [37]. Напротив, ФМ характеризуется распространенными скелетно-мышечными болями и наличием ПБТ [29–31, 35, 36]. В отличие от МТТ при пальпации они не определяются как узелковые структуры в мышечной ткани. ПБТ не отличимы на ощупь от окружающей мышечной ткани, за исключением наличия локального повышения болевой чувствительности. Таким образом, важным клиническим отличием МБС от ФМ является обнаружение при пальпации МТТ в отличие от ПБТ при ФМ. Другое клиническое различие ФМ и МБС заключается в наличии сопутствующих проявлений при ФМ, включая нарушения сна, синдром раздраженного кишечника, синдром нейрогенного мочевого пузыря, утомляемость, когнитивные нарушения, тревогу, депрессию, головные боли, заболевания височно-нижнечелюстного сустава, онемение, ощущение покалывания и синдром Рейно [31–32, 38]. Эти состояния вносят значительный вклад в снижение качества жизни пациентов с ФМ [29–32] по сравнению с МБС. У пациентов с МБС хотя и редко, но также возникают сопутствующие вегетативные нарушения, включая избыточное потоотделение, слезотечение, приливы крови к лицу, дермографию, активацию пиломоторных рефлексов и изменения температуры кожи [6], что вносит дополнительные затруднения в дифференциальную диагностику ФМ и МБС.
Диагностика ФМ и МБС
Современные диагностические критерии ФМ. В 1990 г. ACR разработал широко применявшиеся в клинической практике критерии классификации [10]. В соответствии с этим критериями для диагностики ФМ требовалось наличие хронической распространенной боли на обеих сторонах тела как выше, так и ниже талии, с вовлечением верхней и/или нижней части позвоночника, а также наличия более 11 из 18 определенных областей, болезненных при пальпации. Более современные критерии ACR (2010) подразумевают, что ФМ характеризуется наличием хронической распространенной боли в сочетании с утомляемостью, нарушениями сна и когнитивных функций, а также широким спектром соматических симптомов [30]. Критерии подразумевают использование шкалы распространенной боли и шкалы для оценки степени тяжести утомляемости, нарушений сна, когнитивных нарушений и 41 возможного соматического симптома. В модифицированной версии 2010 г. устранена оценка степени выраженности соматических симптомов врачом и заменена на общий балл трех симптомов, что облегчает применение критериев при сохранении необходимой чувствительности [11].
табличка » Клинические проявления МБС и ФМ «
Современные диагностические критерии МБС.
В знаковой публикации J.G. Travell и D.G. Simons «Руководство по триггерным точкам» [15] был предложен набор диагностических критериев МБС, включивших ключевые симптомы и такие признаки, как наличие болезненных точек в пальпируемом мышечном волокне, локальных судорожных реакций, отраженной боли, мышечной слабости без атрофии, вегетативных симптомов и ограничения объемов движения. Основой диагностики является наличие МТТ – пальпируемых гипервозбудимых узелков в мышце. Несмотря на эти четко определенные симптомы и признаки, до сих пор не существует повсеместно принятого протокола диагностики МБС, а надежность предложенных диагностических критериев МБС преимущественно основана на клинической оценке [39, 40]. В настоящее время результаты физикального осмотра не являются достаточно надежным методом диагностики МТТ при МБС. Результаты современных исследований в сфере диагностики МБС ограничены и крайне вариабельны [36, 37, 40–42]; исследования характеризуются значительными ограничениями по дизайну, препятствующими получению однозначного заключения о надежности результатов физикального осмотра. Два основных рекомендуемых для использования критерия – местная болезненность и воспроизводимость болевой реакции, в то время как наличие напряженных мышечных волокон и местных судорожных реакций характеризуется низкой диагностической надежностью [40, 41]. По этой причине исследования в сфере диагностики и лечения МТТ ограничены [39], а физикальное обследование не должно использоваться как самостоятельный диагностический метод в случае хронической скелетно-мышечной боли.
Сложности дифференциальной диагностики МБС и ФМ.
Несмотря на наличие и клиническое применение определенного спектра диагностических критериев ФМ и МБС, валидизированные дифференциально-диагностические критерии, которые могли бы применяться в качестве «золотого» стандарта, не разработаны [7, 39, 43]. По этой причине возникают определенные сложности в дифференциальной диагностике ФМ и МБС. Клинические различия этих двух состояний в настоящее время выявляются при тщательном сборе анамнеза или физикальном осмотре. При физикальном осмотре клиницисты стараются выявить отдельные гипервозбудимые области в мышечном волокне, ключевую особенность, отличающую МТТ от ПБТ. Хотя отличия МТТ от ПБТ служат ключевым дифференциально-диагностическим ориентиром в соответствии с критериями ACR 1990 г. [10], клинически отличить эти два типа точек бывает сложно [39]. Ключевая отличительная особенность – наличие напряженного мышечного волокна с МТТ, а не ПБТ; однако ранее проведенные исследования продемонстрировали, что напряженные мышечные волокна не рассматриваются в качестве ключевого критерия диагностики МБС [7], кроме того, их выявление при пальпации характеризуется широкой вариабельностью у разных исследователей [7, 36, 39–41]. Дополнительным затруднением в дифференциальной диагностике ФМ и МБС становится тот факт, что локализованная болезненная точка и связанная боль не считаются особенными только для данного состояния и могут быть проявлением широкого спектра клинических состояний, связанных с хронической скелетно-мышечной болью. Кроме того, МБС, обычно рассматриваемый как локализованный болевой синдром, может становиться распространенным, а также сохраняться более 3 месяцев, что более характерно для ФМ [29]. Хотя некоторые группы исследователей и клиницистов полагают, что ФМ и МБС – это два совершенно разных состояния [7, 44], существует мнение, будто ФМ и МБС могут возникать одновременно [7, 45]. Предположение о возможном одновременном существовании МБС и ФМ приводит к дальнейшим затруднениям дифференциальной диагностики [44, 46]. Сочетание описанных факторов ограничивает надежность использования только физикального осмотра для дифференциальной диагностики МБС и ФМ. Современные критерии ACR для диагностики ФМ (2010) [11] направлены на устранение необходимости в использовании данных физикального осмотра для дифференциальной диагностики. Кроме того, существует необходимость выявления и разработки новых объективных диагностических критериев, которые могли бы быть использованы для дифференциальной диагностики видов хронической скелетно-мышечной боли.
Заключение
Скелетно-мышечная система является самым крупным по массе органом человеческого организма и более чем из 400 скелетных мышц. Проблемы, связанные синдромом или утомляемостью этой системы, служат частой причиной обращения за медицинской помощью. За последние десятилетия изучение этих патологий прибрело новые направления: сенситизация нервной системы на уровне спинного и головного мозга как механизм хронификации нарушений локального тонуса при МТТ и боли при фибромилагии, неадаптивная перестройка механизмов подавления боли как существенный фактор ее поддержания благодаря нейропластичности нервной системы, нейрогенное воспаление как возможная реакция ирритации корешков с выделением брадикинина, CGRP и поддержания МТТ. Также существенным можно считать фактор наличия у многих пациентов с ФМ тревожно-депрессивных и изучение патологии явления МТТ как периферической реакции на нейромедиаторные изменения головного мозга. Однако в настоящее время дифференциальная диагностика этих состояний основывается на неточных и субъективных критериях, что требует поиска новых диагностических методов и разработки более современных и надежных клинических алгоритмов дифференциальной диагностики.
Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
Ссылка на статью: тут
Источник
В наши дни невозможно найти человека, который ни разу в жизни не ощущал боль в мышцах. Многие считают это естественным и не придают особого значения.
К сожалению, очень часто мышечные боли указывают на серьезные проблемы со здоровьем и наличие заболеваний. Одной из таких патологий является миофасциальный болевой синдром.
Суть заболевания
Это заболевание, которое сопровождается болевыми ощущениями в отдельных группах мышц и характеризуется возникновением мышечных уплотнений – триггерных точек. Они всегда болезненны и могут пребывать в активном или пассивном состоянии.
Миофасциальный синдром возникает в разных частях тела. Например, в шее, в боку или в плече. Для каждой группы мышц патология имеет свои особенности проявления.
Поскольку боль всегда имеет конкретную локализацию, место развития синдрома нетрудно определить по внешнему виду человека, который из-за нее принимает вынужденные позы и заметно ограничивает свои движения.

Причины патологии
Миофасциальный болевой синдром может развиваться под действие врожденных или приобретенных аномалий человеческого организма.
Основные причины, которые провоцируют возникновение патологии:
- Разная длина ног. Из-за неравномерной физической нагрузки возникают болевые ощущения по всей длине конечности, начиная от стопы и заканчивая поясницей.
- Хронические стрессы. Во время нервного расстройства происходит напряжение мышц, которое приводит организм к необходимости физической защиты. После эмоционального успокоения мышцы остаются напряжены. Если человек испытывает хронические стрессы – такое состояние становится постоянным. На основе описанных изменений развивается миофасциальный синдром.
- Искривления осанки. Патологии позвоночника вызывают раздражение проходящих возле него нервов. Такое воздействие провоцирует возникновение спазма околопозвоночных и смежных мышц. В результате этого постепенно развивается стойкий миофасциальный синдром.
- Болезни суставов и внутренних органов. В этом случае организм получает от места развития патологии болевой импульс, который вызывает защитную реакцию – напряжение мышц вокруг пораженного органа. Оно способствует возникновению триггерных точек.
- Чрезмерная нагрузка на нетренированные мышцы. В этом случае миофасциальный болевой синдром проявляется у людей, выполняющих преимущественно умственный труд.
- Неудачно выполненные движения, во время которых мышцы подверглись растяжению.
- Ушибы. Очень часто после физической травмы мышцы образуются триггерные точки. Они могут сохраняться длительное время даже после исчезновения ушиба.
- Долгое пребывание в одном положении. Например, во время сна или сидения.
- Переохлаждение всего тела или конкретной части. Этот фактор больше всего проявляется в комплексе с чрезмерным перенапряжением мышц.
- Неправильное лечение переломов.
- Неудобная одежда и сдавливание мышц шнурками и ремнями сумок и рюкзаков.
Признаки миофасциального синдрома
Миофасциальный синдром проявляется болевыми ощущениями в определенных точках. Такие места локализации боли называются триггерными точками и являют собой мышечное уплотнение.
На первых стадиях развития патологии возникает только одна триггерная точка. Со временем может образоваться еще одно болевое уплотнение, симметрично первому на другой части тела. Характер и интенсивность боли зависят от ее локализации и степени развития патологии. Иногда она может ощущаться в отдаленных местах, проявляться как при движении, так и в покое.
Важными признаками болезни является усиление боли при попытке растянуть мышцы и возникновение «синдрома прыжка» во время пальпации активной триггерной точки, когда больной резко реагирует на ощупывание.
При малейшем подозрении на миофасциальный синдром, симптомы которого совпадают с наблюдаемыми проявлениями, следует обратиться к невропатологу, чтобы вовремя начать процесс лечения и предотвратить опасные осложнения.
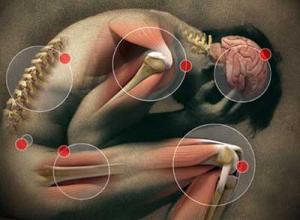
Виды миофасциального синдрома
Миофасциальный болевой синдром классифицируют по месту локализации боли. Так, он может возникать в таких местах:
- в мышцах лица и головы;
- в спине;
- в груди и в животе;
- в шее и плечах;
- в тазу и бедре;
- в верхних и нижних конечностях.
Наиболее часто патология развивается в лицевых и спинных мышцах и всех отделах позвоночника.
Болевой синдром мышц лица
Миофасциальный болевой синдром лица проявляется такими основными симптомами: боли в жевательных мышцах, которые возникают в процессе приема пищи и при разговоре; ограниченные движения нижней челюсти и слышный хруст в височно-челюстном суставе; спазмы мускулатуры лица. Также на развитие болезни влияет привычка сжимать зубы и напрягать мышцы челюсти и шеи во время эмоционального напряжения и стрессов. Это в скором времени способствует возникновению триггерных точек в области лица. Довольно часто люди с такими симптомами обращаются к стоматологу, ошибочно считая, что это заболевания зубов. Диагностировать миофасциальный синдром лица может только невропатолог после пальпации болевых зон.

Головные боли
Нередко образование триггерных точек в мышечных тканях плеча, шеи и лица может вызывать головную боль. Во многих случаях она возникает вследствие сильного напряжения или мигрени.
Боль в области лба и виска может свидетельствовать о наличии болевых точек в верхней трапециевидной мышце. А поражение синдромом мышц шеи вызывает спазм в затылке и орбитальной части головы.
Боль в пояснице
В области поясницы боль может возникать по многим причинам. Наиболее серьезные – метастазы рака, дисковые грыжи, остеомиелит. Однако наиболее распространенные причины спазма в этом месте – перенапряжение поясничной области или смещение позвонков. При правильном лечении избавиться от проблемы возможно в кратчайшие сроки. Но если выздоровления не происходит, болевой синдром спровоцирует развитие триггерных точек в области поясницы.
Миофасциальный синдром поясницы проявляется болевыми ощущениями в нижней части спины, которая иногда может распространяться на седалищный нерв или в пах.
Боль в груди и в животе
Боли в этих частях тела могут свидетельствовать об опасных заболеваниях, например, об инфаркте миокарда. Но после должного обследования может оказаться, что проблема совсем другая. Триггерные точки в мышцах передней части грудной клетки в основном вызывают боли в груди. Болевые точки мышц живота часто напоминают признаки дисфункции желчного пузыря или инфицирования органов мочеполовой системы.
Иногда миофасциальный синдром может развиваться вследствие некоторых заболеваний органов брюшной полости или грудной клетки. Поэтому для постановки достоверного диагноза врач должен провести обширное и тщательное обследование.
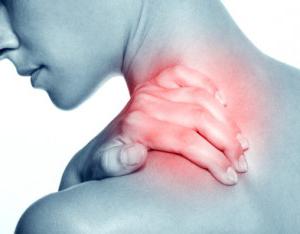
Боль в шейных мышцах и плечах
Миофасциальный синдром шейного отдела характеризуется образованием триггерных точек в верхней части трапециевидной мышцы и мускула, который поднимает лопатку. Больной обычно испытывает боль от задней поверхности шеи и до угла челюсти. Также она может возникать в углу между шеей и плечом. Боль обостряется во время движений этими группами мышц.
Шейный миофасциальный синдром обычно развивается у офисных работников, у которых нарушена осанка.
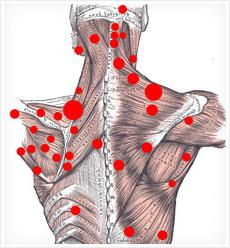
Боль в бедре
При нарушении функций тазобедренного сустава боль локализуется в паху и внизу передней поверхности бедра. В большинстве случаев люди, страдающие синдромом, жалуются на боли в наружном участке бедра.
Боль в тазовых мышцах
Миофасциальный тазовый синдром являет собой хроническую патологию, которая возникает в результате постоянного спазма мышц малого таза. Встречается это довольно часто и в большинстве случаев связано с болезнями мочеполовой системы. Однако урологи и гинекологи диагностируют этот синдром редко. Следовательно, врачам необходимо обследовать более тщательно больных хроническим простатитом, циститом, уретритом, чтобы вовремя выявить миофасциальный синдром.
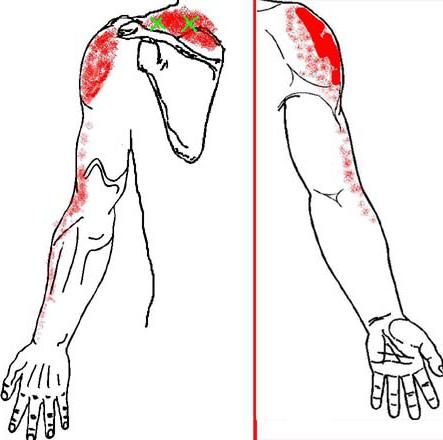
Боль в верхних конечностях
Триггерные точки часто располагаются на мышцах, которые прикреплены к лопатке. Они вызывают болевые ощущения в руке или кисти. Нередко постоянное сгибание шеи приводит к появлению боли в локте и мизинце.
Миофасциальный синдром верхних конечностей часто диагностируют как синдром передней части грудной клетки, шейную радикулопатию и плечелопаточный периартрит.
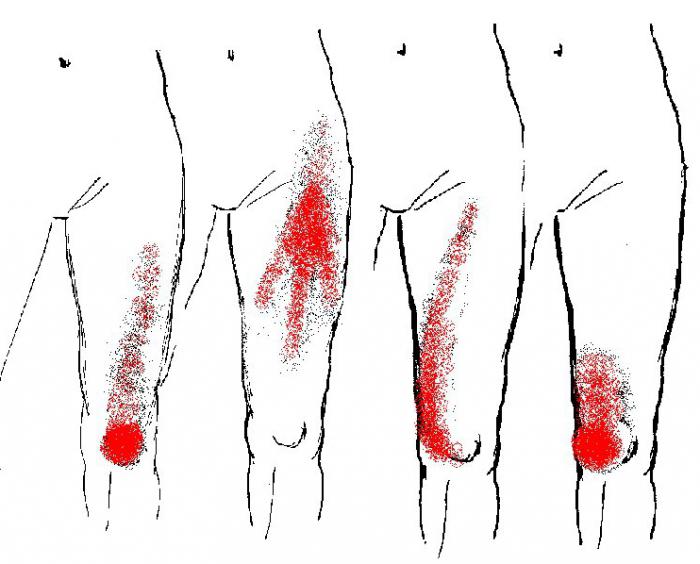
Боль в нижних конечностях
Болевые точки, которые локализуются в голени и вверху ноги, могут отдавать в боковую часть бедра и колена. Коленная боль спереди может исходить из триггерных точек в квадрицепсе. Спазм задней поверхности колена часто возникает от поражения мышц подколенного сухожилия.
Миофасциальный синдром нижних конечностей в основном возникает вследствие травм или чрезмерных физических нагрузок на ноги.
Диагностика заболевания
Правильно диагностировать патологию может только невропатолог. Сначала врач проводит внешний осмотр больного и выясняет возможные причины возникновения жалоб. После пальпации пораженного участка тела специалист принимает решение об использовании дополнительных методов исследования. В сложных ситуациях часто проводится ультразвуковая диагностика, рентгенография, магнитно-резонансная томография и электронейромиография.
Лечение патологии
Приступать к терапии можно только после обследования и подтверждения диагноза «миофасциальный болевой синдром». Лечение этой патологии включает применение спазмолитиков и анестетиков, местных мазей, инъекции и таблеток. Кроме медикаментов больному также рекомендуются:
- Постоянный покой для больных мышц.
- Лечебный и расслабляющий массаж пораженного участка тела.
- Иглоукалывание.
- Горячее и влажное обертывание.
- Лечебная физкультура и упражнения на растяжение пораженных мышц.
Во время лечения миофасциального синдрома очень важно проводить терапию основного заболевания, которое спровоцировало появления этой патологии.
Если в процессе диагностирования врач определил стрессовые причины, которые вызвали миофасциальный синдром, лечение может быть дополнено антидепрессантами и успокоительными препаратами.
После выздоровления желательно ежедневно выполнять комплекс специальных физических упражнений и тренировку, нацеленную на глубокое расслабление мышц.
Прогноз
Миофасциальный синдром, лечение которого проведено вовремя, имеет благоприятный прогноз. При правильной восстановительной терапии и устранении вредных факторов, больной быстро возвращается к полноценной жизни.
На ранних стадиях приостановить развитие патологии вполне возможно с помощью незначительной коррекции причин, провоцирующих миофасциальный синдром.
При неэффективном лечении или его полном отсутствии заболевание может перерасти в более стойкую форму.
Профилактика заболевания
Для предупреждения повторного развития болезни врачи рекомендуют пациенту откорректировать свой образ жизни: сохранять эмоциональное спокойствие, избегать длительных напряжений мышц, переоборудовать рабочее место.
В качестве профилактики миофасциального синдрома важно придерживаться режима труда и отдыха, следить за весом, спать на качественных матрасах и правильно распределять нагрузки на мышцы. Также не менее важно избегать переохлаждения, носить удобную и комфортную одежду, следить за своим здоровьем и вовремя проводить лечение болезней внутренних органов. Водителям и офисным работникам, которые большую часть своего рабочего времени проводят в сидячем положении, нужно следить за правильностью позы и время от времени позволять мышцам немного расслабиться.
Источник
