Боли в ноге корешковый синдром
Как вы думаете, можно ли всякую боль в ноге или руке считать корешковым синдромом? Конечно — нет! Причин у боли может быть множество. Но, тем не менее, всегда находятся люди, которые любую сильную боль в ноге или руке называют корешковым синдромом. И тут они здорово заблуждаются. Ведь истинный корешковый синдром — это не просто боль в ноге или руке, возникшая на фоне проблем в позвоночнике. Настоящий корешковый синдром имеет ряд весьма характерных признаков, и если таковых нет, значит, боль в ноге или руке это вовсе не корешковый синдром, а нечто иное. Согласитесь, если кто-то из нас просто откашляется, совершенно не обязательно, что это — воспаление лёгких. Так и здесь — следует понимать, что настоящий корешковый синдром – это не просто любая боль в ноге или руке, а вполне конкретная патология со своими чёткими симптомами.
Не каждая сильная боль в ноге или руке является корешковым синдромом.
Что такое корешковый синдром?
Спинномозговые нервы
Из позвоночника выходит 31 пара нервов. Эти нервы берут своё начало от спинного мозга, поэтому их принято называть спинномозговыми нервами. Хотя, раньше их называли — нервные корешки, что, собственно, и дало название корешковому синдрому.
Каждая пара спинномозговых нервов соответствует сегменту спинного мозга (в медицине принято условно делить спинной мозг на 31 сегмент). 8 пар шейных, 12 пар грудных, 5 пар поясничных, 5 пар крестцовых и 1 пара (иногда 2 пары) копчиковых нервов. Причём, каждый нерв имеет своё обозначение. Например, шейные обозначаются латинской буквой «C», от слова Cervix — шея и цифрой от 1 до 8 (C1 — C8). Грудные — «Th» — Thorax — грудь и цифрой от 1 до 12 (Th1 – Th12). Поясничные — «L» — Lumbus – поясница и цифрой от 1 до 5 (L1 –L5). Крестцовые — «S» — Sacrum – крестец и цифрой от 1 до 5 (S1 – S5). Копчиковые – Co – Coccygeus – копчик и цифрой 1-2 (Co1 – Co2).
Давайте ещё раз заострим своё внимание на том, что корешок и спинномозговой нерв – это совершенно разные вещи. Но, так уж сложилось, что патологию, возникающую при сдавливании спинномозгового нерва, называют — корешковый синдром.
Чтобы разобраться в сути корешкового синдрома и не называть так всякую боль в ноге или руке, нужно, хотя бы в общих чертах, понимать, как устроен спинномозговой нерв, что такое корешок, какие типы нервных волокон существуют, что такое сегмент спинного мозга и зона сегментарной иннервации. И обо всём этом — читайте ниже.
Как устроен спинномозговой нерв?
Позвоночник. Поперечный срез
Корешок – это начальный и очень короткий участок нерва, вышедший из спинного мозга, но, при этом, находящийся внутри позвоночника. Там же, внутри позвоночника, корешки двух разных типов соединяются между собой и образуют спинномозговой нерв, который, собственно, и выходит из позвоночника.
Корешок, как и остальная часть нерва, состоит из множества нервных волокон, собранных в пучок, подобно многожильному проводу. Существуют корешки задние и передние. Задние корешки состоят из чувствительных нервных волокон. Передние корешки состоят из двигательных нервных волокон.
Чувствительные волокна передают в мозг болевые импульсы и все остальные ощущения, например, тепло и холод, осязание предметов, вибрацию и т.д.
Двигательные волокна передают команды из мозга в наши мышцы.
Соединяясь друг с другом, передние и задние корешки образуют спинномозговой нерв. Обратите на это своё внимание — спинномозговой нерв объединяет в себе оба типа нервных волокон – чувствительные и двигательные, то есть, он является смешанным нервом. Запомните, пожалуйста, этот факт. Он нам понадобится для дальнейшего раскрытия сути корешкового синдрома.
Что такое зона сегментарной иннервации?
Сегмент спинного мозга. Корешки.
Спинномозговой нерв
Выйдя из позвоночника, каждый спинномозговой нерв разветвляется на нервы, как ствол дерева — на ветви. Далее эти нервы идут в определённую зону тела, чтобы обеспечить там иннервацию (нервную регуляцию). Зона тела, которую иннервируют нервы из одного сегмента, называется зоной сегментарной иннервации.
Например, спинномозговой нерв C5 иннервирует зону C5, а нерв L4 иннервирует зону L4 и т.д. Причём, обратите внимание, нервные ветви, отходящие от каждого спинномозгового нерва, обеспечивают в своей зоне оба вида иннервации — как чувствительную, так и двигательную. Давайте внимательно рассмотрим данный рисунок. На нём изображены зоны сегментарной иннервации. Как видите — всё просто и понятно.
Зоны сегментарной иннервации
В чём суть корешкового синдрома?
Как мы выяснили, спинномозговой нерв содержит чувствительные и двигательные волокна. Следовательно, если на нерв будет что-то давить, например, грыжа диска, то это отразится и на чувствительной, и на двигательной сферах. Нарушение чувствительности проявится онемением, жжением, иголочками, мурашками и сильной болью. А в двигательной сфере — возникнет ослабление мышц, снизится их тонус и рефлексы. Кстати, ощущения при корешковом синдроме, точь-в-точь, напоминают те, которые возникают, если «пересидеть» ногу. Нога становится ватной и, как бы, проваливается при попытке встать на неё, она немеет и колет иголочками. Только при корешковом синдроме эти ощущения гораздо сильнее и, в отличие от «пересиженной» ноги — сами не проходят, а требуют срочного лечения.
При корешковом синдроме, кроме боли и онемения, всегда возникает ослабление мышц.
Где проявляется корешковый синдром?
Как мы уже выяснили, нервные импульсы от спинномозгового нерва расходятся по всей зоне иннервации этого нерва. Следовательно, при сдавливании нерва, боль, ослабление мышц, онемение, иголочки и мурашки охватят всю зону целиком. Не бывает так, что корешковый синдром даёт боль только местами, а во всей остальной зоне — боли нет. Запомните корешковый синдром – это одновременные проявления боли, слабости мышц, онемения и остальных симптомов, охватывающих всю зону иннервации целиком.
Говоря медицинским языком, корешковый синдром – это:
Нарушение чувствительности (иголочки, мурашки, боль)
Гипотония мышц (слабость)
Снижение или полное выпадение мышечных рефлексов
Все перечисленные симптомы развиваются в пределах зоны иннервации соответствующего спинномозгового нерва.
Причины корешкового синдрома
У большинства людей словосочетание «корешковый синдром» вызывает ассоциацию с грыжей диска, протрузией или остеохондрозом. Но, вопреки столь распространённому и столь же ошибочному мнению, корешковый синдром вовсе не является ключевым признаком именно этих болезней. Наличие корешкового синдрома, всего лишь, свидетельствует о том, что спинномозговой нерв находится под воздействием некой патологии, а какой именно – это уже вопрос дальнейшего клинического анализа.
Корешковый синдром – главный клинический признак поражения спинномозгового нерва.
Обычно корешковый синдром возникает при более тяжёлых патологиях, чем остеохондроз. Наиболее часто причинами корешкового синдрома служат либо нарушения кровообращения (корешково-сосудистый синдром, спинальный инсульт, ишемическая радикулопатия), либо механическое воздействие (отломок кости при переломе позвоночника, доброкачественная или злокачественная опухоль, киста и т.д.). Хотя, справедливости ради, нужно сказать, что и при остеохондрозе, грыже диска и протрузии корешковый синдром тоже встречается, но, крайне редко и, в основном, в шейном отделе.
Ошибки диагностики корешкового синдрома
Типичная ошибка заключается в том, что корешковый синдром часто путают с псевдокорешковым синдромом.
Псевдокорешковый синдром – это боль, вызванная не сдавливанием спинномозгового нерва, а болезнью мышц.
Существует заболевание мышц, которое называется миофасциальный синдром. На нашем сайте есть подробная статья о нём. А, если вкратце — при миофасциальном синдроме в мышцах появляются мелкие спазмированные участки — триггерные точки, которые вызывают очень сильную боль. Иногда зона миофасциальной боли может охватывать довольно обширные участки тела и напоминать поражение зоны сегментарной иннервации при корешковом синдроме. Например, боль из поясницы может распространяться вниз по ноге в бедро и голень. В таких случаях принято использовать термин «псевдокорешковый синдром». На рисунке ниже показаны зона корешкового синдрома L4 — выделена синим цветом и зона боли при миофасциальном синдроме малой ягодичной мышцы – красным цветом. Причём, локализация миофасциальной боли малой ягодичной мышцы может иметь два варианта.
Зоны боли.
Корешковая – синяя; миофасциальная – красная
Не правда ли, зона корешковой боли L4 и зона миофасциальной боли малой ягодичной мышцы очень похожи друг на друга? Поэтому, в этом и многих других случаях, неопытные врачи часто путают проявления корешкового и псевдокорешкового (миофасциального) синдромов. Точно так же, как неопытный грибник рискует спутать настоящий и ложный опёнок.
Важно уметь отличать корешковый синдром от псевдокорешкового!
Лечение корешкового синдрома
Лечение корешкового синдрома зависит от причин, его вызвавших.
Если корешковый синдром вызван сдавлением корешка опухолью, кистой или переломом, то устранить эти проблемы возможно только хирургическим путём. И тогда этими вопросами занимается нейрохирург.
Если в картине болезни преобладает корешково-сосудистый синдром, тут на первый план выходит медикаментозное лечение. И тогда ваш врач – невролог.
Если же Вам поставлен диагноз «остеохондроз — корешковый синдром», а также, в случаях, если корешковый синдром, связан с грыжей диска или его протрузией, ведущим врачом должен быть — мануальный терапевт.
И, конечно, излишне говорить о том, насколько важно, при возникновении боли и подозрении на корешковый синдром, оперативно и своевременно обратиться к врачу и принять все возможные меры по лечению и недопущению критического развития болезни. Остаётся только добавить, что это должен быть опытный и знающий врач.
При выборе клиники – главное — попасть к опытному и знающему врачу.
Мы сможем разобраться в симптомах вашей болезни, установить точный диагноз и устранить не только болезнь, но и её причины.
Преимущества лечения в клинике «Спина здорова»
- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт — свыше 25 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Приём ведут
Главный врач Власенко А.А.
Власенко Александр Адольфович
Невролог, врач мануальной терапии
Автор методики лечения миофасциального синдрома
Образование: Ставропольский государственный медицинский университет, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Свободно владеет диагностическими и практическими навыками, принятыми в мануальной терапии, кинезиологии и неврологии. Имеет успешный опыт в лечении миофасциального синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза. Итогом многолетней медицинской практики и непрерывного обучения стала авторская методика лечения миофасциального синдрома.
Доктор Варыгин В.И.
Варыгин Вячеслав Игоревич
Невролог, врач мануальной терапии
Обучался методике лечения миофасциального синдрома у доктора Власенко
Образование: Новосибирский государственный медицинский университет, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Специализируется на лечении мышечно скелетных болей и миофасциального болевого синдрома. Свободно владеет мягкотканными техниками мануальной терапии. Проводит мануальное мышечное тестирование, диагностику и лечение триггерных точек по методике доктора Власенко.
Прайс-лист клиники «Спина здорова»
Консультация доктора Власенко А.А. – 3 000 рублей
Консультация доктора Варыгина В.И. – 2 000 рублей
Цель консультации заключается в том, чтобы пациент получил достоверную и полную информацию о состоянии позвоночника и всей опорно-двигательной системы в целом.
Консультация включает три этапа:
- Доктор выясняет, какие симптомы беспокоят пациента в настоящий момент, уточняет историю болезни, изучает имеющуюся у пациента медицинскую документацию, анализирует снимки, определяет характер заболевания и заносит всю собранную информацию в медицинскую карту;
- Проводит тщательный осмотр и клиническое обследование пациента: визуальную и миофасциальную диагностику; пальпацию напряжённых мышц и болезненных позвонков; неврологическую проверку рефлексов и проведение мышечного тестирования.
- На основании истории текущего заболевания, данных осмотра, а также по результатам клинического обследования пациента, доктор Власенко устанавливает подробный диагноз и подбирает варианты лечения.
Также, в ходе консультации, доктор Власенко:
- Подробно рассказывает пациенту о сути его заболевания и принципах лечения;
- Отвечает на все вопросы пациента по существу его диагноза;
- Рекомендует, что нужно делать, чтобы в дальнейшем избежать проблем, и как самостоятельно поддерживать позвоночник и всю опорно-двигательную систему в хорошем состоянии длительное время;
- Обязательно объясняет, как правильно двигаться и сидеть, а также — на чём лучше спать;
Пациент получает исчерпывающую информацию о своём заболевании, диагнозе, методах мягкой мануальной терапии, способах и вариантах решения его проблемы.
Все дальнейшие лечебные мероприятия обязательно согласовываются с пациентом, обсуждаются сроки и стоимость.
Лечебный сеанс доктора Власенко А. А. – 4 000 рублей / 30 минут; 7 000 рублей / 60 минут
Лечебный сеанс доктора Варыгина В. И. – 3 000 рублей / 30 минут; 5 000 рублей / 60минут
В сеанс мягкой мануальной терапии обязательно входит:
1. Работа с мышцами:
- Расслабление мышц;
- Устранение триггерных точек;
- Миофасциальный релиз;
- Нормализация работы мышц.
2. Работа с позвоночником:
- Мягкие техники на позвоночник;
3. Работа с мышечным корсетом позвоночника:
- Мягкие техники на мышечный корсет позвоночника.
4. Работа с суставами:
- Мягкие суставные техники.
ОБРАТИТЕ ВНИМАНИЕ!
В отличие от стандартного сеанса обычной мануальной терапии, в каждый лечебный сеанс мягкой мануальной терапии входит несколько разных методов.
Такой уникальный по своей насыщенности лечебными воздействиями комплексный сеанс мягкой мануальной терапии – это особая методология доктора Власенко.
Использование сразу нескольких методов в одном сеансе охватывает все элементы опорно-двигательной системы – позвоночник, суставы, связки, мышцы и фасции.
В результате такого подхода лечебный эффект значительно возрастает по сравнению с сеансом обычной мануальной терапии.
Это автоматически ускоряет выздоровление и сокращает общие расходы на лечение.
Хотите иметь полное представление о грыже диска, способах ее безоперационного лечения и заболеваниях, маскирующихся под грыжу?
Читайте об этом в следующих статьях:
Источник

Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
Общие сведения
Корешковый синдром — распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» — воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» — поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже — грудная. Пик заболеваемости приходится на среднюю возрастную категорию — от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.
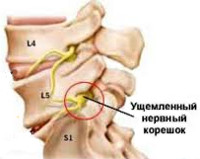
Корешковый синдром
Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового сидрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами — к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации — массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Источник
