Боли в грудной клетки код мкб
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 22 июня 2018;
проверки требуют 2 правки.
Кардиалги́ческий синдро́м — одно из основных проявлений вегетативной дисфункции, так называемые «боли в сердце», чувство давления, сжатия, парестезии и т. п. в области сердца, или более широко в области левой, а иногда и правой, части грудной клетки. Кардиалгический синдром относится к расстройствам функции сердечно-сосудистой системы с разнообразными клиническими проявлениями, субъективного и объективно-функционального характера, не имеющих при этом органических изменений в кардиоваскулярной системе[1].
Классификация и причины[править | править код]
В медицине разделяют два понятия:
- кардиалгия — боли в области сердца;
- торакалгия — боли в грудной клетке.
В практической медицине выделяют разный генезис кардиалгии:
- Кардиалгия, связанная с патологиями сердца и крупных сосудов.
- Кардиалгия, связанная с патологиями органов грудной клетки и средостения.
- Психогенная кардиалгия, которая возникает в рамках психовегетативного синдрома.
- Кардиалгии миофасциального и вертеброгенного происхождения.
В большинстве случаев, кардиалгии обусловлены тремя основными причинами возникновения:
- ИБС (ишемическая болезнь сердца);
- вертеброгенно-мышечная патология;
- психовегетативные расстройства.
С точки зрения вегетологического анализа выделяют два класса кардиалгий:
- Кардиалгии в структуре синдрома вегетативной дистонии (проявляющиеся клинически психовегетативными нарушениями).
- Кардиалгический синдром, сопровождающийся минимальными вегетативными расстройствами.
Кардиалгия в структуре синдрома вегетативной дистонии — наиболее часто встречающиеся боли в сердце, которые одновременно находятся в структуре разных аффективных и вегетативных нарушений. В данном случае важна способность врача увидеть за кардиалгией, сопровождающий её психовегетативный синдром, для правильной оценки состояния и определения последующей терапии.
Боли могут иметь устойчивую локализацию или миграционный характер. Зона болезненный ощущений, как правило, связана с проекцией на кожу верхушки сердца, с областью левого соска и прекордиальной областью; могут, также, располагаться за грудиной.
У больных нейроциркулярной дистонией, кардиологи выделяют пять типов кардиалгии[2]:
- простая кардиалгия (ноющие, щемящие, покалывающие боли), которая встречается у 95 % больных;
- ангионевротические боли (давящие, сжимающие), генез которых определяется как связанные с расстройствами тонуса коронарных артерий;
- кардиалгия вегетативного криза (приступообразные давящие, ноющие боли), встречается у 32 % больных;
- симпаталгическая кардиалгия, встречается у 19 % больных;
- псевдостенокардия, встречается у 20 % больных.
С неврологической позиции «симпатическая кардиалгия» является достаточно спорной, поскольку согласно современным взглядам роль «симпаталгий», связанных с реальным вовлечением периферической вегетативной системы, является незначительной.
Кардиалгии дистонического характера редуцируются приемом валидола и других седативных средств.
Симптоматика[править | править код]
Характер проявления болевых ощущений имеет широкий спектр: ноющие, покалывающие, колющие, давящие, сжимающие, пульсирующие боли, ощущение жжения. Больной также может указывать на диффузные, мало очерченные ощущения.
Боли имеют волнообразный характер, длительность боли, как правило, продолжительная, но возможны и кратковременные боли. Также возможны приступообразные боли, длительностью 3-5 минут. Если такие приступы боли возникают за грудиной, это является тревожным знаком для врача, они требуют исключения стенокардии. При возникновении затяжных болей у пациентов старше 40 лет необходимо исключить инфаркт миокарда.
Для такого типа кардиалгий характерна иррадиация боли в область левого подреберья, левого плеча, под лопатку и подмышечную область, та также в область поясницы и в правую часть грудной клетки. Не характерна иррадиация боли в нижнюю челюсть и зубы.
Боли в области сердца, связанные с вегетативной дисфункцией, также могут сопровождаться следующими дыхательными ощущениями: нехватка воздуха, неудовлетворенность вдоха, ком в горле, непрохождение воздуха в легкие.
Следует также учитывать давность кардиалгии. Давние боли в области сердца, тянущиеся с молодого возраста, свидетельствуют скорее о причинах неорганического характера[1].
Диагностика[править | править код]
При диагностике кардиалгических синдромов важным этапом является оценка психовегетативного фона. Необходимо проанализировать сопутствующие кардиалгии синдромы. Важен комплексный подход. Диагностическая ориентация на отдельные параклинические методы в данном случае не является верным подходом.
У больных наблюдаются проявления разных психических (эмоциональных, аффективных) нарушений. Наиболее частыми являются проявления тревожно-ипохондрического и фобического характера. Учитываются особенности личности, наличие тревожных, панических проявлений, невротических расстройств, как критериев психогенного генеза.
Ещё одним важным моментом в клиническом анализе кардиалгии является разделение боли, аффективных и вегетативных проявлений в описании состояния пациента.
Также проводится анализ представлений больного о своем заболевании (внутренняя картина болезни). В ряде случаев определение степени «разработанности», фантастичности, мифологичности картины болезни, соотношения представлений о своем страдании и степени их реализации в поведении, позволяют установить причину тех или иных ощущений у пациентов, степень выраженности эндогенных механизмов в структуре афферентных нарушений, а также, наметить проблемы и точки психологической коррекционной терапии[1].
Лечение[править | править код]
Определение методов лечения производится после комплексной диагностики и выявления природы болей в области сердца. При медикаментозном лечении кардиалгии показан прием настойки валерьяны и валокордина. В местах проекции боли можно делать легкий самомассаж. Если боли в сердце имеют ангиозные черты, показано назначение кальцийблокирующих препаратов типа изоптина (верапамил). В зависимости от структуры эмоциональных нарушений, могут назначаться психотропные препараты.
Среди немедикаментозных методов лечения кардиалгического синдрома показана психотерапия, дыхательная гимнастика, лечебная физкультура, физиотерапия, бальнеотерапия, курортное лечение. Особо положительный эффект оказывают половые акты в среднем и медленном темпах. При психогенных причинах кардиалгического синдрома также рекомендуется избегать стрессовых ситуаций и перенапряжения на работе, соблюдать режим сна[1].
Примечания[править | править код]
- ↑ 1 2 3 4 Под ред. А. М. Вейна. Вегетативные расстройства: Клиника, лечение, диагностика. — М.: Медицинское информационное агентство, 2000. — 752 с.
- ↑ Аллилуев Н. Г., Маколкин В. И., Аббакумов С. А. Боли в области сердца. — М.: Медицина, 1985. — 192 с.
Литература[править | править код]
- Под ред. А. М. Вейна. Вегетативные расстройства: Клиника, лечение, диагностика. — М.: Медицинское информационное агентство, 2000. — 752 с.
- Аллилуев Н. Г., Маколкин В. И., Аббакумов С. А. Боли в области сердца. — М.: Медицина, 1985. — 192 с.
- Вейн А М. Классификация вегетативных нарушений (рус.) // Невропатология и психиатрия : журнал. — 1988. — Т. 88, № 10. — С. 9-12.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Симптомы
- Дифференциальная диагностика
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Вертеброгенная боль в груди.

Заболевания, которые сопровождаются вертеброгенной болью в груди
Описание
Боль в груди – одна из наиболее частых жалоб, с которой пациенты обращаются к врачу.
Симптомы
Клинические синдромы поражения грудного отдела позвоночника связаны с его функционально-анатомической спецификой. Так, опорная функция грудных межпозвонковых (дугоотростчатых) суставов увеличивается при ротационных движениях. Основная нагрузка при этом падает на передние отделы межпозвонковых дисков, где чаще происходят дегенеративные поражения. При различных деформациях позвоночника страдают суставы головок ребер и бугорков ребер или в целом композитный реберно-позвоночный сустав. Формированию артрозов способствуют и заболевания органов грудной клетки, и в первую очередь хронические обструктивные заболевания легких. Боли в верхней конечности и плечевом поясе могут быть обусловлены сдавлением нервно-сосудистого пучка различными плотными структурами (кости, связки, мышцы) в апертуре грудной клетки. Поскольку сосудисто-нервный пучок проходит в тесном пространстве между ключицей и первым ребром, а также лестничными мышцами на шее, то при всяком патологическом отклонении в них может происходить сдавление сосудов или нервов.
Основными клиническими проявлениями вертеброгенной патологии на грудном уровне являются дорсалгии и пекталгии. Они являются основными источниками скелетно-мышечных болевых синдромов. Боль носит глубинный, ломящий, ноющий, жгучий характер, наиболее интенсивна по ночам, усиливается при вибрации, охлаждении, ротациях туловища, реже при наклонах в сторону. Выпрямление туловища сопровождается чувством утомления спины. Боль в суставах головок и бугорков ребер усиливается при глубоком вдохе. Она локализуется в межреберных промежутках, сопровождаясь иногда затруднением дыхания, особенно вдоха. Боль может держаться сутки и более. Провоцирующими тестами к ее возникновению являются перкуссия по остистым отросткам, зонам капсул суставов бугорков ребер и вращение туловища. Характерен синдром болезненности грудины – зоны начала грудино-ключично-сосцевидной мышцы. Боль из зоны мечевидного отростка распространяется в обе подключичные области и по передневнутренним поверхностям рук. При патологии синхондроза VII–X ребер повышается подвижность конца одного хряща, что приводит к его скольжению и травматизации нервных образований. При вертеброгенном раздражении рецепторов пораженного двигательного сегмента (рецепторы фиброзного кольца межпозвонкового диска, задней продольной связки, капсул суставов, аутохтонных мышц позвоночника) возникают не только местные боли в грудном отделе и мышечно-тонические нарушения, но и разнообразные рефлекторные ответы на расстоянии – в области покровных тканей, иннервационно связанных с пораженными позвоночными сегментами. Ноцицептивная афферентация, поступающая в различные отделы центральной нервной системы, запускает комплекс интегративных ответных реакций, эволюционно направленных на функциональную иммобилизацию пораженных отделов. Это мышечно-тоническое напряжение паравертебральной и экстравертебральной скелетной мускулатуры. Пусковым моментом формирования локального мышечного гипертонуса считается статическая работа незначительной интенсивности в течение длительного времени. В условиях постоянной искаженной афферентации ослабляются тормозные процессы, что в конечном итоге приводит к повышению тонуса всей мышцы. Кроме местных и спинальных сегментальных механизмов в патогенезе гипертонуса задействованы супрасегментарные структуры – эфферентные нисходящие пути (ретикулоспинальный, руброспинальный и пирамидный). В зависимости от того, на какие нервные образования оказывают патологическое действие пораженные структуры ПДС, различают миофасциальные, компрессионные и рефлекторные вертебральные синдромы.
Миофасциальные синдромы встречаются в 7–35% случаев. Их возникновение провоцируется травмой мягких тканей с кровоизлиянием и серозно-фиброзными экстравазатами, патологической импульсацией при висцеральных поражениях, вертеброгенными факторами. Боль обусловлена мышечным спазмом и нарушением микроциркуляции в мышце. Характерно появление или усиление боли при сокращении мышечных групп, движении рук и туловища. Интенсивность болевого синдрома может варьировать от ощущения дискомфорта до сильнейшей боли.
Компрессионные синдромы в грудном отделе позвоночника достаточно редки, несмотря на богатую рентгенологическую манифестацию. Клинически это проявляется опоясывающей болью и гипалгезией в соответствующих дерматомах при компрессии корешка, а при компрессии спинного мозга – болью, проводниковой гипалгезией и тазовыми спинальными нарушениями. Объективное нарушение чувствительности выражается в виде гиперестезии или гипестезии. Чаще нарушается болевая и тактильная, реже – температурная чувствительность. Мышечно-суставное чувство обычно сохраняется. Чувствительные расстройства обнаруживаются в зоне иннервации пораженных корешков. Двигательные расстройства не так выражены и зависят от локализации и степени поражения корешка, произвольные движения в остром периоде ограничены, но парезы встречаются редко. Иногда могут наблюдаться фасцикуляции в мышцах, иннервируемых корешками. Кроме компрессионно-ишемических радикулопатий еще более часто встречаются межреберные невропатии. Этому способствуют некоторые топографоанатомические отношения межреберных нервов. В нижних отделах грудной клетки межреберные нервы у своего начала проходят непосредственно у капсулы и головки нижележащего ребра. Здесь в связи с нередкими артрозами и периартрозами суставов головки ребра и складываются условия для невропатии межреберных нервов. Глубина аналгезии при патологии меньше, чем при компрессионных радикулопатиях. При опоясывающих болях, парестезиях нередко диагностируют и межреберную невралгию. Однако следует знать, что истинной межреберной невралгией является только острый герпетический ганглионеврит (Herpes zoster). При компрессии грыжей диска радикуломедуллярных артерий или их ветвей развивается спондилогенная радикуломиелоишемия. Симптомы поражения грудных сегментов спинного мозга при этом появляются остро, медленно прогрессируют на протяжении нескольких недель. Появление симптомов поражения спинного мозга требует углубленного клинико-неврологического и параклинического исследования. Мануальная терапия противопоказана.
Дифференциальная диагностика
Дифференциальная диагностика и лечение в этих ситуациях – сложная задача. Известно, что существует около 40–50 причин болей в грудной клетке. По частоте встречаемости лидируют кардиологические причины (стенокардия, инфаркт миокарда ), в то же время остается высокий процент больных с вертеброгенной болью.
Причины
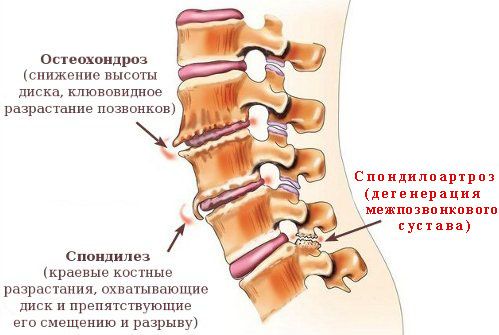
Как правило, первичные вертеброгенные боли в области грудной клетки связаны с дегенеративно-дистрофическими изменениями позвоночника (дорсопатией, спондилезом и спондилоартрозом). Их развитие связано с генетической предрасположенностью, возрастом, влиянием факторов риска. Дегенеративно-дистрофические изменения ведут к появлению функциональных блокад и другим нарушениям биомеханики позвоночного столба. Это может служить пусковым механизмом заболеваний внутренних органов, сегментарно связанных с пораженным отделом позвоночника.
В то же время следует учитывать, что внутренние органы не имеют строгой сегментарной иннервации. Так, например, желудок, печень, почки, поджелудочная железа получают иннервацию из одного и того же чревного сплетения. Все физиологические и патологические реакции не ограничиваются только одним сегментом, а переходят в зоны соседних метамеров. Кроме этого, патология позвоночника служит причиной многосторонних расстройств нервной регуляции и трофики различных внутренних органов, что ведет к развитию функциональных нарушений и органической патологии и может вызывать соматическое заболевание. Многие отечественные и зарубежные авторы утверждают, что в развитии вертеброгенных поражений основное место занимает неравномерная натренированность мышц. Например, преобладание сгибателей над разгибателями способствует смещению и подвывиху в межпозвонковых суставах. Смещение или выпадение межпозвонковых дисков в виде протрузий или грыж межпозвонкового диска в сочетании с местными реактивными изменениями являются причинами ущемления и повреждения корешков межпозвонковых нервов. Пораженный в результате остеохондроза позвоночник формирует многочисленными рецепторами поток патологической импульсации, который в сочетании с неблагоприятным влиянием механических перегрузок образует спазмированные участки в мышцах, в результате чего развиваются уплотненные тяжи, содержащие болезненные плотные узелки, или триггерные пункты (trigger points). Данные триггерные пункты вызывают развитие так называемых миофасциальных болевых синдромов, обусловливающих тяжесть заболевания пациентов.
Вторичные вертеброгенные боли встречаются при поражении позвоночника различными заболеваниями (инфекционными, онкологическими, травмами ). Чаще встречаются травматические и инфекционные заболевания, анкилозирующий спондилоартрит (болезнь Бехтерева), реже – опухоли и идиопатическая спондилопатия (юношеский дорсальный кифоз, или болезнь Шайермана–Мау).
Наиболее частой причиной первичных вертеброгенных болей являются дорсопатии. Дорсопатии – группа заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомокомплексом которых является боль в туловище и конечностях невисцеральной этиологии. Обсуждая вопросы боли в груди, необходимо отметить, что дорсопатия — сложный каскадный процесс. Наследственная предрасположенность, микротравматизация, неправильный двигательный стереотип приводят к дегенерации позвоночного двигательного сегмента (ПДС). Возникающие под влиянием статодинамических нагрузок деформации тканей оказываются причиной постоянного раздражения болевых рецепторов. Постепенно механическая стабильность ПДС восстанавливается за счет краевых разрастаний (остеофитов), фиброза дисков и капсулы, анкилоза фасеточных суставов, утолщения связок. Иногда это приводит к спонтанному стиханию боли, чаще они вызывают стеноз позвоночного канала. Остеофиты, направленные в сторону спинномозгового канала, могут травмировать корешки, вызывая или усиливая болевой синдром. Патологические импульсы из продольной связки, фиброзного кольца, надкостницы позвонков, других связок и суставных капсул следуют через задний корешок в задний рог спинного мозга, вызывая при этом рефлекторные болевые феномены, могут переключаться на передние и боковые рога. Далее они следуют к поперечно-полосатым мышцам, вызывая их рефлекторное напряжение (дефанс), мышечно-тонический рефлекс, вазомоторные и другие висцеральные рефлексы; к гладким мышцам, включая сосудистые; к висцеральным органам (вазомоторные и другие висцеральные рефлексы). Под влиянием продолжительной импульсации ткани, особенно ишемизированные, претерпевают дистрофические изменения. Это касается в первую очередь связок, прикрепляющихся к костным выступам, особенно в зонах, близких к суставам. Эти дистрофические изменения определяют как нейроостеофиброз.
Лечение
Основными принципами медикаментозной терапии вертеброгенной боли в груди являются раннее начало, снятие болевого синдрома, сочетание патогенетической и симптоматической терапии. Медикаментозная терапия состоит из нестероидных противовоспалительных препаратов – НПВП (как однократного — для купирования приступа, так и курсового приема) и центральных миорелаксантов.
Для лечения боли в груди первостепенное значение имеет адекватная аналгезия. Средством первого выбора для снятия болевого синдрома остаются НПВП. При использовании традиционных НПВП противовоспалительные, жаропонижающие и антиангинальные эффекты иногда сочетаются с ульцерогенным гастротоксическим действием и могут привести к повреждению слизистой оболочки желудочно-кишечного тракта, нарушению функции почек и Этот риск связан с основным механизмом действия НПВП – неизбирательным торможением биосинтеза простагландинов в разных органах. Хотя в настоящее время известно уже около 100 НПВП различных классов, поиск новых представителей этой группы продолжается. Это связано с потребностью в препаратах, имеющих как оптимальное соотношение обезболивающего и противовоспалительного действия, так и высокую степень безопасности.
Одним из современных препаратов этой группы, оптимально сочетающим выраженный анальгетический эффект с минимальным количеством побочных эффектов и осложнений, является Ксефокам (лорноксикам). Препарат представляет собой НПВП с выраженным анальгетическим действием вследствие ингибирования синтеза простагландинов, угнетения изоферментов циклооксигеназы и подавления образования свободных радикалов из активированных лейкоцитов и лейкотриенов. Препарат активно стимулирует выработку эндогенного динорфина и эндорфина, что является дополнительным физиологическим механизмом купирования болевых синдромов любой интенсивности и локализации. Период полувыведения препарата из плазмы крови составляет приблизительно 4 ч, что значительно меньше аналогичного периода у других НПВП группы оксикамов. Благодаря такому короткому периоду полувыведения из плазмы крови Ксефокам обладает меньшей выраженностью побочных эффектов, так как в период между введениями доз возможно восстановление физиологического уровня простагландинов, необходимых для защиты слизистой желудка и поддержания нормального кровотока в почках, при этом отсутствуют кумуляция и риск передозировки. Абсолютная биодоступность препарата составляет 97%, максимальная концентрация его в плазме достигается уже через 15 мин после внутримышечного введения, а степень связывания с белками плазмы составляет 99%, что, однако, не препятствует активному проникновению его в сустав. Препарат полностью метаболизируется в печени под действием цитохрома Р-450 с образованием фармакологически неактивных метаболитов, примерно 1/3 которых выводится почками с мочой, а 2/3 – печенью и кишечником, при этом энтеропеченочная циркуляция отсутствует. Такой двойной путь экскреции снижает нагрузку на данные органы и улучшает переносимость Ксефокама, поэтому при легкой и умеренной степени печеночной и/или почечной недостаточности коррекции его дозы не требуется. Фармакокинетические процессы у лиц пожилого возраста и молодых людей при использовании препарата протекают примерно одинаково, поэтому какой-либо коррекции дозы препарата у пожилых также не требуется. В общем, в отличие от других НПВП, Ксефокам обладает низкой гепато-, нефро- и гематотоксичностью, хорошей гастроинтестинальной переносимостью, его аллергический потенциал также был признан низким.
С целью достижения быстрого обезболивающего эффекта без использования парентерального (внутримышечного) пути введения, характерного для «стандартных» НПВП, компанией был разработан препарат Ксефокам Рапид. Это таблетированный препарат, который предназначен для быстрого и эффективного лечения острой боли. Все существующие сегодня таблетированные формы НПВП растворяются и всасываются в тонком кишечнике человека, что значительно увеличивает время до начала действия препарата. Фармакокинетика Ксефокама Рапид при пероральном приеме аналогична внутримышечному способу введения обезболивающего ненаркотического препарата. Время начала обезболивающего действия препарата сокращается с 30–40 до 10–15 мин, т. Е. Практически в.
3 раза. Это достигается благодаря уникальному составу и конструкции новой таблетки Ксефокам Рапид. Лорноксикам, содержащийся в таблетке Ксефокам Рапид, помещен в микрогранулы, покрытые буферным веществом. Покрытие гранул, вступая в реакцию с желудочным соком, создает слабощелочную среду, в которой лорноксикам быстро растворяется и всасывается в кровь.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
