Болезни паркинсона и синдрома паркинсонизма

Тремор конечностей, замедленность движений и другие признаки синдрома паркинсонизма могут быть вызваны целым рядом заболеваний. В связи с улучшением результатов лечения различных заболеваний, продолжительность жизни населения растёт, частота развития данного синдрома увеличивается. Это состояние характерно для старших возрастных групп населения, в основном для мужчин.
Понятие синдром паркинсонизма включает в себя симптомокомплекс, характеризующийся:
- тремором;
- неспособностью удерживать равновесие;
- повышением тонуса мышц;
- появлением неконтролируемого сопротивления мышечной ткани в ответ на попытку изменить положение тела;
- замедленностью движений;
- неспособностью начать движение, адекватное по скорости и силе и др.
Причины возникновения
Синдром паркинсонизма является следствием следующих заболеваний:
- перенесенные в прошлом геморрагические или ишемические инсульты в базальных отделах головного мозга;
- повторные многочисленные черепно-мозговые травмы;
- указание на заболевание энцефалитом в прошлом;
- лекарственные интоксикации нейролептиками, препаратами лития;
- нейросифилис;
- рассеянный склероз, сирингомиелия, боковой амиотрофический склероз, деменция;
- атаксия-телеангиэктазия;
- глиома третьего желудочка;
- на фоне гепатоцеребральной недостаточности, патологии щитовидной железы;
- атрофия мозжечка с сообщающейся гидроцефалией, повышением внутричерепного давления (ВЧД);
- острый энцефалит Экономо.
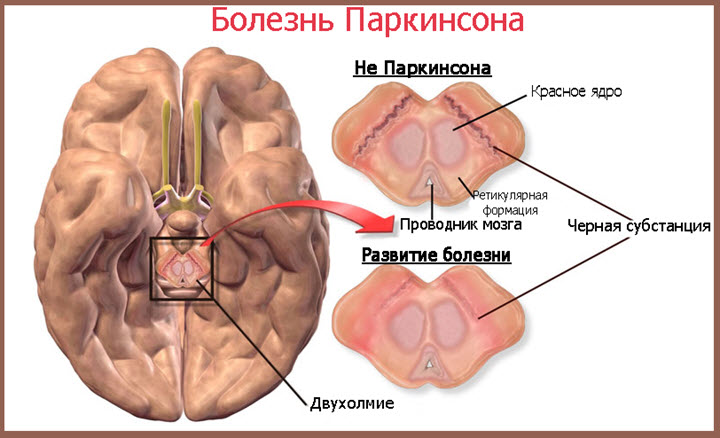
Синдром паркинсонизма классифицируется по причинам возникновения:
- Первичный идиопатический – болезнь Паркинсона.
- Генетический дефект, проявляющийся в молодом возрасте, – ювенильный паркинсонизм.
- Вторичный – синдром Паркинсона, развившийся как осложнение, последствие других заболеваний и травм центральной нервной системы (ЦНС).
- Паркинсонизм-плюс – состояние, когда симптомы паркинсонизма имеются наряду с другими разнообразными синдромами тяжелых заболеваний ЦНС, например, эссенциальный тремор.
Клиническая картина
Болезнь Паркинсона, ювенильный паркинсонизм, синдром Паркинсона и паркинсонизм-плюс характеризуются общими симптомами и отличительными чертами.
Общие симптомы
Общие симптомы включают в себя следующие нарушения:
- двигательные;
- вегетативные;
- сенсорные;
- психические;
- патология сна и бодрствования.
Двигательные симптомы
Нарушения движения представлены отсутствием активных движений, тремором в покое, скованностью и напряжением в мышцах.
- Тремор, или дрожание, пальцев рук встречается при большом количестве заболеваний. В каждой ситуации он характеризуется своими особенностями:
- Тремор, который возникает в покое, чаще встречается при паркинсонизме. Ослабевает при движении, ходьбе, если отвлечь внимание пациента.
Мозжечковый тремор проявляется дрожанием головы, рук, туловища. Важно! Крупноразмашистые движения при патологии мозжечка развиваются в основном в момент окончания движения, а при паркинсонизме – в покое. Проверяется при выполнении пальценосовой и пяточно-коленной пробы. - Тремор, развивающийся при патологии щитовидной железы, психоэмоциональном перенапряжении, синдроме отмены алкоголя, болезнях обмена веществ. Максимально проявляется при попытке сохранить позу. Хорошо виден на кончиках пальцев кистей при вытянутых руках.
- Ортостатический тремор не наблюдается при паркинсонизме, появляется в ногах во время ходьбы, отмечается дрожание в четырёхглавой мышце бедра.
Главное отличие дрожательного феномена при паркинсонизме – несимметричность. При данной патологии у больных имеется характерная поза просителя: наклонённая вперёд голова, опущенные плечи.
К нарушениям движения относятся:
- шаркающая походка;
- замедленная, монотонная речь;
- гипомимичное выражение лица;
- почерк становится мелким;
- утрачиваются содружественные движения рук при ходьбе, которые в норме есть у всех людей;
- человеку сложно начать выполнять какое-либо движение и так же трудно остановиться.
Вегетативные симптомы
Вегетативная недостаточность характеризуется следующими проявлениями:
- нарушение глотания, ощущение удушья;
- склонность к запорам;
- разнообразные нарушения мочеиспускания от императивных позывов до затруднения с неполным опорожнением мочевого пузыря, недержанием мочи;
- нарушения эрекции, снижение либидо;
- склонность к ортостатическим коллапсам;
- снижение потоотделения, гипер- или гипосаливация.

Сенсорные симптомы
Пациенты не обращают внимания на нарушение чувствительности или сенсорные симптомы, которые являются ранними проявлениями синдрома паркинсонизма. Чувствительные нарушения формируются раньше паркинсонических двигательных расстройств. К ним относятся:
- нарушение обоняния;
- чувство бегания мурашек, жжение или боль в конечностях, в основном в ногах.
Психические симптомы
Болезнь Паркинсона и паркинсонизм в равной степени часто сопровождаются нарушением психики:
- Депрессия. Люди, склонные к депрессивным состояниям, чувству вины, заниженной самооценке, больше подвержены паркинсонизму. Важно! Пациенты фиксируют своё внимание на нарушении движения и не говорят об имеющейся тревожности, отчаянии. Но эти явления присутствуют всегда.
- Психозы, чередующиеся с апатией, безразличием, вялостью. Возможно развитие спутанного сознания с галлюцинациями и психозом. Чем дольше имеется клиническая симптоматика паркинсонизма, тем чаще появляются психотические реакции. Сначала критика сохранна. Со временем критическое отношение к галлюцинациям у больного исчезает и развивается такое состояние, как паранойяльный психоз.
- Пониженная работоспособность, ощущение усталости, вялости, постоянное чувство утомлённости. Отсутствует радостное настроение, нет потребности получать удовольствие и наслаждение.
- Нарушение познавательных функций, появляется вязкость мышления, резко снижается внимание. Нарушение памяти отличается характерными особенностями. Больные могут запоминать механическую информацию и вообще не способны фиксировать эмоционально окрашенную.
- Навязчивые состояния, патологические влечения.
Нарушение сна и бодрствования
Нарушения сна и бодрствования имеются у 98 % больных с паркинсонизмом и появляются на 5 – 10 лет раньше, чем основная двигательная симптоматика синдрома Паркинсона.
Имеются следующие проявления:
- нарушается засыпание;
- дневная сонливость;
- частые ночные или ранние утренние пробуждения;
- увеличивается продолжительность ночного сна, сохраняется чувство усталости и разбитости после пробуждения;
- слишком яркие устрашающие сновидения.
При синдроме паркинсонизма на первый план выходит симптоматика того заболевания, которое привело к его развитию.

Диагностика
Для правильного лечения синдрома паркинсонизма надо выявить причину, его вызвавшую, и исключить сходные состояния, которые могут симулировать заболевание.
Синдром Паркинсонизма развивается как осложнение следующих приобретённых заболеваний:
- лекарственный;
- посттравматический;
- токсический;
- постэнцефалитический;
- паркинсонизм при других нейроинфекциях;
- паркинсонизм при гидроцефалии;
- сосудистый;
- постгипоксический.
Первично проявляется симптоматика вышеуказанных заболеваний, а потом как осложнение присоединяется дрожательно-ригидный синдром.
При дегенеративных заболеваниях ЦНС развивается паркинсонизм-плюс, при котором на первый план выходят неврологические синдромы:
- пирамидный;
- мозжечковый;
- вегето-сосудистая дистония;
- деменция;
- последним присоединяется паркинсонизм-плюс.
К этой же группе относятся:
- мультисистемная атрофия;
- прогрессирующий надъядерный паралич;
- болезнь диффузных телец леви;
- кортикобазальная дегенерация;
- гемипаркинсонизм-гемиатрофия;
- болезнь Альцгеймера;
- болезнь Крейтцфельдта – Якоба;
- наследственные формы;
- болезнь Гентингтона;
- спиноцеребеллярные дегенерации;
- болезнь Галлервордена – Шпатца;
- гепатолентикулярная дегенерация;
- паллидарные дегенерации;
- семейная кальцификация базальных ганглиев;
- нейроакантоцитоз;
- дистония-паркинсонизм.

Лечение
Выделяют 4 важных направления лечения:
- Лечение основного заболевания, если это возможно.
- Препараты, направленные на купирование явлений паркинсонизма.
- Использование ноотропов, сосудистых средств для защиты мозга от дальнейшего разрушения.
- Реабилитация.
Для симптоматического лечения используют следующие средства:
- препараты леводопы;
- агонисты дофаминовых рецепторов;
- антихолинергические средства;
- препараты амантадина;
- ингибиторы моноаминоксидазы типа В;
- ингибиторы катехол-О-метилтрансферазы.
Лечение паркинсонизма назначается индивидуально лечащим врачом с учётом основного заболевания, выраженности дополнительных неврологических расстройств, индивидуальной чувствительности.
Основная задача лечения больных с паркинсонизмом – восстановление нарушенных двигательных функций. В некоторых случаях, когда проявления заболевания минимальные, лекарство можно не назначать.
При нарастании симптоматики используется монотерапия, а в дальнейшем – комбинированная лекарственная терапия.
Для лечения вегетативных расстройств применяются:
- ношение эластичных чулок;
- увеличенное употребление соли, воды;
- флудрокортизон;
- «Мидодрин» – адреналиноподобный симпатомиметик с сосудосуживающим эффектом. Назначается внутрь по 2,5 мг 3 раза;
- «Индометацин» хорошо снимает головную, мышечную, суставную боль при сенсорных проявлениях;
- Кофеин улучшает выносливость ЦНС к нагрузке и устойчивость к повреждающим факторам. Повышает артериальное давление, применяется для лечения ортостатических нарушений;
- «Дигидроэрготамин» обладает стимулирующим действием на серотониновые рецепторы, является блокатором адренорецепторов сосудов. Препарат сужает сосуды головного мозга.

При нейрогенных нарушениях мочеиспускания используют:
- «Оксибутинин» применяется при нейрогенной слабости мочевого пузыря и недержании мочи. Эффективен также при повышении спазма гладкой мускулатуры желудочно-кишечного тракта, матки, желчного пузыря. Продолжительность лечения до 2 лет.
- «Толтеродин» – м-холинолитик, применяемый при гиперактивности мочевого пузыря, императивных позывах, непроизвольном мочеиспускании.
- «Альфузозин» блокирует альфа-1-адренорецепторы мочеполовых органов, назначается при функциональных нарушениях по 5 мг 2 раза.
- «Доксазозин» снижает артериальное давление, уровень холестерина и липидов высокой плотности в крови, даёт хороший эффект при синдроме паркинсонизма на фоне хронической ишемической болезни головного мозга с артериальной гипертензией.
- «Празозин» – гипотензивный препарат, обладающий способностью расслаблять мышцы сосудов на периферии и не влияющий на артерии и вены головного мозга.
- «Тамсулозин» эффективен у пожилых мужчин при дизурических нарушениях, развивающихся на фоне гиперплазии предстательной железы.
- «Теразозин» используется для симптоматической терапии доброкачественной гиперплазии предстательной железы, артериальной гипертензии.
- «Десмопрессин» эффективен в отношении мочевых нарушений, никтурии.
При склонности к запорам:
- диета, богатая клетчаткой;
- достаточная физическая активность;
- «Домперидон» или «Мотилиум» улучшают моторику ЖКТ, блокируя при этом рвотный центр;
- «Цизаприд» – серотонинергическое средство, стимулирующее моторику желудочно-кишечного тракта при желудочно-пищеводном рефлюксе, гастропарезе, анорексии, функциональном и идиопатическом запорах, функциональной диспепсии, гипокинезии желчного пузыря;
- слабительные средства лучше использовать растительного происхождения. Они обладают более мягким, постепенным эффектом, не вызывают нарушения водно-электролитного баланса, дефицита витаминов и микроэлементов в организме. К таким препаратам относятся «Гутталакс», «Регулакс», сенна, белладонна, «Мукофальк», «РектАктив».
Для лечения когнитивных расстройств применяют:
- «Ривастигмин»;
- «Донепезил»;
- «Галантамин»;
- «Мемантин»;
- «Ипидакрин»;
- «Холина альфосцерат»;
- «Пирацетам».
Для лечения аффективных нарушений используют:
- «Пирибедил»;
- «Прамипексол»;
- «Мелипрамин» – антидепрессант, хорошо устраняющий явления тревоги, применяется по 25 мг 3 раза;
- психотерапию.
Лечение проблем сна требует:
- откорректировать вечернюю дозу противопаркинсонических средств;
- если этого не достаточно, то на ночь назначается «Клозапин»;
- «Тразодон», «Амитриптилин», «Доксепин»;
- снотворные назначаются на очень непродолжительное время из-за реально существующей угрозы развития привыкания.
Немедикаментозное лечение
Для сохранения качественной социально активной жизни пациент должен иметь необходимую информацию о своём заболевании, научиться с ним жить, чтобы контролировать болезнь.
Обычно в лечение включают:
- нейропсихологический тренинг;
- речевую терапию;
- ЛФК;
- соблюдение диеты, режима дня.
Профилактика
Специфических мер профилактики синдрома паркинсонизма не существует. Но учитывая, что он развивается как симптом либо осложнение других болезней нервной системы, необходимо проводить первичную профилактику заболеваний и травм ЦНС.
Основные направления профилактики включают:
- избегание стрессов;
- ведение здорового образа жизни;
- достаточную физическую активность;
- отказ от употребления алкоголя, никотина;
- профилактику производственного и дорожно-транспортного травматизма и др.
Будучи достаточно частым заболеванием ЦНС, особенно в пожилом возрасте, сидром паркинсонизма развивается на фоне хронической ишемической болезни головного мозга. Последствия ишемического и геморрагического инсультов, дисциркуляторная энцефалопатия, атеросклеротическое поражение сосудов могут привести к синдрому паркинсонизма. Следовательно, профилактика вышеперечисленных заболеваний является необходимым условием предотвращения явлений паркинсонизма.
Источник
Паркинсонизм – это синдром, который характеризуется сочетанием гипокинезии с 1 как минимумом симптомом: тремором покоя, ригидностью и постуральной неустойчивостью. Наиболее частой формой синдрома паркинсонизма является идиопатический паркинсонизм, или болезнь Паркинсона. Неврологи различают также вторичный паркинсонизм, развитие которого связано с воздействием определённого этиологического фактора. Синдром паркинсонизма может быть одним из основных или дополнительных проявлений других дегенеративных заболеваний с поражением экстрапирамидной системы.
Неврологи Юсуповской больницы проводят дифференциальную диагностику болезни Паркинсона и синдромов паркинсонизма, используя инновационные методы исследований. Обследование пациентов проводится на новейшей, высокотехнологичной аппаратуре. Дифференциальная диагностика болезни Паркинсона и синдрома паркинсонизма достаточно сложна. Первичная болезнь Паркинсона может скрываться даже под диагнозом «остеохондроз позвоночника с корешковым синдромом», и, наоборот, эссенциальный тремор трактуют как болезнь Паркинсона.

Виды вторичного, симптоматического паркинсонизма
Различают следующие виды вторичного, симптоматического паркинсонизма:
- лекарственный. Его могут спровоцировать нейролептики, препараты лития, препараты раувольфии, ингибиторы обратного захвата серотонина, α -метилдофа, антагонисты кальция;
- токсический. Развивается в результате токсического действия органического соединения МФТП, марганца, окиси углерода, сероуглерода, цианидов, метанола, фосфорорганических соединений, нефтепродуктов;
- при объемных процессах головного мозга (злокачественная и доброкачественная опухоль, сифилитическая гумма, туберкулома в области базальных ганглиев или чёрной субстанции);
- сосудистый. Развивается при инфарктах в области базальных ганглиев, таламусе, лобных долей или среднего мозга, а также диффузном ишемическом поражении белого вещества (болезни Бинсвангера);
- постгипоксический, причиной которого является двусторонний некроз базальных ганглиев, весьма чувствительных к ишемии и гипоксии, вследствие отсутствия коллатерального кровотока;
- энцефалитический (при нейроборрелиозе, СПИДе, прогрессирующих последствиях летаргического энцефалита Экономо);
- травматический (энцефалопатия боксёров, последствия тяжёлых черепномозговых травм);
- при гидроцефалии (при обструктивной или нормотензивной внутренней или смешанной гидроцефалии).
Паркинсонизм встречается в рамках следующих дегенеративных заболеваний с поражением экстрапирамидной системы (атипичный паркинсонизм, «паркинсонизм-плюс»), это наиболее тяжёлая группа болезней, протекающая злокачественней болезни Паркинсона:
- мультисистесной атрофии, включающей в себя три разновидности: стриатонигральная дегенерация, оливопонтоцеребеллярная дегенерация, синдром Шрая-Дайджер;
- множественные системные атрофии;
- прогрессирующий надъядерный паралич (болезнь Стила-Ричардсона-Ольшевского);
- кортикобазальная дегенерация;
- болезнь диффузных телец Леви;
- болезнь Альцгеймера;
- паркинсонизм-БАС-деменция;
- болезнь Крейтцфельда-Якоба и др.;
В отдельную группу можно выделить паркинсонизм при болезнях накопления вследствие генетически-детерминированных дисметаболических расстройств:
- болезнь Фара (в мозгу накапливается кальций);
- болезнь Вильсона (накапливается медь).
Дифференциальная диагностика дегенеративных заболеваний
Основу всех форм паркинсонизма составляет уменьшение количества дофамина полосатом теле. Патофизиологической основой паркинсонизма является чрезмерная тормозная активность базальных ганглиев, возникающая вследствие их дофаминергической денервации, что приводит к подавлению двигательных отделов коры и развитию акинезии. При гиперкинезах наблюдается обратная связь.
Основным методом, который позволяет отличить болезнь от синдрома Паркинсона, является клиническое динамическое наблюдение. Провести дифференциальную диагностику заболевания позволяют следующие инструментальные методы исследования, которые выполняют на современных аппаратах ведущих фирм Европы и США в Юсуповской больнице:
- МРТ головного мозга;
- визуализация транспортёров допамина (DaTSCAN);
- однофотонная эмиссионная компьютерная томография (SPECT);
- позитронно-эмиссионная томография (ПЭТ).
Дифференциальный диагноз болезни Паркинсона от вторичного паркинсонизма является относительно простым и основан процентов на 80% от достоверного анамнеза. При постэнцефалитическом паркинсонизме есть анамнестические данные о перенесенном ранее инфекционном поражении центральной нервной системы. При осмотре неврологи выявляют глазодвигательные расстройства, могут наблюдаться торсионная дистония и спастическая кривошея, которые никогда не выявляются при болезни Паркинсона. Пандемия середины прошлого века к настоящему времени практически не оставила данную разновидность вторичного паркинсонизма.
Посттравматический паркинсонизм возникает после тяжёлой черепно-мозговой травмы, иногда повторной. Проявляется вестибулярными расстройствами, нарушением интеллекта и памяти, очаговыми симптомами вследствие поражения вещества головного мозга.
Для диагностики токсического паркинсонизма имеет значение анамнез (сведения о работе в контакте с марганцем или его окислами, приёме нейролептиков, контакте с другими токсинами), обнаружение их метаболитов в биологических жидкостях.
При сосудистом паркинсонизме гипокинезия и ригидность сочетаются с другими признаками сосудистого поражения головного мозга или возникают после острых нарушений мозгового кровообращения. Во время неврологического осмотра врачи выявляют выраженные псевдобульбарные симптомы и очаговые неврологические симптомы в виде пирамидной недостаточности. Имеют место инструментальные признаки сосудистого заболевания. Неврологи выявляют очаговые поражения вещества мозга по данным нейровизуализации. Существуют критерии диагностики сосудистого паркинсонизма: наличие собственно цереброваскулярного заболевания, обязательного подтверждённого МРТ, специфическая картина МРТ, наличие синдрома паркинсонизма и его особенности: преобладание в нижних конечностей и чаще всего отсутствие тремора, причинно-следственная связь между цереброваскулярной болезнью и развитием паркинсонизма в отсутствии иных потенциальны причин паркинсонизма.
Инструментальных и лабораторных признаков, специфичных для болезни Паркинсона, не существует. При изучении мозгового кровотока методом однофотонной эмиссионной компьютерной томографии неврологи могут определять зоны сниженного кровотока в базальных ганглиях. Результаты позитронно-эмиссионной томографии позволяют установить снижение метаболизма в полосатом теле.
Диагностика и лечение паркинсонизма в Юсуповской больнице
Только выяснив природу заболеваний, неврологи Юсуповской больницы назначают пациентам лечение в зависимости от его причины и выраженности симптомов. Лечится ли синдром Паркинсона? Потенциально обратимым являются некоторые виды вторичного паркинсонизма: нейролептический паркинсонизм (лечится медикаментозно), паркинсонизм при гидроцефалии, или объёмным образованием лечится хирургически, паркинсонизм вследствие болезни Вильсона при современном введении препаратов, способствующих образованию хелатообразующих комплексов. Трудно курируемым паркинсонизмом являются заболевания группы паркинсонизм+, при которых наряду с недостатком синтеза и транспорта дофамина, часто страдают постсинаптические структуры, несущие рецепторы к дофамину.
После проведенной терапии у пациентов улучшается качество жизни, уменьшается выраженность симптомов, частично восстанавливается трудоспособность. Получить консультацию невролога можно, записавшись предварительно на приём по телефону Юсуповской больницы.
Автор

Невролог, кандидат медицинских наук
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Луцкий И. С., Евтушенко С. К., Симонян В. А. Симпозиум «Болезнь Паркинсона (клиника, диагностика, принципы терапии)» // Последипломное образование. — 2011. — № 5 (43)
- Глозман Ж.М., Левин О.С., Лычева Н.Ю. Нарушение эмоциональной памяти и распознавания эмоциональных состояний у больных с болезнью Паркинсона.// Физиология человека, 2003. –N6. –C.55-60.
- Голубев В.Л. ., Левин Я.И., Вейн А.М. Болезнь Паркинсона и синдром паркинсонизма. М. Медпресс, 1999, 415 с.
Наши специалисты

Руководитель НПЦ болезни Паркинсона, врач-невролог, доктор медицинских наук, профессор

Врач-невролог, кандидат медицинских наук

Невролог, кандидат медицинских наук

Невролог, кандидат медицинских наук

Невролог

Невролог

Невролог, ведущий специалист отделения неврологии

Невролог
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
