Болезнь спинного мозга мкб кода
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Категории МКБ:
Болезнь спинного мозга неуточненная (G95.9)
Общая информация
Краткое описание
Миелопатия (греч. pielos — спинной мозг + греч. pathos — страдание) — термин, применяемый для обозначения подострых и хронических поражений спинного мозга (невоспалительного, главным образом дистрофического характера), обусловленных различными патологическими процессами, локализованными нередко вне его. Симптомы миелопатии: гиперрефлексия, рефлекс Бабинского, спастические парезы.
Протокол «Болезнь спинного мозга неуточненная. Миелопатия»
Код по МКБ-10: G95.9
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Приобретенные:
1. Дискогенная (спондилогенная миелопатия).
2. Атеросклеротическая миелопатия.
3. Карциноматозная миелопатия.
4. Посттравмитическая миелопатия.
5. Токсическая миелопатия (при дифтерии, вызванные свинцом, гексахлорфеном, ацетилэтилтетраметилтетралином — АЭТТ, цианидами).
6. Миелопатия при хронических менингитах.
7. Радиационная миелопатия.
8. Идиопатические инцфекционные или постинфекционные (острые, хронические, рецидивирующие, поствакцинальные).
9. Метаболические (при сахарном диабете, диспротеинемиях).
Демиелинизирующие заболевания (генетически обусловленные), вызывающие миелопатию:
1. Лизосомальные болезни накопления.
2. Адренолейкодистрофия.
3. Фенилкетонурия.
4. Митохондральная лейкодистрофия.
5. Ганглиогликозиды.
6. Амиотрофия невральная Шарко-Мари.
7. Гипертрофическая интерстециальная Дежерина-Сотта.
8. Рефсума болезнь.
9. Синдром Руси-Леви.
10. Болезнь Пелицеуса-Мерцбахера.
Диагностика
Диагностические критерии
Жалобы и анамнез: на слабость в конечностях, ограничение активных и пассивных движений, нарушение походки. В анамнезе различные патологические процессы нервной системы и других систем.
Физикальные обследования: неврологический статус — вялые и спастические парезы и параличи; чувствительные, тазовые нарушения и пирамидная симптоматика, трофические нарушения.
Лабораторные исследования:
1. Общий анализ крови с целью исключения анемии, воспалительного процесса.
2. Общий анализ мочи с целью исключения уронефрологической патологии.
3. Микрореакция, реакция Вассермана.
4. Биохимический анализ крови: сахар, холестерин.
Инструментальные исследования:
1. Электромиография. ЭМГ исследование позволяет уточнить топику процесса, но не его этиологию.
2. Рентгенография позвоночника для исключения остеопороза, остеохондроза.
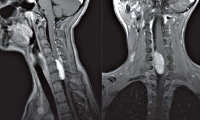
3. Магниторезонансная томография позвоночника и спинного мозга выявляет сдавление спинного мозга, отек или атрофию спинного мозга и другую патологию спинного мозга
Показания для консультаций специалистов:
1. Ортопед — с целью решения вопроса об оперативном лечении (ликвидация контрактур, удлинение конечностей).
2. Нейрохирург — для решения вопроса об оперативном лечении при грыжах межпозвоночных дисков, травматических миелопатиях.
3. Протезист — для оказания ортопедических мероприятий — протезирование, ортопедическая обувь, лангеты, тутора на пораженные конечности.
4. Врач ЛФК для назначения индивидуальных занятий лечебной физкультуры, ортопедических укладок.
5. Врач-физиотерапевт для назначения физиотерапевтических процедур.
Минимум обследования при направлении в стационар:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Кал на яйца глист.
4. АЛТ.
5. АСТ.
Основные диагностические мероприятия:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Электромиография.
4. Неврологический осмотр.
5. Консультация ортопеда.
6. Консультация протезиста.
7. Нейрохирург.
8. МРТ спинного мозга.
9. Рентгенография позвоночника.
Перечень дополнительных диагностических мероприятий:
1. УЗИ органов брюшной полости.
2. Окулист.
3. УЗИ органов брюшной полости, почек.
4. Педиатр.
5. Компьютерная томография головного мозга.
6. Анализ мочи на обменные нарушения.
Дифференциальный диагноз
Заболевание | Этиология | Патогенез заболевания | Начало, возраст | Клиническая симптоматика | Исход, прогноз |
Дискогенная миелопатия | Остеохондроз позвоночника, срединные и срединно-боковые грыжи диска | Постепенно, на протяжении нескольких лет, увеличение остеофитов сопровождается хронической травматизацией мозговых оболочек, спинного мозга и его сосудов | В возрасте от 40 до 60 лет, чаще болеют мужчины. Наиболее характерный тип течения болезни — медленное нарастание симптомов на протяжении многих месяцев или лет | В типичных случаях в основном проявляется поражением двигательных структур спинного мозга, степень парезов обычно относительна невелика, однако нередки случаи тяжелых тетрапарезов или парапарезов. При шейной локализации — комбинированный спастикоамиотрофичес-кий парез рук, сочетающийся со спастическим парезом ног, пирамидная симптоматика | Стабилизация процесса, гораздо реже — ремиссия |
Атеросклероти-ческая миелопатия | Атеросклероз сосудов спинного мозга | Нарушение кровообраще-ния, ишемия спинного мозга | Заболевают преимуществен-но люди пожилого и старческого возраста | Прогрессирующие спастико-атрофические параличи, разлитые фасцикуляции, бульбарные симптомы при минимальных дефектах чувствительности | Неуклонно прогрессирует, тяжело инвалидизирует больного |
Карциноматоз- | Лимфома, рак легкого, лейкоз и другие онкологические заболевания | Некротическая миелопатия | В любом возрасте, в результате онкологического заболевания. Симптомы проявляются через 6 мес., 3 года после диагностики опухоли | Быстро нарастающая вялая параплегия, которой иногда предшествуют боли в спине и корешковые боли. При восходящем течении могут возникать нарушения дыхания с летальным исходом | Неблагоприят- |
Посттравмати-ческая миелопатия | Травма спинного мозга | Нарушение кровообраще-ния, травматическое поражение | После повреждения спинного мозга развивается различной выраженности спинальный синдром | Параличи или парезы, расстройства чувствительности, тазовые нарушения | Часто присоединяются интеркуррент- |
При хронических менингитах туберкулезного или сифилити- ческого характера | Нейроинфекции туберкулезной, сифилитической этиологии | Вовлечение в процесс сосудов постепенно приводит к их облитерации с развитием ишемических очагов в спинном мозге | Начало постепенное | В зависимости от уровня поражения заболевания проявляется тетра- или парапарезами, выпадением чувствительности, тазовыми нарушениями | Неблагоприят- ный, но в некоторых случаях удается добиться определенного улучшения путем назначения специфической терапии |
Радиационная миелопатия | После лучевой терапии по поводу рака гортани или глотки при применении больших доз облучения | Некроз спинного мозга на почве облитерации спинномозговых артерий | Клиническая картина формируется медленно, через 6-36 месяцев (в среднем 12 месяцев) после облучения области средостения, шеи или головы | Восходящие парестезии, выпадение преимущественно поверхностной чувствительности, спастические парезы и нарушение функций тазовых органов Наряду с признаками поражения шейного отдела спинного мозга длительное время может сохраняться и синдром Броун-Секара | В большинстве случаев неуклонно прогрессирует, приводит к гибели больного, однако иногда процесс может стабилизиро-ваться и даже подвергаться обратному развитию |
Демиелинизи-рующая миелопатия | Наследствен-ный генез | Демиелиниза-ция головного и спинного мозга | В детском возрасте | Признаки поражения головного и спинного мозга. Спастические парезы, пирамидная симптоматика, судороги, задержка психомоторно- | Неуклонно прогрессирую- |
Лечение
Тактика лечения: зависит от клинической формы миелопатии, этиологии заболевания. Лечение основного заболевания. Симптоматическое лечение.
Цель лечения: улучшение двигательной активности, увеличение силы и объема активных движений, предупреждение осложнений (контрактур, атрофий, пролежней), приобретение навыков самообслуживания, социальная адаптация, улучшение качества жизни.
Немедикаментозное лечение
Лечебная физкультура занимает одно из ведущих мест в лечении больных с парезами и параличами. Основная задача лечебных упражнений — тренировка основных параметров двигательной системы, которая заключается в постепенном и дозированном увеличении силы мышечного сокращения, амплитуды. У больных с глубокими парезами при мышечной силе в пределах 1-0 балла, помимо лечения положением применяют пассивные и пассивно-активные упражнения с переходом к активным упражнениям.
Стимулирующий массаж пораженных конечностей, мышц спины. Физиолечение — магнитотерапия, биоптрон, УВЧ на пораженные сегменты спинного мозга, СМТ паретичных мышц, озокеритовые аппликации, электрофорез с прозерином. Иглорефлексотерапия.
Медикаментозное лечение
Лечение основного заболевания.
Кортикостероиды. Чаще всего лечение начинают с преднизолона в дозе — длительное назначение в дозе 0,5-1,5 мг/кг/сут. (до 100 мг в день). Для защиты желудочно-кишечного тракта необходим прием Н2-рецепторов ранитидина (150 мг 2 раза в день) или ингибитор протонных помп омепразола (20 мг/сут.). При длительной кортикостероидной терапии необходимо контролировать вес, артериальное давление, уровень глюкозы и калия в крови. Следует придерживаться низкосолевой диеты с высоким содержанием белка, но низким содержанием жира. Учитывая риск остеопороза, рекомендуют прием препаратов кальция.
Лечение препаратами, действующими на сосудистую систему, улучшающими реологические свойства крови и микроциркуляцию, проводится в виде последовательных курсов, каждый из них длительностью 2-3 недели. Применяются в возрастных дозировках трентал, кавинтон, танакан.
Спазмолитическим, сосудорасширяющим, стимулирующим влиянием на спинной мозг обладает дибазол. Дозировка — 0,001 на год жизни у младших детей до 3 лет, у старших детей применяется в возрастной дозировке. Лечение продолжатся в течение 3- 4 недель, показаны повторные курсы лечения.
Препараты, улучшающие метаболизм: церебролизин, актовегин, пирацетам, пиритинол, гингко-билоба.
Метаболические средства — фолиевая кислота, аевит, оротат калия.
Витаминотерапия: витамины группы В — В1, В6, В12, последний участвует в синтезе нуклеиновых кислот. Витамины В1, В6, В12, вводятся внутримышечно в возрастных дозах, в течение 2-3 недель.
Противосудорожная терапия при эпилептическом синдроме.
Профилактические мероприятия:
— предупреждение контрактур, атрофий, растяжение мышц, ретракции сухожилий, скелетных деформаций — сколиоза, подвывиха и вывиха суставов, эквиноварусной деформации стопы;
— профилактика вирусных и бактериальных инфекций;
Дальнейшее ведение: регулярное занятия ЛФК, ортопедические вмешательства, обучение родителей навыкам массажа, ЛФК, ортопедические укладки.
Перечень основных медикаментов:
— аевит, капсулы
— актовегин, ампулы по 80 мг
— винпоцетин (кавинтон), таблетки 5 мг
— дибазол, таблетки 0,02, 0,005
— пиридоксин гидрохлорид (витамин В6), ампулы 5% 1 мл
— преднизолон, таблетки 5 мг
— ранитидина, таблетки 0,15
— тиамин бромид (витамин В1), ампулы 5% 1 мл
— фолиевая кислота, таблетки 0,001
— цианокобаламин (витамин В12), ампулы 200 и 500 мкг
Дополнительные медикаменты:
— вальпроевая кислота (депакин, конвулекс)
— дриптан 5 мг
— кальций-Д3 Никомед, таблетки
— нейромидин, таблетки 20 мг
— оксибрал, ампулы 2 мл
— омепразола, капсулы 20 мг
— оротат калия, таблетки 0,5
— пентоксифиллин (трентал), таблетки 0,1
— пирацетам, ампулы 5 мл
— танакан, таблетки 40 мг
— церебролизин, ампулы 1 мл
Индикаторы эффективности лечения:
1. Увеличение объема активных движений, мышечного тонуса в пораженных конечностях.
2. Повышение мышечной силы.
3. Улучшение трофики паретичных мышц, двигательных функций.
Госпитализация
Показания к госпитализации (плановая): парезы, параличи, нарушение походки, слабость в конечностях, контрактуры, тазовые нарушения.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №239 от 07.04.2010)
- Е. И. Гусев, Г. С. Бурд, А. С. Никифоров. Неврологические симптомы, синдромы, симптомокомплексы и болезни. Москва 1999
Е. В. Шмидт. Справочник по невропатологии. Москва
Д. Р. Штульман. Неврология. Москва 2005
Неврология. Под редакцией М. Самуэльса. Перевод с английского языка. Москва 1997
- Е. И. Гусев, Г. С. Бурд, А. С. Никифоров. Неврологические симптомы, синдромы, симптомокомплексы и болезни. Москва 1999
Информация
Список разработчиков:
№ | Разработчик | Место работы | Должность |
1. | Кадыржанова Галия Баекеновна | РДКБ «Аксай», психоневрологическое отделение №3 | Заведующая отделением |
2. | Серова Татьяна Константиновна | РДКБ «Аксай», психоневрологическое отделение №1 | Заведующая отделением |
3. | Мухамбетова Гульнара Амерзаевна | КазНМУ, кафедра нервных болезней | Ассистент, кандидат медицинских наук |
4. | Балбаева Айым Сергазиевна | РДКБ «Аксай», психоневрологическое отделение №3 | Врач-невропатолог |
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Лечение
Названия
Название: Опухоли спинного мозга.
Опухоли спинного мозга
Описание
Опухоли спинного мозга. Новообразования первичного и метастатического характера, локализующиеся в околоспинномозговом пространстве, оболочках или веществе спинного мозга. Клиническая картина спинальных опухолей вариабельна и может включать корешковый синдром, сегментарные и проводниковые сенсорные расстройства, одно- или двусторонние парезы ниже уровня поражения, тазовые нарушения. В диагностике возможно применение рентгенографии позвоночника, контрастной миелографии, ликвородинамических проб и исследования ликвора, но ведущим методом является МРТ позвоночника. Лечение осуществляется только хирургическим путем, химиотерапия и лучевое воздействие имеют вспомогательное значение. Операция может заключаться в радикальном или частичном удалении спинального новообразования, опорожнении его кисты, проведении декомпрессии спинного мозга.
Дополнительные факты
Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей — около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т. Е. Растущие из позвонков, новообразования относятся к опухолям костей.
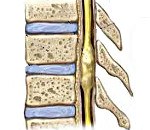
Современная клиническая нейрохирургия и неврология используют в своей практике несколько основных классификаций спинномозговых новообразований. По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором — над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой мозговой оболочке и крепко срастаются с ней. Экстрадуральные опухоли имеют весьма вариативную морфологию. В качестве таких новообразований могут выступать нейрофибромы, невриномы, лимфомы, холестеатомы, липомы, нейробластомы, остеосаркомы, хондросаркомы, миеломы.
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже — в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Исходя из локализации опухоль спинного мозга может быть краниоспинальной, шейной, грудной, пояснично-крестцовой и опухолью конского хвоста. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
По своему происхождению опухоль спинного мозга может быть первичной или метастатической. Спинальные метастазы могут давать: рак пищевода, злокачественные опухоли желудка, рак молочной железы, рак легких, рак простаты, почечно-клеточный рак, зернисто-клеточная карцинома почки, рак щитовидной железы.

Опухоли спинного мозга
Симптомы
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спиндилоартрозе, сколиозе ).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере — варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия, невралгия лицевого, языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит, аппендицит, панкреатит, плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются интактными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) — периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
Диагностика
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования. Рентгенография позвоночника информативна только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
Определенную диагностическую роль имеет забор и исследование цереброспинальной жидкости. Проведение в ходе люмбальной пункции ряда ликвородинамических проб позволяет выявить блок субарахноидального пространства. При заполнении опухолью спинального канала в области пункции, во время исследования ликвор не вытекает (т. Н. «сухая пункция»), а возникает корешковая боль, обусловленная попаданием иглы в ткань опухоли. Анализ ликвора свидетельствует о белково-клеточной диссоциации, причем гиперальбуминоз зачастую настолько выражен, что приводит к сворачиванию ликвора в пробирке. Обнаружение опухолевых клеток в цереброспинальной жидкости является достаточно редкой находкой.
В последние годы большинство специалистов отказались от применяемых ранее изотопной миелографии и пневмомиелографии в виду их малой информативности и существенной опасности. Обозначить уровень спинального поражения, а также предположить экстра- или интрамедуллярный тип опухоли позволяет контрастная миелография. Однако ее результаты далеко неоднозначны, а проведение связано с определенными рисками. Поэтому миелография используется сейчас только при невозможности применения современных нейровизуализирующих исследований.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканные образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга, сделать предварительную оценку гистоструктуры новообразования.
Полная верификация диагноза с установлением гистологического типа опухоли возможна только после морфологического исследования образцов ее тканей. Забор материала для гистологии обычно производится во время операции. В ходе диагностического поиска необходимо дифференцировать опухоль спинного мозга от дискогенной миелопатии, сирингомиелии, миелита, артериовенозной аневризмы, фуникулярного миелоза, бокового амиотрофического склероза, гематомиелии, нарушений спинномозгового кровообращения, туберкуломы, цистицеркоза, эхинококкоза, гуммы третичного сифилиса.
Лечение
Основным эффективным методом лечения выступает хирургический. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях. Удаление невриномы корешка и удаление менингиомы осуществляются после предварительной ламинэктомии. Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения.
Удаление интрамедуллярных опухолей весьма затруднительно и зачастую влечет за собой травмирование спинномозгового вещества. Поэтому, как правило, оно проводится при выраженных спинальных нарушениях. При относительной сохранности спинномозговых функций осуществляется декомпрессия спинного мозга, опорожнение опухолевой кисты. Есть надежда, что внедряющийся в практическую медицину микронейрохирургический метод со временем откроет новые возможности для хирургического лечения интрамедуллярных опухолей. На сегодняшний день из интрамедуллярных опухолей радикальное удаление целесообразно лишь при эпендимоме конского хвоста, однако в ходе удаления эпедимомы существует риск повреждения конуса. Лучевая терапия применительно к интрамедуллярным опухолям сегодня считается малоэффективной, она практически не действует на низкодифференцированные астроцитомы и эпендимомы.
Из-за своего инфильтративного роста злокачественные опухоли спинного мозга не доступны хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Источник
