Болезнь рейля код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Синдром Рейно.

Синдром Рейно
Описание
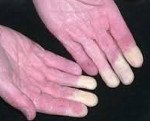
Синдром Рейно — пароксизмальное вазоспастическое расстройство артериального кровоснабжения кистей и (или) стоп, возникающее чаще под воздействием холода или волнений.
Симптомы
• Поражаются преимущественно II-V пальцы кистей стоп, реже нос, уши, подбородок.
• Во время приступа — парестезии, кожа мертвенно-бледная, пальцы холодные.
• По окончании приступа — болезненность, чувство жара и распирания, кожа гиперемирована.
• Постепенно развиваются трофические изменения (уплощение или втяжение подушечек пальцев, снижение тургора кожи, плохо заживающие язвы).
• В межприступный период кисти холодные, цианотичные, влажные.
• Возможно наличие внутренних эквивалентов в сосудах сердца, легких, почек, мозга, с поражением этих органов, особенно при системной склеродермии.
Диагностические критерии:
• Эпизоды двусторонних изменений цвета кожи, обусловленные холодом или эмоциями.
• Сохраненная пульсация на периферических артериях.
• Симметричность поражения.
• Отсутствие гангрены.
• Отсутствие признаков системного заболевания.
• Продолжительность заболевания не менее 2 лет.
Озноб.
Синдром Рейно
Причины
Развивается при ряде заболеваний:
• диффузные заболевания соединительной ткани, в первую очередь системная склеродермия;
• ревматоидный артрит;
• системные заболевания сосудов (артериальная гипертензия, васкулиты, узелковый периартериит);
• заболевания нервной системы (симпатических нервных узлов);
• болезни крови, парапротеинемия, полицитемия, криоглобулинемия;
• эндокринные заболевания (токсический зоб);
• диэнцефальные расстройства;
• регионарная компрессия сосудисто-нервного пучка (добавочные шейные ребра, поражение шейного отдела позвоночника, синдром передней лестничной мышцы);
• воздействие профессиональных факторов (вибрация, охлаждение).
Лечение
Лечение синдрома Рейно — сложная задача, решение которой зависит от возможности устранения причинных факторов и эффективного воздействия на ведущие механизмы развития сосудистых нарушений.
Всем больным с синдромом Рейно рекомендуется исключить охлаждение, курение, контакт с химическими и другими факторами, провоцирующими сосудистый спазм в быту и на производстве. Иногда достаточно изменить условия труда (исключить вибрацию и ) или место жительства (более теплый климат), чтобы проявления синдрома Рейно значительно уменьшились или исчезли.
Среди сосудорасширяющих препаратов эффективными средствами терапии синдрома Рейно являются антагонисты кальция. Нифедипин (коринфар, кордафен и ) назначают по 30-60 мг/сут. Для лечения синдрома Рейно можно использовать и другие блокаторы входа кальция: верапамил, дилтиазем, никардипин.
При прогрессирующем синдроме Рейно рекомендуется применение вазапростана (простагландин Еl, альпростадил). Вазапростан вводится внутривенно капельно в дозе 20-40 мкг альпростадила в 250 мл физиологического раствора в течение 2-3 часов через день или ежедневно, на курс 10-20 вливаний. Первоначальное действие вазапростана может проявиться уже после 2-3 вливания, но более стойкий эффект отмечается после окончания курса лечения и выражается в снижении частоты, продолжительности и интенсивности атак синдрома Рейно, уменьшении зябкости, онемения и болей. Положительное действие вазапростана обычно сохраняется в течение 4-6 месяцев, рекомендуется проводить повторные курсы лечения (2 раза в год).
Особое место в лечении сосудистых поражений занимают ингибиторы ангиотензинпревращающего фермента (АПФ), в частности каптоприл. Каптоприл назначается в дозе 25 мг 3 раза в день, рекомендуется длительное (6-12 месяцев) применение с индивидуальным подбором поддерживающих доз.
В лечении синдрома Рейно также используется кетансерин — селективный блокатор HS2-серотониновых рецепторов; назначается по 20-60 мг/сут, обычно хорошо переносится, может быть рекомендован пожилым больным.
Большое значение в лечении синдрома Рейно имеют препараты, улучшающие свойства крови, снижающие вязкость: дипиридамол по 75 мг и более в сутки; пентоксифиллин (трентал, агапурин) в дозе 800-1200 мг/сут внутрь и внутривенно; низкомолекулярные декстраны (реополиглюкин и ) — внутривенно капельно по 200-400 мл, на курс 10 вливаний.
При лечении синдрома Рейно следует учитывать необходимость длительной многолетней терапии и нередко комплексное применение препаратов разных групп.
Лекарственную терапию синдрома Рейно рекомендуется сочетать с применением других методов лечения (гипербарическая оксигенация, рефлексотерапия, психотерапия, физиотерапия).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Болезнь Рейно представляет собой ангиотрофоневропатию неясной этиологии, обусловленную вегетативно-сосудистыми расстройствами центрального генеза, которые также проявляются приступообразными сосудистыми реакциями, как правило, спровоцированными охлаждением или психоэмоциональным стрессом. Развитие заболевание также зависит от состояния вегетативной нервной системы, наличия эндокринных нарушений. Женщины болеют чаще мужчин в 4-5 раз. Первые признаки возникают в молодом возрасте (15-20 лет). Старше 40 лет дебют заболевания, как правило, не встречается.
Впервые болезнь Рейно было описана в 1862 году французским врачом A. Reuynand. Следует отличать от синдрома Рейно, который чаще всего связан с туннельными невропатическими заболеваниями. Также отдельно выделяют феномен Рейно, развивающийся при наличии окклюзии подключичной или плечевой артерии с одной стороны.
Информация для врачей. По МКБ 10 болезнь Рейно кодируется под шифром I73.0. Необходимо указать частоту приступов, выраженность трофических расстройств. Синдром и феномен Рейно кодируются в рубриках своих основных заболеваний.
Причины
Главную роль в развитии заболевания носит предрасположенность к нему, в том числе наследственная. Из заболеваний и факторов риска, несущих предрасположенность к развитию болезни Рейно следует выделить следующие состояния:
- Эпизоды гипотермии конечностей, травматизация пальцев.
- Эндокринологические нарушения.
- Психоэмоциональная перегрузка.
- Вибрационная болезнь, труд, связанный с вирацией.
- Ревматологическая патология.
- Мигрень.
Симптомы
Классически выделяют трехфазные приступы при болезни Рейно:
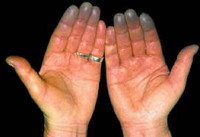
- Первая фаза характеризуется развитием спазма артерий пальцев кистей, реже стоп, крайне редко губ, ушей, носа. При этом возникает выраженная бледность кожи, её похолодание. Из-за наличия ишемии тканей пациенты отмечают наличие выраженной боли, онемения.
- Вторая фаза характеризуется исчезновением бледности и развитием синюшности (венозный застой). Боль становится жгучей, распирающей. Нередко усиливается.
- В третью фазу развивается отечность и покраснение тканей. Боль постепенно проходит, однако развиваются парестезии, которые могут также приводить к дискомфорту.
Длительность приступа обычно составляет несколько минут, но иногда затягивается до десятков минут или даже часов. Однако при длительных приступах фазы не всегда четко разделены, симптомы одной фазы накладываются на другую, иногда проявляются все вместе.
По различным признакам принято выделять три стадии заболевания:
- — В первую стадию клиническая картина выражена не сильно. Приступы обычно представляют собой лишь первую фазу, при которых развивается похолодание, онемение, боль. Длительность и частота приступов, как правило, малы.
- — Во вторую стадию болезни Рейно приступ развивается уже в две фазы, со временем признаки второй фазы могут сохраняться в малой степени и в межприступный период.
- — Третья же стадия представляет собой развернутые приступы, при которых выражены все три фазы. Также развиваются стойкие трофические изменения тканей, страдают, прежде всего. пальцы, особенно их фаланги. Возможен даже некроз кожи и подлежащих тканей. В конечном итоге развивается склеродактилия – обезображивающая деформация пальцев.
Встречается доброкачественная и злокачественная формы. При злокачественной форме все проявления прогрессируют очень быстро и приводят к инвалидизации человека.
Диагностика
Можно выделить 5 диагностических критериев, позволяющих определить болезнь Рейно:
- Продолжительность заболевания не менее 2 лет.
- Отсутствие других заболеваний, которые могут приводить к появлению синдрома Рейно.
- Строгая симметрия проявлений на конечностях.
- Отсутствие признаков микробной гангрены кожи.
- Развитие приступов под влиянием эмоционального перенапряжения, а также переохлаждения.
Лечение
Лечение болезни Рейно имеет лишь симптоматический характер. Интенсивность определяется стадией заболевания. При 2-3 стадии можно использовать ганглиоблокаторы, анальгетики, вазодилятаторы. Также можно проводить физиолечение, в том числе магнитные поля.
При развитии неврастенических, ипохондрических расстройств показаны седативные препараты, психотерапия, антидепрессанты. Иногда прибегают к плазмаферезу, который может оказать некоторое облегчающее действие.
Среди хирургических методов можно отметить симпатэктомию. Однако улучшение в результате операции чаще всего носит временный характер.
Алексей Борисов (врач-невролог)
Практикующий невролог, отоневролог (специалист по вопросам головокружения).
Окончил Иркутский государственный медицинский университет.
Заведует кабинетом головокружения.
Регулярно проходит курсы повышения квалификации, участвует и выступает с докладами на образовательных конференциях, в том числе с международным участием.
Имеет большое количество печатных научных публикаций.
Подробнее обо мне
Источник
Исключены:
- лихорадка неясного происхождения (во время) (у):
- родов (O75.2)
- новорожденного (P81.9)
- лихорадка послеродового периода БДУ (O86.4)
Боль в области лица
Исключены:
- атипичная боль в области лица (G50.1)
- мигрень и другие синдромы головной боли (G43-G44)
- невралгия тройничного нерва (G50.0)
Включена: боль, которая не может быть отнесена к какому-либо определенному органу или части тела
Исключены:
- хронический болевой личностный синдром (F62.8)
- головная боль (R51)
- боль (в):
- животе (R10.-)
- спине (M54.9)
- молочной железе (N64.4)
- груди (R07.1-R07.4)
- ухе (H92.0)
- области таза (H57.1)
- суставе (M25.5)
- конечности (M79.6)
- поясничном отделе (M54.5)
- области таза и промежности (R10.2)
- психогенная (F45.4)
- плече (M25.5)
- позвоночнике (M54.-)
- горле (R07.0)
- языке (K14.6)
- зубная (K08.8)
- почечная колика (N23)
последние изменения: январь 2015
R53
Недомогание и утомляемость
Астения БДУ
Слабость:
- БДУ
- хроническая
Общее физическое истощение
Летаргия
Усталость
Исключены:
- слабость:
- врожденная (P96.9)
- старческая (R54)
- истощение и усталость (вследствие) (при):
- нервной демобилизации (F43.0)
- чрезмерного напряжения (T73.3)
- опасности (T73.2)
- теплового воздействия (T67.-)
- неврастении (F48.0)
- беременности (O26.8)
- старческой астении (R54)
- синдром усталости (F48.0)
- после перенесенного вирусного заболевания (G93.3)
последние изменения: январь 2012
Старческий возраст без упоминания о психозе
Старость без упоминания о психозе
Старческая:
- астения
- слабость
Исключен: старческий психоз (F03)
R55
Обморок [синкопе] и коллапс
Кратковременная потеря сознания и зрения
Потеря сознания
Исключены:
- нейроциркуляторная астения (F45.3)
- ортостатическая гипотензия (I95.1)
- неврогенная (G23.8)
- шок:
- БДУ (R57.9)
- кардиогенный (R57.0)
- осложняющий или сопровождающий:
- аборт, внематочную или молярную беременность (O00-O07, O08.3)
- роды и родоразрешение (O75.1)
- послеоперационный (T81.1)
- приступ Стокса-Адамса (I45.9)
- обморок:
- синокаротидный (G90.0)
- тепловой (T67.1)
- психогенный (F48.8)
- бессознательное состояние БДУ (R40.2)
последние изменения: январь 2016
Исключены: судороги и пароксизмальные приступы (при):
- диссоциативные (F44.5)
- эпилепсии (G40-G41)
- новорожденного (P90)
Исключены:
- шок (вызванный):
- анестезией (T88.2)
- анафилактический (вследствие):
- БДУ (T78.2)
- неблагоприятной реакции на пищевые продукты (T78.0)
- сывороточный (T80.5)
- осложняющий или сопровождающий аборт, внематочную или молярную беременность (O00-O07, O08.3)
- воздействием электрического тока (T75.4)
- в результате поражения молнией (T75.0)
- акушерский (O75.1)
- послеоперационный (T81.1)
- психический (F43.0)
- травматический (T79.4)
- синдром токсического шока (A48.3)
последние изменения: январь 2015
R58
Кровотечение, не классифицированное в других рубриках
Кровотечение БДУ
Включены: опухшие железы
Исключены: лимфаденит:
- БДУ (I88.9)
- острый (L04.-)
- хронический (I88.1)
- мезентериальный (острый) (хронический) (I88.0)
Исключена: задержка полового созревания (E30.0)
Исключены:
- булимия БДУ (F50.2)
- расстройства приема пищи неорганического происхождения (F50.-)
- недостаточность питания (E40-E46)
Исключены:
- синдром истощения как результат заболевания, вызванного ВИЧ (B22.2)
- злокачественная кахексия (C80.-)
- алиментарный маразм (E41)
последние изменения: январь 2010
Эта категория не должна использоваться в первичном кодировании. Категория предназначена для использования в множественном кодировании, чтобы определить данный синдром, возникший по любой причине. Первым должен быть присвоен код из другой главы, чтобы указать причину или основное заболевание.
добавлено: январь 2010
R69
Неизвестные и неуточненные причины заболевания
Болезненность БДУ
Недиагностированная болезнь без уточнения локализации или пораженной системы
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Болезнь Рейтера.
Описание
Болезнь Рейтера — сочетанное поражение мочеполовых органов (обычно в форме неспецифического уретропростатита), суставов (реактивный олиго- или моноартрит) и глаз (конъюнктивит), развивающееся одновременно или последовательно.
Симптомы
1. Заболевают преимущественно молодые мужчины в возрасте 20-40 лет (80% случаев), реже — женщины, чрезвычайно редко — дети. Начало заболевания чаще всего проявляется поражением мочеполовых органов (уретрит, цистит, простатит) через несколько дней (иногда месяц) после полового заражения или перенесенного энтероколита. Уретрит проявляется неприятыми ощущениями при мочеиспускании, жжением, зудом, гиперемией вокруг наружного отверстия мочеиспускательного канала, скудными выделениями из уретры и влагалища. Выделения обычно имеют слизистый характер. Следует отметить, что уретрит не бывает чрезвычайно выраженным, как, например, при гонорее и может проявиться только небольшими слизисто-гнойными выделениями из уретры или только дизурией по утрам. Возможно даже отсутствие дизурических явлений. У 30% мужчин урогенитальный хламидиоз протекает бессимптомно. У таких больных часто имеется лишь инициальная лейкоцитурия или увеличение количества лейкоцитов в окрашенном по Граму мазке, взятом с тампона, введенного на глубину 1-2 см в переднюю часть уретры.
2. Поражение глаз наступает вскоре после уретрита, чаще проявляется конъюнктивитом, реже иритом, иридоциклитом, увеитом, ретинитом, ретробульбарным невритом, кератитом. Следует отметить, что конъюнктивит может быть слабовыраженным, продолжаться 1-2 дня и остаться незамеченным.
3. Ведущим признаком болезни является поражение суставов, которое развивается через 1-1,5 мес. После острой мочеполовой инфекции или ее обострения. Наиболее характерен асимметричный артрит с вовлечением суставов нижних конечностей — коленных, голеностопных, плюснефаланговых, межфаланговых. Боли в суставах усиливаются ночью и утром, кожа над ними гиперемирована, появляется выпот. Характерно «лестничное» (снизу вверх) последовательное вовлечение суставов через несколько дней. Именно для урогенного артрита (болезни Рейтера) патогномоничны периартикулярный отек всего пальца и сосискообразная дефигурация пальцев с синюшно-багровой окраской кожи, а также псевдоподагрическая симптоматика при вовлечении суставов большого пальца стопы.
Достаточно часто наблюдаются воспаление ахиллова сухожилия, бурситы в области пяток, что проявляется сильными пяточными болями. Возможно быстрое развитие пяточных шпор.
У некоторых больных могут появиться боли в позвоночнике и развиться саркоилеит.
Более чем у 50% больных отмечается полное исчезновение суставной симптоматики, у 30% — рецидивы артрита, у 20% артрит приобретает хроническое течение с ограничением функции суставов и атрофией прилежащих мышц. У некоторых больных развивается плоскостопие как исход поражения суставов предплюсны. Суставы верхних конечностей поражаются редко.
У 30-50% больных поражаются слизистые оболочки и кожа. На слизистой оболочке полости рта и в области головки полового члена появляются болезненные язвы, развивается баланит или баланопостит. Характерны стоматит, глоссит. Поражение кожи характеризуется появлением небольших красных папул, иногда эритематозных пятен. Чрезвычайно характерна кератодермия — сливные очачи гиперкератоза на фоне гиперемии кожи с трещинами и шелушением преимущественно в области стоп и ладоней. Очаги гиперкератоза могут наблюдаться на коже лба, туловища.
Возможны безболезненное увеличение лимфоузлов, особенно паховых; у 10-30% больных признаки поражения сердца (миокардиодистрофия, миокардит), поражение легких (очаговая пневмония, плеврит), нервной системы (полиневриты), почек (нефрит, амилоидоз почек), длительная субфебрильная температура тела.
Боль в шее. Лейкоцитоз. Нейтрофилез.
Причины
Наиболее частым возбудителем заболевания является грамотрицательная бактерия Chlamydia trachomatis Хламидии — облигатные внутриклеточные паразиты, имеющие размеры 250-300 нм. При неблагоприятных условиях (воздействие антибиотиков, химиопрепаратов и пр. ) хламидии могут трансформироваться в L-формы, которые обладают наименьшей способностью к анти генному раздражению иммунокомпетентных клеток и способны к длительному внутриклеточному паразитированию. Все это способствует хроническому течению инфекции. Это наиболее распространенная инфекция, передаваемая половым путем и являющаяся в 60% случаев причиной негонококковых уретритов у мужчин. Хламидийные уретриты имеют рецидивирующее или хроническое течение. У женщин хламидии вызывают хронический цервицит, сальпингит, аднексит, цистит. Женщины, страдающие этими заболеваниями, являются носителями хламидии, но сами редко болеют урогенными артритами.
Chlamydia trachomatis передается половым и неполовым (бытовое заражение) путем и обнаруживается внутриклеточно в эпителии уретры, конъюнктивы и цитоплазме клеток синовии.
Синдром Рейтера может вызываться шигеллами, сальмонеллами, иерсиниями и развиваться после перенесенного энтероколита. Некоторые специалисты указывают, что уреоплазма может вызвать болезнь Рейтера. Имеет значение наследственная предрасположенность, маркером которой является антиген гистосовместимости HLA — В27 (У 75-95% больных).
Лечение
Лечение только по поводу поражения суставов — наиболее яркого и более всего беспокоящего больного проявления болезни, не дает результатов и способствует затяжному и хроническому течению болезни. К этому же приводит применение препаратов пенициллина и цефалоспоринов. Должно проводиться одновременное лечение больного и его полового партнера.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
