Болезнь осгуда шлаттера код мкб
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 25 ноября 2015;
проверки требуют 42 правки.
Болезнь Осгуда–Шлаттера, Osgood–Schlatter disease — остеохондропатия бугристости большеберцовой кости.
Преобладающий возраст развития болезни Осгуда — Шлаттера с десяти до 29 лет, но если вовремя не прекратить нагрузки, то костная ткань может уже никогда не восстановиться. Вероятность возникновения заболевания зависит от пола, лица мужского пола ей более подвержены.
Факторы риска развития болезни Осгуда–Шлаттера: баскетбол, хоккей, футбол, кикбоксинг, горные лыжи, спортивный туризм, большой теннис, дзюдо, самбо, таеквондо, карате.
Заболевают молодые люди, в основном, совершенно здоровые. В конце XX века она описывалась французскими авторами как «апофизарный остеит», или «остеомиелит роста». Немного ранее датские и английские авторы считали болезнь характерным для молодых солдат и юных спортсменов травматическим периоститом. При данном заболевании необходимо сразу прекратить нагрузки и уменьшить ходьбу . Иногда боли в колене достигают такого уровня, что ходить и стоять практически невозможно.
Клиническая картина[править | править код]
Чаще возникает у мальчиков 10-18 лет, не только после ушиба, падения или физических нагрузок, но и без какого-либо внешнего воздействия — начинаются боли при сильном разгибании или крайнем сгибании колена, развивается ограниченная, плотная, резко болезненная при надавливании припухлость большеберцового бугра. Общее состояние удовлетворительное, местные воспалительные изменения отсутствуют или слабо выражены.
Патологический процесс, как правило, самоограничивается. Возникновение его обусловлено нагрузкой на собственную связку надколенника, прикрепленную к бугристости большеберцовой кости. На фоне ускоренного роста в подростковом возрасте, повторяющиеся нагрузки на связку, и незрелость бугристости большеберцовой кости, могут спровоцировать подострый перелом последней в сочетании с лигаментитом собственной связки надколенника. Эти изменения приводят к формированию патологических костных разрастаний, болезненных при резких движениях. При опоре на колено боль может иррадиировать по ходу связки и выше надколенника в сухожилие четырёхглавой мышцы бедра, крепящееся в верхнему краю надколенника.
Часто вслед за одним заболевает и другое колено, с теми же объективными изменениями на голени. Болезненность и боли держатся месяцами, обостряясь под влиянием механических инсультов, постепенно исчезая в течение года, редко позднее. Прогноз вполне благоприятный. Костный выступ остается, но без всякого ущерба для функции колена.
Гистологически процесс характеризуется утолщением хрящевой прослойки между большеберцовым метафизом и связкой надколенника, неправильными границами зон окостенения, простирающимися в сухожильную ткань и образующих богатый клетками волокнистый хрящ, иногда с основным веществом слизистого типа.[2]
Проявления болезни Шлаттера[править | править код]
- Ограниченная болезненность в области бугристости большеберцовой кости (голень), усиливающаяся при сгибании в коленном суставе, особенно при приседании (даже неполном). Этим заболеванием часто страдают спортсмены-фехтовальщики, основная стойка которых предполагает некоторое приседание, и велосипедисты — постоянные вращательные движения ногами, из-за этого большая нагрузка на коленный сустав.
- Отёчность мягких тканей
Диагностика болезни Осгуд-Шлаттера[править | править код]
- Рентгенографическое исследование коленных суставов в боковых проекциях; часто наблюдаются характерные «хоботки» в области бугристости большеберцовых костей, нередко вводящие врачей в заблуждение; изолированные костные фрагменты небольших размеров, иногда в количестве 1-2-3. Картина представляется очень разнообразной, напоминающей дробления, искривления и надломы эпифизарного отростка.
- Радиоизотопное сканирование
- Ультразвуковое исследование коленного сустава
Примечания[править | править код]
Источник
Содержание
- Синонимы диагноза
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Остеохондропатия бугристости большеберцовой кости.
Названия
Болезнь Шлаттера.

Патогенез болезни Шлаттера
Синонимы диагноза
Остеохондропатия бугристости большеберцовой кости.
Описание
Болезнь Шляттера — заболевание, при котором возникает дистрофическое поражение (омертвление) головки большеберцовой кости.
Причины
Большеберцовая кость — это длинная трубчатая кость голени, верхняя часть которой сочленяется с бедренной костью и образует коленный сустав. Если сухожилие подколенной чашечки, отходящее от мощных мышц передней части бедра, оказывает регулярное повторяющееся тянущее давление на коленный сустав, то возникает преждевременный износ тканей бугра большеберцовой кости и развивается болезнь Шляттера. Обычно заболевание поражает одну ногу, но могут пострадать и обе конечности. Развитию такого патологического состояния способствуют занятия некоторыми видами спорта, например хоккеем, футболом, баскетболом, волейболом, тяжелой и легкой атлетикой, большим теннисом, фигурным катанием, аэробикой, травмоопасными видами борьбы. Болезнь Шляттера чаще развивается у детей возраста 10-18 лет, особенно у мальчиков, поскольку лица мужского пола чаще испытывают повышенные физические нагрузки. Любые ушибы и травмы колена также увеличивают риск болезни. Прогноз заболевания благоприятный.
Симптомы
Основными симптомами болезни Шляттера являются боль в нижней чaсти колена, усиливающаяся при ходьбе, сгибании ноги и приседаниях; отек мягких тканей в области колена; периодические приступы острой режущей боли в передней части колена — в месте, где сухожилие коленной чашечки прикрепляется к берцовой кости.
Заболевание начинается постепенно, незаметно, больные редко связывают его с конкретной травмой. Длительное время единственной жалобой ребенка может быть незначительная боль при сгибании коленного сустава или при подъеме по лестнице. При этом никаких признаков воспаления не наблюдается. Явные симптомы заболевания могут возникнуть после физических перегрузок четырехглавой мышцы (например, после приседаний или прыжков на уроке физкультуры, после спортивных тренировок). В этом случае появляется припухлость в зоне бугристости большеберцовой кости, значительная боль во время ходьбы или бега. В состоянии покоя болевые ощущения стихают. При пальпации колена выявляются отечность тканей и локальная боль. За счет припухлости контуры бугристости большеберцовой кости сглаживаются. Активное сгибание-разгибание голени вызывает острую боль.
Некоторые родители считают, что болезнь Шляттера может пройти самостоятельно с течением времени, если ребенок перестанет испытывать повышенные физические нагрузки на ногу. Однако, как показывает практика, такое встречается весьма редко. В подавляющем большинстве случаев «механизм» развития болезни уже запущен и даже полное исключение нагрузки уже не может его остановить. Поэтому если ребенок жалуется на периодически появляющуюся боль в коленном суставе или его колено немного припухло, необходимо обязательно обратиться к врачу-хирургу.
Ломота в теле.
Диагностика
Болезнь Шляттера диагностируется с помощью радиоизотопного сканирования и рентгенографического исследования. Иногда дополнительно выполняют ультразвуковое исследование коленного сустава. Рентгеновское исследование при болезни Шляттера проводится для выявления имеющихся изменений на месте прикрепления сухожилия подколенной чашечки.
Радиоизотопное сканирование, в отличие от рентгена, позволяет исследовать структуру костей. Для этого пациенту в вену вводят специальную низкорадиактивную жидкость, которая вскоре попадает в его кости. Через двое суток, когда радиоактивное вещество поглотится костями в необходимой степени, проводится исследование (сканирование) с помощью небольшой камеры, похожей на рентгеновский аппарат, которая двигается вдоль исследуемых участков тела пациента. Процедура абсолютно безболезненная.
Лечение
При болезни Шляттера необходимо обеспечить максимальный покой пораженной конечности (иногда показано обездвиживание гипсовой манжетой) и устранить любые физические нагрузки. Пациентам с подобным диагнозом назначают грязевые и парафиновые ванны, электрофорез с прoкаином и кальцием (кальций очень важен для восстановления поврежденных участков кости), массаж конечности и лечебную физкультуру. Благоприятно на здоровье больного отразится санаторное лечение. Из медикаментозных препаратов применяют обезболивающие и противовоспалительные средства.
В особо тяжелых случаях (при сильном разрушении головки большеберцовой кости и сильных болях) выполняют оперативное вмешательство, в ходе которого фиксируют бугристость к большеберцовой кости с помощью специального костного трансплантата.
Прогноз
Прогноз заболевания очень благоприятен, однако в ряде случаев после успешного лечения сохраняется остаточная деформация в виде шишки под коленным суставом. Кроме этого, после излечения человек при резкой смене погоды может испытывать тянущие боли и ломоту в коленном суставе.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Энциклопедия / Заболевания / Суставы и кости / Болезнь Шляттера
Болезнь Шляттера (Осгуда-Шляттера) — это один из вариантов остеодистрофии (нарушения строения кости из-за проблем с ее питанием) в области головки большеберцовой кости голени.
Болезнь Шляттера характеризуется формированием болезненной шишки в зоне нижнего полюса коленной чашечки. Заболевание характерно для юношеского возраста, встречается в возрасте от 10 до 18 лет. Поражение в основном одностороннее.
Болезнь в основном дебютирует в возрасте полового созревания, и чаще возникает у тех детей, кто интенсивно занимается активными видами спорта.
Традиционно мальчики занимаются спортом больше, поэтому болезни Шляттера они подвержены чаще, хотя сегодня и девочки нередко страдают от данной патологии. Болезнь возникает в период активного скелетного вытяжения и постепенно прекращается по мере роста костного скелета.
Примерно 15-20% подростков, активно занимающихся спортивными состязаниями и участвующих в соревнованиях, имеют подобное заболевание. У не занимающихся профессиональным спортом процент ниже – всего 3-5% болеющих.
Чаще болезнь Шляттера возникает при прыжковых и травматичных видах спорта.
Каждая из трубчатых костей у подростков имеет в своих концах особые зоны роста, место соединения костей с хрящами. За счет этих зон кости могут вытягиваться в длину. Хрящевые ткани и зоны роста не столь плотные, как кость, и поэтому, при травмах, прыжках и сдавлениях могут травмироваться и «сминаться». Это приводит к тому, что зона роста кости отекает и воспаляется, появляется болезненность в этой области.
Организм пытается восстановить целостность этой зоны за счет роста ткани кости. Это приводит к возникновению болезни Шляттера — образованию костной шишки на месте отечности и боли.
Сила болевого синдрома будет различной: от легкой болезненности при физической нагрузке, до сильно выраженной и изнуряющей боли.
При болезни Шляттера проявляются такие симптомы, как:
- боль в области соединения колена с большеберцовой костью и по передней поверхности голени,
- отек и болезненность при прикосновении ниже коленной чашечки,
- боли в колене после бега, прыжков или подъема по лестнице, проходящие в покое,
- напряжение мышц бедра,
- поражается в основном только одно колено,
- длительность болезненных ощущений может быть от нескольких недель до пары месяцев,
- болезненность, которая возникает по мере роста костей.
При болезни Шляттера могут возникать осложнения в виде хронической боли или постоянного отека, которые снимаются при применении холода или обычных противовоспалительных средств.
После стихания воспаления остается шишка из костной ткани в области голени или под коленной чашечкой. Она может сохраняться навсегда, но работу колена не нарушает.
В основе диагностики лежит указание на то, что ребенок занимается спортом и испытывает большие нагрузки. При сборе анамнеза необходимы следующие данные:
- о подробных симптомах болезни,
- о связи симптомов с нагрузками,
- информация о том, что ранее были травмы конечностей,
- наличие семейного анамнеза.
- информация о всех препаратах, которые применяет ребенок для облегчения симптомов.
Важен детальный осмотр коленного сустава с выявлением отечности и болезненности, важно оценить и объем движений в области коленного сустава.
Дополняются данные рентгеном зон бедра, коленного сустава и области голени с выявлением типичных изменений надколенника и кости.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечением данной патологии занимается врач-ортопед, в большинстве случаев болезнь Шляттера быстро и легко поддается терапии, а симптомы постепенно пропадают по мере роста костей в длину. Если же симптомы достаточно выражены, необходимо:
- применение медикаментов,
- физиотерапия,
- лечебная гимнастика и лечебная физкультура.
В медикаментозную терапию при болезни Шляттера входит прием обезболивающих и противовоспалительных средств из группы НПВС – обычно это ибупрофен, тайленол и аналоги. Они прописываются ребенку только коротким курсом и в небольших дозах.
При физиотерапии происходит уменьшение отечности, снятие воспаления и уменьшение боли. Выбор конкретного метода определяется врачом и степенью проблемы, полом и возрастом ребенка.
Методики лечебной физкультуры применяют с целью растяжения четырехглавой мышцы бедра и разработки подколенных сухожилий. Это позволяет снижать нагрузки на место крепления сухожилия и образования там надрывов и травм. Также необходимы упражнения для стабилизации коленного сустава.
В дополнение к лечению необходимо обеспечение смены образа жизни хотя бы на время восстановления после травмы и возникновения боли. Необходимо разгрузить сустав и ограничить деятельность, которая усиливает симптомы. На место травм необходимо тут же прикладывать холод и использовать для защиты сустава наколенники, особенно при активных тренировках.
На время острого периода нужно заменить спорт, связанный с прыжками и бегом на плавание или велотренировки – это даст разгрузку суставам и мышцам.
Источник: diagnos.ru
Источник
Болезнь Шляттера — разрушение и поражение хрящевой и костной ткани коленного сустава в области надколенника. Обычно это происходит в период неоконченного роста костей у детей из-за интенсивных физических нагрузок. Шифр патологии по МКБ-10 — М92.5. По своей сути заболевание является разновидностью остеохондроза.
1
Сущность патологии
Данное поражение не имеет воспалительного характера и не является инфекцией. В медицине это носит название асептического поражения эпифиза головки большой берцовой кости. Случается оно при интенсивной нагрузке на неокрепшее колено ребенка. Это заболевание относится к патологиям ОДА — опорно-двигательного аппарата, чаще встречается у юных спортсменов в возрасте от 10 до 18 лет.
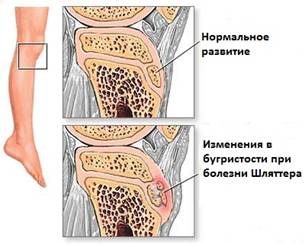
Обычно повышенную физическую активность и подвижность проявляют мальчики, в связи с этим патология — их прерогатива. Первое описание болезни сделал швейцарский хирург Шляттер в 1906 г, и в это же время в Америке заболевание было описано хирургом Осгудом. Поэтому болезнь называют по их фамилиям — болезнь Шляттера-Осгуда. Медицинское название такого поражения — остеохондропатия бугристости большеберцовой кости, иначе говоря, омертвение, а затем и отмирание хрящевого участка указанной кости голени.
Кроме поражения хрящевой ткани некротизируется и костная. Вначале формируется хрящевая шишка (гипертрофия бугристости) на нижнем полюсе коленной чашечки. Поражается сначала одно колено, а затем и другое, бывают случаи, когда поражаются оба сразу. Коленный сустав оказывается ограниченным в своей подвижности. Бугристость — это, иначе говоря, место прикрепления надколенной связки. Если эту шишку не лечить, она костенеет. Болезнь Шляттера встречается у каждого пятого подростка, а у подростков, не имеющих отношения к спорту — у каждого двадцатого. У взрослых эта патология встречается очень редко. Хрящевая ткань является непрочной, быстро истончается и изнашивается при нагрузках. При этом может быть и разрыв связок. То есть в колене развивается посттравматическое состояние. Данная патология ОДА развивается при хроническом травмировании кости и ее зоны роста — ядра. Травма может быть при усилении нагрузок или при падании на колено.
Почему немеет нога от бедра до колена и как с этим бороться?
2
Анатомия коленного сустава
Колено — очень сложный сустав по своему строению. При его повреждениях способность человека к передвижению сходит на нет. Коленный сустав соединяет 2 крупные трубчатые кости — бедро и голень; он включает в себя сверху бедренную кость, а снизу его составляющей является большеберцовая кость. В голени имеется еще и малоберцовая кость, но к колену она отношения не имеет и крепится сбоку к большеберцовой кости. Спереди колена имеется надколенник — округлая косточка, к которой крепятся связки.
Феморальная или бедренная кость оканчивается 2 крупными округлыми выступами — мыщелками. Они образуют вместе суставную поверхность и покрыты слоем хряща. Между мыщелками имеется желобообразное углубление, по которому скользит надколенник при ходьбе и других движениях ноги. Большеберцовая кость тоже имеет свою суставную поверхность, но она ровная и гладкая. Толщина суставного хряща не больше 6 мм. Он нужен для уменьшения возникающего трения костей в колене при движениях ноги. Также хрящ играет роль амортизатора, который первым принимает на себя все удары. Коленный сустав укреплен и стабилизирован рядом связок, как внутри сустава, так и снаружи. Они состоят из плотной соединительной ткани. Разгибает колено квадрицепс, а для сгибания его работают мышцы — сгибатели на задней поверхности бедра.
Симптомы разрыва связок коленного сустава, методы лечения и реабилитация
3
Причины развития недуга и факторы риска
Нарост под коленом образуется, когда ребенок переходит в разряд профессиональных спортсменов, которые испытывают особенно сильные нагрузки в области колена и на тренировках выкладываются до конца, по максимуму. Любой вид спорта, который предполагает резкие наклоны, удары, прыжки, бег, резкие повороты ног, падения, когда большая нагрузка приходится на квадрицепс — четырехглавую мышцу бедра — можно считать фактором риска, и синдром чаще возникает именно в этих условиях. К таким видам спорта относятся: хоккей, футбол, баскетбол, волейбол, гандбол, акробатика, художественная и спортивная гимнастика, атлетика, бокс, кикбоксинг, каратэ, фигурное катание, большой теннис, лыжный спорт, фехтование, современные спортивные танцы, дзюдо, самбо, балет.
Четырехглавая мышца бедра является самой крупной в человеческой анатомии. Имеет 4 головки. В нижней трети бедра они сливаются в единое сухожилие, которое охватывает надколенник и крепится к бугристости большеберцовой кости. Функция этой мышцы заключается в разгибании голени, а прямая мышца участвует в сгибании бедра и верхним своим концом крепится к бедренной кости. Все приседания, наклоны, прыжки — во всех этих движениях участвует квадрицепс, и ее сухожилия при этом чрезмерно растягиваются. Так как рост костей у детей еще не закончен, сухожилие тоже не окрепло, оно от постоянных нагрузок растягивается и слабеет. Появляются мелкие надрывы, микротравмы, нарушается кровоток в области колена. В этих условиях организм включает ответную реакцию в виде роста массы кости, которая и становится бугристостью.
Другие причины: непосредственные переломы колена, вывихи, трещины и травмы коленной чашечки или надколенника. Из-за надрывов сухожилия развивается воспалительная реакция и отек. Образуется пустота, и она заполняется костной шишкой, напоминающей опухоль. Кроме этого, развивается синовит — воспаление синовиальной оболочки коленного сустава, при этом в суставной сумке образуется выпот, отек усугубляется. У взрослых микротравмы подобное воздействие оказывают гораздо реже. Синовит грозит полной неподвижностью колена и даже инвалидностью. Поэтому лечение обязательно.
Как сберечь и укрепить колени? Упражнения и питание для связок коленных суставов
4
Симптоматические проявления
Симптоматика определяется разрушением костной и хрящевой ткани. Основные признаки — локальная боль и отечность сустава. Сначала в области нижнего полюса надколенника появляется нарост, при ощупывании он твердый и напоминает опухоль. Симптомы в виде болезненных ощущений в колене сначала незначительные и редкие, они могут возникать только при физических нагрузках. После усиленных тренировок они уже становятся постоянными и локализуются с внутренней стороны коленного сустава и голени. Особенно это ощущается при некоторых видах движений: при подъеме и спуске по лестнице, при приседаниях, разгибаниях и сгибаниях ног. Затем боль начинает сопровождать больного уже при обычной ходьбе и даже в состоянии покоя. Колено отекает, и появляется припухлость.
Признаков воспаления в общепринятом смысле слова, таких как гиперемия, подъем температуры, не бывает. Нередко болезнь Шляттера протекает волнообразно, с ремиссиями и обострениями. В дальнейшем отек становится постоянным, он усиливается после нагрузок, часто по утрам. Припухлость становится твердой, как выступ. При перенапряжении боль возрастает и становится стреляющей, резкой. Обычно больные к врачу обращаются только в случае полной неподвижности колена и сильной боли в нем. Во всех остальных случаях все списывается на недомогание. Болезненность держится месяцами, может протекать и до 2 лет, пока не прекратится период роста костей. Полное выздоровление наступает после окончания физического роста детей. Прогноз обычно благоприятный.
5
Возможные осложнения
Имеющаяся шишка обычно не беспокоит. Сустав вне обострений тоже спокоен. Но иногда появляются смещения мениска вверх, что, конечно, ограничивает подвижность ноги. При этом может развиваться остеоартроз сустава, боль становится постоянной. Колено начинает всегда реагировать на перемену погоды усилением болей. Обычно родителей подростков интересует вопрос, берут ли с подобной патологией на службу в армию? Да, берут. Отсрочка, если и дается, то на полгода. Только если полностью нарушены движения в коленном суставе, призывник может быть признан негодным к строевой службе. В каждом конкретном случае этот вопрос решается индивидуально, общих шаблонов нет. Костяные образования под коленом обычно не уходят.
6
Диагностические мероприятия
Самое главное значение при диагностике имеет рентгенография сустава. Рентген проводится в 2 проекциях: прямой и боковой. Тогда полученные данные становятся полными. Рентген позволяет увидеть опухоли, ушибы и растяжения, травмы колена, разрывы связок. При боковых снимках определяется наличие “хоботков” в области бугристости, могут определяться изолированные костные фрагменты. Эпифиз может быть искривленным, надломленным и пр. При сложных случаях назначают УЗИ колена, МРТ, радиоизотопное сканирование (при этом определяются участки с повышенным поглощением радионуклидного препарата), денситометрию коленного сустава, т.е. рентгенологическое определение плотности кости.
7
Лечебная тактика
Лечение включает в себя консерватиную терапию, физиолечение и операцию. В первую очередь создают иммобилизацию больной ноги — максимально уменьшают физические нагрузки. Нога должна оставаться в покое за счет наложения гипсовых манжет, бандажей. Во время тренировок обязательно на колене должны быть наколенники и ортезы — те же наколенники, но более сложной конструкции. Они бывают мягкие и твердые, даже с шарнирами. Эластичные ортезы бывают открытые и закрытые. Закрытые обладают согревающим эффектом, они фиксируют коленную чашечку. Открытый тип — его натяжение регулируется, могут быть боковые ребра жесткости. Шарнирные наколенники позволяют регулировать степень подвижности сустава.
Кроме этих защитных механизмов назначаются для лечения физиотерапевтические методы. По данным рентгена больные делятся по степени выражености остеохондропатии на 3 группы, им назначают несколько отличающиеся процедуры. Среди них:
- электрофорез с прокаином и кальцием, аминофиллином, никотиновой кислотой, кокарбоксилазой;
- убусное УФО;
- магнитотерапия, ударно-волновая терапия;
- грязелечение;
- озокерит и аппликации с парафином для согревания.
Также используется массаж и ЛФК, мази с согревающим и противовоспалительным действием типа Траумеля, Фастум-геля, Капсикама и Хондроксида.
Из препаратов для снятия воспаления назначают НПВС — Индометацин, Ацетаминофен, Нимесулид, Тайленол, Ибупрофен и др. Кроме этого, хороший эффект дают витамины группы В и витамин Е в инъекциях.
В комплекс ЛФК включаются упражнения, которые укрепляют мышцы бедра и сустава колена. Натренированные мышцы способны противостоять большим нагрузкам. При проведении массажа используют согревающие мази. Среди которых оптимальна Троксевазиновая. Применяются и согревающие компрессы. В общей сложности лечение может продолжаться около года. Но если консервативное лечение не дает эффекта в течение даже 2 лет, прибегают к хирургическим способам. При этом “мертвый” сустав удаляется и заменяется на имплант из пластика. После операции боли держатся в течение 2 недель, в этот период назначают анальгетики.
Лечение проводится обычно под контролем специалиста по травматологии или ортопедии. Для повышения иммунитета можно элементарно принимать отвар плодов шиповника.
8
Профилактические мероприятия
Поскольку заболевание легче предупредить, нужно следить за нагрузкой на коленные суставы в период активного роста ребенка. Во время спортивных тренировок профилактика будет заключаться в соблюдении осторожности и использовании защитных механизмов. При тяжелых формах болезни и на период лечения любые нагрузки жестко ограничиваются. Необходимо следить за сохранением нормального веса. У подростков с нагрузками следует быть особенно осторожными тогда, когда дело касается коленных суставов, и уметь грамотно их распределять. Это необходимо потому, что рост костей заканчивается после 18 лет. Наиболее оптимальный вид спорта — плавание.
Источник
