Болезнь надпочечников код мкб
Опухоли надпочечников — патологическое разрастание тканей коркового или мозгового вещества надпочечников, состоящее из качественно изменившихся клеток, ставших атипичными в отношении дифференцировки, характера роста и продукции гормонов.
В зависимости от функциональной активности новообразования надпочечников бывают гормональнонеактивными и гормональноактивными, что клинически проявляется синдромами гиперкортицизма или гиперальдостеронизма, вирилизирующим или феминизирующим синдромами, катехоламиновыми кризами.
Развивающаяся артериальная гипертензия у больных гормональноактивными опухолями надпочечников приводит к тяжёлым сосудистым осложнениям в бассейнах сердечных, мозговых и почечных артерий. Своевременная диагностика клинически манифестирующих опухолей надпочечников (альдостером, кортикостером, андростером, феохромоцитом) и медикаментозная коррекция развившихся эндокринно-обменных нарушений перед оперативным вмешательством позволяют избежать развития этих нарушений.
Хирургическое лечение в объёме удаления поражённого надпочечника вместе с опухолью — единственный радикальный метод при оказании медицинской помощи таким пациентам.
Благодаря современным методам лучевой и лабораторной диагностики в последние годы повысилась частота выявления больных гормональнонеактивными опухолями (инциденталомами) надпочечников, которые встречают не более чем у 6,6% пациентов с поражением данного органа.
КОДЫ ПО МКБ-10
Е24. Синдром Иценко-Кушинга.
Е24.0. Болезнь Иценко-Кушинга гипофизарного происхождения.
Е24.1. Синдром Нельсона.
Е24.2. Медикаментозный синдром Иценко-Кушинга.
Е24.3. Эктопический АКТГ-синдром.
Е24.4. Кушингоидный синдром, вызванный алкоголем.
Е24.8. Другие состояния, характеризующиеся кушингоидным синдромом.
Е24.9. Синдром Иценко-Кушинга неуточнённый.
Е25. Адреногенитальные расстройства.
Е25.0. Врождённые адреногенитальные нарушения, связанные с дефицитом ферментов.
Е25.8. Другие адреногенитальные нарушения.
Е25.9. Адреногенитальное нарушение неуточнённое.
Е26. Гиперальдостеронизм.
Е26.0. Первичный гиперальдостеронизм.
Е26.1. Вторичный гиперальдостеронизм.
Е26.8. Другие формы гиперальдостеронизма (синдром Бартера).
Е26.9. Гиперальдостеронизм неуточнённый.
Е27. Другие нарушения надпочечников.
Е27.0. Другие виды гиперсекреции коры надпочечников.
Е27.5. Гиперфункция мозгового слоя надпочечников.
Е27.8. Другие уточнённые нарушения надпочечников.
Е27.9. Болезнь надпочечников неуточнённая.
С74. Злокачественное новообразование надпочечника.
Как известно, МКБ-10 предназначена для классификации болезней и травм, имеющих официальный диагноз. Она обеспечивает лишь статистический учёт заболеваемости применительно к патологии надпочечников.
Эпидемиология
Опухоли надпочечников относят к числу редких новообразований у человека — 15-27 случаев на 100 тыс. населения в год. Однако их клиническая значимость чрезвычайно высока.
Первичный гиперальдостеронизм встречают преимущественно у взрослых лиц в возрасте 30-50 лет. Соотношение женщин и мужчин составляет 3:1. Кортикостеромы служат причиной развития синдрома Иценко-Кушинга примерно у 25-30% взрослых больных и у 60-70% детей. Эндогенный гиперкортицизм встречают в 10 случаях на 1 млн населения в возрасте от 20-50 лет в год, при этом чаще у женщин, чем у мужчин (аденома — 1:3, рак — 1:2). Андростеромы чаще развиваются у лиц в возрасте 20-40 лет, как правило, у женщин в возрасте до 35 лет.
Ежегодную заболеваемость хромаффиномой оценивают в различных эпидемиологических исследованиях от 0,8 на 100 тыс. человек до 1,55-2,1 на 1 млн человек в возрасте 30-50 лет, чаще у женщин. Примерно в 10% случаев хромаффиномы встречают у детей, причём чаще у мальчиков. При этом, как правило, диагностируют «семейные опухоли». В детском возрасте чаще отмечают двусторонние хромаффиномы с частотой до 50-70%.
Нормальная анатомия надпочечников
Надпочечники — парные органы мягкой консистенции длиной 4-6 см, шириной 2-3 см, толщиной 1-2 см. Снаружи имеют желтоватый или коричневатый цвет. Их масса окончательно устанавливается к 20 годам и составляет около 5 г для каждого. В возрасте от 20 до 50 лет строение надпочечников существенно не меняется. При старении в них происходят изменения атрофического характера.
Правый надпочечник несколько меньше левого и имеет форму треугольника, левый напоминает полулуние. Надпочечник имеет переднюю, заднюю и нижнюю поверхности. Передняя поверхность соприкасается с соседними органами, по ней проходит, как правило, одна борозда — ворота (hilus), через которые из надпочечника выходит главная вена — v. centralis. Задняя поверхность рыхло отграничена от диафрагмы. Нижняя (почечная) поверхность несколько вогнута, прилегает к верхнему полюсу почки. Передняя и задняя поверхности разделены острым краем.
Надпочечники имеют глубокое топографо-анатомическое залегание. Они находятся в забрюшинной жировой клетчатке под диафрагмой между листками околопочечной фасции у верхнемедиальной поверхности полюсов почек, расположены по бокам от позвоночного столба на уровне ThXI-XII и LI позвонков. Проекция надпочечников на переднюю брюшную стенку соответствует надчревной области, частично — правому и левому подреберью (рис. 41-1).

Рис. 41-1. Топографо-анатомическое расположение надпочечников: 1 — правая почечная вена; 2 — почечная артерия; 3 — нижняя надпочечниковая артерия; 4 — средняя надпочечниковая артерия; 5 — верхняя надпочечниковая артерия; 6 — центральная надпочечниковая вена; 7 — надпочечник; 8 — нижняя полая вена; 9 — аорта.
Основные источники артериального кровоснабжения — средняя, верхняя и нижняя надпочечниковые артерии, которые отходят, соответственно, от аорты, нижней диафрагмальной и почечной артерии. Отток венозной крови от надпочечников происходит через центральные вены, выходящие на переднюю поверхность надпочечника, чаще на границе средней и верхней трети, и впадающие в латеральную или заднюю стенку нижней полой вены под углом 80-90°. Стенки вен тонкие, почти лишены мышечных элементов. Их длина не превышает 8-10 мм, а диаметр нередко больше длины. Встречают различные особенности впадения центральной вены правого надпочечника: в печёночные, полую, почечную вену или в угол между полой и почечной венами. Бывают случаи, когда из правого надпочечника выходят две, а иногда три крупные вены, которые впадают в нижнюю полую вену. Центральная вена левого надпочечника во всех случаях выходит на переднюю поверхность надпочечника на границе средней и нижней трети и, направляясь вниз, впадает в почечную вену под углом 30-35°. Длина и ширина левой надпочечниковой вены существенно больше, чем правой. Наибольшую её протяжённость (до 3-4 см) отмечают у людей брахиморфного телосложения, наименьшую (до 2,0-1,8 см) — долихоморфного. Практически у всех пациентов в центральную вену левого надпочечника на расстоянии 0,5 см от места её выхода из надпочечника впадает нижняя диафрагмальная вена.
Надпочечники состоят из двух отличающихся друг от друга в эмбриологическом и морфологическом отношении слоев: коркового и мозгового. Корковое вещество рассматривают как самостоятельную аденогипофиз-зависимую, а мозговое — как аденогипофиз-независимую эндокринные железы, вырабатывающие специфические гормоны.
Корковое вещество надпочечников состоит из трёх зон: клубочковой, пучковой и сетчатой. Клубочковая зона занимает 5% толщины коркового вещества и состоит из клеток, расположенных в ячейках (клубочках) овальной, округлой или полигональной формы, лежащих на одном уровне. Клетки клубочковой зоны осуществляют синтез минералокортикоидов, в частности, альдостерона. Пучковая зона наиболее широкая и занимает 70% коркового вещества. Клетки её больше, чем клетки клубочковой зоны, имеют кубическую, призматическую и многоугольную формы, расположены своей осью вдоль соединительнотканных пучков. Клетки пучковой зоны синтезируют глюкокортикоиды — кортизол и кортикостерон. Сетчатая зона занимает 25% толщины коркового вещества. Её клетки по размеру меньше, чем клетки пучковой зоны, и синтезируют половые гормоны — андрогены.
Мозговое вещество надпочечников состоит из хромаффинных клеток округлой, многоугольной или призматической формы. Они сгруппированы в виде коротких тяжей и всегда находятся в тесном контакте с кровеносными сосудами. Хромаффинные клетки продуцируют катехоламины: адреналин, норадреналин и дофамин.
Н.А. Майстренко
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Надпочечниковая недостаточность.

Надпочечниковая недостаточность
Описание
Надпочечниковая недостаточность. Заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо — гипофизарной системы (вторичная надпочечниковая недостаточность). Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности. Лечение надпочечниковой недостаточности включает устранение ее причин, заместительную терапию кортикостероидными препаратами, симптоматическую терапию.
Дополнительные факты
Надпочечниковая недостаточность. Заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо — гипофизарной системы (вторичная надпочечниковая недостаточность). Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности. Крайним проявлением надпочечниковой недостаточности является надпочечниковый криз.
Корковое вещество надпочечников вырабатывает глюкокортикостероидные (кортизол и кортикостерон) и минералокортикоидные (альдостерон) гормоны, регулирующие основные виды обмена в тканях (белковый, углеводный, водно-солевой) и адаптационные процессы организма. Секреторная регуляция деятельности коры надпочечников осуществляется гипофизом и гипоталамусом посредством секреции гормонов АКТГ и кортиколиберина.
Надпочечниковая недостаточность объединяет различные этиологические и патогенетические варианты гипокортицизма — состояния, развивающегося в результате гипофункции коры надпочечников и дефицита вырабатываемых ею гормонов.
Надпочечниковая недостаточность
Классификация
Недостаточность коры надпочечников может носить острое и хроническое течение.
Острая форма надпочечниковой недостаточности проявляется развитием тяжелого состояния — аддисонического криза, обычно представляющего собой декомпенсацию хронической формы заболевания. Течение хронической формы надпочечниковой недостаточности может быть компенсированным, субкомпенсированным или декомпенсированный.
Согласно начальному нарушению гормональной функции хроническую надпочечниковую недостаточность разделяют на первичную и центральную (вторичную и третичную).
Первичная недостаточность коры надпочечников (1-НН, первичный гипокортицизм, аддисонова или бронзовая болезнь) развивается в результате двустороннего поражения самих надпочечников, встречается более чем в 90% случаев, не зависимо от пола, чаще в зрелом и пожилом возрасте.
Вторичная и третичная надпочечниковая недостаточность встречаются гораздо реже и возникают вследствие недостатка секреции АКТГ гипофизом или кортиколиберина гипоталамусом, приводящих к атрофии коры надпочечников.
Причины
Первичная надпочечниковая недостаточность развивается при поражении 85-90% ткани надпочечников.
В 98% случаев причиной первичного гипокортицизма служит идиопатическая (аутоиммунная) атрофия коркового слоя надпочечников. При этом по неизвестным причинам в организме образуются аутоиммунные антитела к ферменту 21-гидроксилазе, разрушающие здоровые ткани и клетки надпочечников. Также у 60% пациентов с первичной идиопатической формой надпочечниковой недостаточности отмечаются аутоиммунные поражения других органов, чаще – аутоиммунный тиреоидит. Туберкулезное поражение надпочечников встречается у 1-2% пациентов и в большинстве случаев сочетается с туберкулезом легких.
Редкое генетическое заболевание – адренолейкодистрофия служит причиной первичной надпочечниковой недостаточности в 1-2% случаев. В результате генетического дефекта Х-хромосомы возникает недостаток фермента, расщепляющего жирные кислоты. Преимущественное накопление жирных кислот в тканях нервной системы и коры надпочечников вызывает их дистрофические изменения.
Крайне редко к развитию первичной надпочечниковой недостаточности приводят коагулопатии, опухолевые метастазы в надпочечники (чаще из легкого или молочной железы), двусторонний инфаркт надпочечников, ВИЧ-ассоциированные инфекции, двустороннее удаление надпочечника.
Предрасполагают к развитию атрофии коры надпочечников тяжелые нагноительные заболевания, сифилис, грибковые поражения и амилоидоз надпочечников, злокачественные опухоли, пороки сердца, использование некоторых лекарственных препаратов (антикоагулянтов, блокаторов стероидгенеза, кетоконазола, хлодитана, спиронолактона, барбитуратов).
Вторичная надпочечниковая недостаточность вызывается деструктивными или опухолевыми процессами гипоталамо-гипофизарной области, приводящими к нарушению кортикотропной функции, в результате:
• опухолей гипоталамуса и гипофиза: краниофарингиомы, аденомы и тд ;
• сосудистых заболеваний: кровоизлияния в гипоталамус или гипофиз, аневризма сонной артерии;
• гранулематозных процессов в области гипоталамуса или гипофиза: сифилис, саркоидоз, гранулематозный или аутоиммунный гипофизит;
• деструктивнотравматических вмешательств: лучевая терапия гипоталамуса и гипофиза, операции, длительное лечение глюкокортикоидами.
Первичный гипокортицизм сопровождается снижением секреции гормонов коры надпочечников (кортизола и альдоатерона), что приводит к нарушению обмена веществ и баланса воды и солей в организме. При дефиците альдостерона развивается прогрессирующее обезвоживание, обусловленное потерей натрия и задержкой калия (гиперкалиемия) в организме. Водно-электролитные расстройства вызывают нарушения со стороны пищеварительной и сердечно-сосудистой систем.
Уменьшение уровня кортизола снижает синтез гликогена, приводя к развитию гипогликемии. В условиях дефицита кортизола гипофиз начинает повышенно вырабатывать АКТГ и меланоцитостимулирующий гормон, вызывающий усиление пигментации кожи и слизистых. Различные физиологические стрессы (травмы, инфекции, декомпенсация сопутствующих заболеваний) вызывают прогрессирование первичной надпочечниковой недостаточности.
Вторичный гипокортицизм характеризуется только дефицитом кортизола (в результате недостатка АКТГ) и сохранением продукции альдостерона. Поэтому вторичная надпочечниковая недостаточность, по сравнению с первичной, протекает относительно легко.
Симптомы
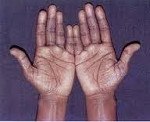
Ведущим критерием первичной хронической надпочечниковой недостаточности является гиперпигментация кожных покровов и слизистых оболочек, интенсивность которой зависит от давности и тяжести гипокортицизма. Вначале более темную окраску приобретают открытые участки тела, подверженные солнечному облучению, — кожа лица, шеи, рук, а также участки, имеющие в норме более темную пигментацию, — ареолы сосков, наружные половые органы, мошонка, промежность, подмышечные области. Характерным признаком является гиперпигментация ладонных складок, заметная на фоне более светлой кожи, потемнение участков кожи, в большей степени соприкасающихся с одеждой. Цвет кожи варьирует от легкого оттенка загара, бронзового, дымчатого, грязной кожи до диффузно-темного. Пигментация слизистых оболочек (внутренней поверхности щек, языка, неба, десен, влагалища, прямой кишки) синевато-черной окраски.
Реже встречается надпочечниковая недостаточность с мало выраженной гиперпигментацией — «белый аддисонизм». Нередко на фоне участков гиперпигментации у пациентов обнаруживаются беспигментные светлые пятна – витилиго, размером от мелких до крупных, неправильной формы, выделяющиеся на более темной коже. Витилиго встречается исключительно при аутоиммунном первичном хроническом гипокортицизме.
У пациентов с хронической надпочечниковой недостаточностью снижается масса тела от умеренного похудания (на 3-5 кг) до значительной гипотрофии (на 15-25 кг). Отмечаются астения, раздражительность, депрессия, слабость, вялость, вплоть до потери трудоспособности, снижение полового влечения. Наблюдается ортостатическая (при резком изменении положения тела) артериальная гипотензия, обморочные состояния, вызываемые психологическими потрясениями и стрессами. Если до развития надпочечниковой недостаточности у пациента в анамнезе присутствовала артериальная гипертензия, АД может быть в пределах нормы. Практически всегда развиваются расстройства пищеварения — тошнота, понижение аппетита, рвота, боль в эпигастрии, жидкий стул или запоры, анорексия.
На биохимическом уровне происходит нарушение белкового (снижение синтеза белка), углеводного (снижение уровня глюкозы натощак и плоская сахарная кривая после глюкозной нагрузки), водно-солевого (гипонатриемия, гиперкалиемия) обменов. У пациентов отмечается выраженное пристрастие к употреблению соленой пищи, вплоть до употребления чистой соли, связанное с нарастающей потерей солей натрия.
Вялость. Гиперкалиемия. Гиперкальциемия. Гипогликемия. Гипонатриемия. Запор. Запор у детей. Изменение аппетита. Изменение веса. Истощение. Кашицеобразный стул. Лейкоцитоз. Лимфоцитоз. Ломота в мышцах. Метеоризм. Молозивоподобные выделения из сосков. Недомогание. Низкая температура тела. Общая потливость. Отсутствие аппетита. Плаксивость. Понос (диарея). Прозрачные выделения из влагалища. Разбитость. Раздражительность. Рвота. Серые выделения из влагалища. Слабость мышц (парез). Субфебрильная температура. Судороги. Тошнота. Тремор рук. Удушье. Холодный пот. Эозинофилия.
Возможные осложнения
Наиболее грозным осложнением хронического гипокортицизма при не проводимом или неправильном лечении является надпочечниковый (аддисонический) криз – резкая декомпенсация хронической надпочечниковой недостаточности с развитием коматозного состояния. Аддисонический криз характеризуется резчайшей слабостью (вплоть до состояния прострации), падением артериального давления (вплоть до коллапса и потери сознания), неукротимой рвотой и жидким стулом с быстрым нарастанием обезвоживания организма, запахом ацетона изо рта, клоническими судорогами, сердечной недостаточностью, еще большей пигментацией кожных покровов.
Острая надпочечниковая недостаточность (аддисонический криз) по преобладанию симптомов может протекать в трех клинических формах:
• сердечно-сосудистой, при которой доминируют нарушения кровообращения: бледность кожи, акроцианоз, похолодание конечностей, тахикардия, артериальная гипотония, нитевидный пульс, коллапс, анурия;
• желудочно-кишечной, напоминающей по симптоматике признаки пищевой токсикоинфекции или клинику острого живота. Возникают спастические боли в животе, тошнота с неукротимой рвотой, жидкий стул с кровью, метеоризм.
• нервно-психической, с преобладанием головной боли, менингеальных симптомов, судорог, очаговой симптоматики, бреда, заторможенности, ступора.
Аддисонический криз трудно поддается купированию и может вызвать гибель пациента.
Диагностика
Диагностику надпочечниковой недостаточности начинают с оценки анамнеза, жалоб, физикальных данных, выяснения причины гипокортицизма. Проводят УЗИ надпочечников. О первичной надпочечниковой недостаточности туберкулезного генеза свидетельствует наличие кальцинатов или очагов туберкулеза в надпочечниках; при аутоиммунной природе гипокортицизма в крови присутствуют аутоантитела к надпочечниковому антигену21-гидроксилазе. Дополнительно для выявления причин первичной надпочечниковой недостаточности может потребоваться МРТ или КТ надпочечников. С целью установления причин вторичной недостаточности коры надпочечник КТ и МРТ головного мозга.
При первичной и вторичной надпочечниковой недостаточности наблюдается снижение в крови кортизола и уменьшение суточного выделения свободного кортизола и 17-ОКС с мочой. Для первичного гипокортицизма характерно повышение концентрации АКТГ, для вторичного – его уменьшение. При сомнительных данных за надпочечниковую недостаточность проводят стимуляционный тест с АКТГ, определяя содержание кортизола в крови через полчаса и час после введения адренокортикотропного гормона. Повышение уровня кортизола менее чем на 550 нмоль/л (20 мкг/дл) свидетельствует о недостаточности надпочечников.
Для подтверждения вторичной недостаточности коры надпочечников применяют пробу инсулиновой гипогликемии, вызывающей в норме значительный выброс АКТГ и последующее повышение секреции кортизола. При первичной надпочечниковой недостаточности в крови определяются гипонатриемия, гиперкалиемия, лимфоцитоз, эозинофилия и лейкопения.
Лечение
Современная эндокринология обладает эффективными методами лечения надпочечниковой недостаточности. Выбор метода лечения зависит прежде всего от причины возникновения заболевания и преследует две цели: ликвидацию причины надпочечниковой недостаточности и замещение гормонального дефицита.
Устранение причины надпочечниковой недостаточности включает медикаментозное лечение туберкулеза, грибковых заболеваний, сифилиса; противоопухолевую лучевую терапию на область гипоталамуса и гипофиза; оперативное удаление опухолей, аневризм. Однако при наличии необратимых процессов в надпочечниках, гипокортицизм сохраняется и требует пожизненного проведения заместительной терапии гормонами коры надпочечников.
Лечение первичной надпочечниковой недостаточности проводят глюкокортикоидными и минералокортикоидными препаратами. При легких проявлениях гипокортицизма назначаются кортизон или гидрокортизон, при более выраженных — комбинация преднизолона, кортизона ацетата или гидрокортизон с минералокортикоидами (дезоксикортикостерона триметилацетат, ДОКСА — дезоксикортикостерона ацетат). Эффективность терапии оценивается по показателям артериального давления, постепенному регрессу гиперпигментации, прибавке массы тела, улучшению самочувствия, исчезновению диспепсии, анорексии, мышечной слабости.
Гормональная терапия у пациентов с вторичной надпочечниковой недостаточностью проводится только глюкокортикоидами, т. Секреция альдостерона сохранена. При различных стрессовых факторах (травмах, операциях, инфекциях и тд ) дозы кортикостероидов увеличивают в 3-5 раз, при беременности незначительное увеличение дозы гормонов возможно лишь во втором триместре.
Назначение анаболических стероидов (нандролон) при хронической надпочечниковой недостаточности показано и мужчинам, и женщинам курсами до 3-х раз в год. Пациентам с гипокортицизмом рекомендовано соблюдение диеты, обогащенной белком, углеводами, жирами, солями натрия, витаминами В и С, но с ограничением солей калия. Для купирование явлений аддисонического криза проводят:
• регидратационную терапию изотоническим раствором NaCl в объеме 1,5-2,5 л в сутки в сочетании с 20 % р-ром глюкозы;
• внутривенную заместительную терапию гидрокортизоном или преднизолоном с постепенным снижением дозы по мере стихания явлений острой надпочечниковой недостаточности;
• симптоматическую терапию заболеваний, приведших к декомпенсации хронической надпочечниковой недостаточности (чаще антибактериальную терапию инфекций).
Профилактика
В случае своевременного назначения адекватной гормонально-заместительной терапии течение надпочечниковой недостаточности относительно благоприятное. Прогноз у пациентов с хроническим гипокортицизмом во многом определяется профилактикой и лечением надпочечниковых кризов. При сопутствующих заболеванию инфекциях, травмах, хирургических операциях, стрессах, желудочно-кишечных расстройствах необходимо немедленное увеличение дозы назначенного гормона.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
