Болезнь майера код мкб
Общая информация.
Болезнь Шейермана-Мау — это юношеская гиперкифотическая деформация оси позвоночника, которая преимущественно возникает в 9-16 летнем возрасте. Кифозом называют отклоняющийся назад физиологический изгиб грудного отдела позвоночника ∟ 20-40о , а при данном заболевании у вышеописанного изгиба наблюдаем более выраженный патологический угол равный 45-75о.
Причины.
— генетическая предрасположенность,
— позиционные
— травмы в период активного роста,
— неравномерный рост мышц спины,
— некроз замыкательных пластинок позвонков вследствие нарушения кровообращения в телах позвонков,
— гормональные нарушения пубертатного периода и нарушения обмена веществ.
Симптомы.
Пациент с данной патологией предъявляет жалобы на боли в позвоночнике, деформацию грудного отдела позвоночника. При пальпации наибольшая болезненность проецируется между лопатками. Объем движений сгибания-разгибания у категории людей с данной патологией
Классификация по стадиям:
Латентная стадия- болевой синдром практически отсутствует в покое, после нагрузки могут наблюдаться незначительные боли в грудном отделе позвоночника. Возможно небольшое ограничение подвижности ( пациент не может при сгибании дотягиваться вытянутыми руками до стоп). При осмотре наблюдаем слабовыраженную кифотическую деформацию.
Ранняя стадия- в отличии от предыдущей стадии болевой синдром в нижне-грудном и поясничном отделов может носить постоянный характер. Формируются грыжи межпозвоночных дисков, протрузии дисков. Визуально наблюдаем дугообразную спину, усиление шейного и поясничного лордозов.
Поздняя стадия- происходят более обширные изменения. В этой стадии диагностируют спондилоартроз, спондилез, остеохондроз, оссифицирующийся миозит.
Классификация по уровню:
-грудная форма
-пояснично-грудная форма
Диагностика и лечение.
Для диагностики заболевания применяют рентгенографию , КТ и МРТ позвоночника.
При сборе анамнеза больной может указывать на предшествующую несвежую травму спины.
Консервативное лечение на ранних стадиях заболевания включает в себя ношение корсета на грудо-поясничном отделе позвоночника, рекомендуется исключить посещение уроков физкультуры и ежедневно следует выполнять ЛФК для снижения риска дальнейшей деформации позвоночника, которая также может дополняться занятиями в бассейне, велосипедным спортом, ходьбой. Периодически в профилактических или лечебных целях в период обострения назначают магнитотерапию, лазеротерапию, УЗ и электрофорез с лекарственными препаратами. Кроме вышеперечисленных методик следует отметить грязелечение, гирудотерапию. Медикаментозная терапия состоит из противовоспалительных препаратов(вольтарен, мелоксикам, теноксикам и тп), хондропротекторов (терафлекс, алфлутоп, хондрогард и тп), миорелаксанты(мидокалм, сирдалуд и тп), витамино-минералотерапия (витамин Д, В, Е, препараты кальция и тп ). Положительный эффект наблюдается от курса массажа, процедур иглоукалывания, аппаратной тракции позвоночника.
Прогноз и осложнения.
Прогноз на ранних стадиях заболевания благоприятный. На поздних стадиях консервативное лечение может не дать должного результата, поэтому прибегают к оперативным методам.
Источник
- Коды МКБ-10
- M00-M99
Диагноз с кодом M00-M99 включает 6 уточняющих диагнозов (рубрик МКБ-10):
- M00-M25 — Артропатии
Содержит 4 блока диагнозов. - M30-M36 — Системные поражения соединительной ткани
Содержит 7 блоков диагнозов.
Включены: аутоиммунные болезни: . БДУ . системные коллагеновые (сосудистые) болезни: . БДУ . системные
. - M40-M54 — Дорсопатии
Содержит 3 блока диагнозов. - M60-M79 — Болезни мягких тканей
Содержит 3 блока диагнозов. - M80-M94 — Остеопатии и хондропатии
Содержит 3 блока диагнозов. - M95-M99 — Другие нарушения костно-мышечной системы и соединительной ткани
Содержит 3 блока диагнозов.
Цепочка в классификации:
1 Классы МКБ-10
2 M00-M99 Болезни костно-мышечной системы и соединительной ткани
В диагноз не входят:
– отдельные состояния, возникающие в перинатальном периоде (P00-P96)
– некоторые инфекционные и паразитарные болезни (A00-B99)
– синдром сдавления (T79.6) осложнения беременности, родов и послеродового периода (O00-O99)
– врожденные аномалии, деформации и хромосомные нарушения (Q00-Q99)
– болезни эндокринной системы, расстройства питания и нарушения обмена веществ (E00-E90)
– травмы, отравления и некоторые другие последствия воздействия внешних причин (S00-T98)
– новообразования (C00-D48)
– симптомы, признаки и отклонения от нормы, выявленные при клинических и лабораторных исследованиях, не классифицированные в других рубриках (R00-R99)
Пояснение к заболеванию с кодом M00-M99 в справочнике МБК-10:
Локализация костно-мышечного поражения
В классе XIII для обозначения локализации поражения введены дополнительные знаки, которые могут факультативно использоваться с соответствующими подрубриками. Поскольку место распространения или специальная адаптация могут варьироваться в количестве используемых цифровых характеристик, предполагается, что дополнительная подклассификация по локализации должна быть помещена в идентифицируемую отдельную позицию (например, в дополнительный блок). Различные подклассификации, используемые при уточнении повреждения колена, дорсопатиях или биомеханических нарушениях, не классифицированных в других рубриках, приведены на с. 659, 666 и 697 соответственно.
0 Множественная локализация
1 Плечевая область Ключица, Акромиально- } лопатка ключичный, } плечевой, } суставы грудино- } ключичный }
2 Плечо Плечевая Локтевой сустав кость
3 Предплечье Лучевая Лучезапястный сустав кость, локтевая кость
4 Кисть Запястье, Суставы между этими пальцы, костями пясть
5 Тазовая Ягодичная Тазобедренный сустав, область и бедро область, крестцо-подвздошный бедренная сустав кость, таз
6 Голень Малоберцовая Коленный сустав кость, большеберцовая кость
7 Голеностопный Плюсна, Голеностопный сустав, сустав и стопа предплюсна, другие суставы стопы пальцы стопы
8 Другие Голова, шея, ребра, череп, туловище, позвоночник
9 Локализация неуточненная
Этот класс содержит следующие блоки:
- M00-M25 Артропатии M00-M03 Инфекционные артропатии M05-M14 Воспалительные полиартропатии M15-M19 Артрозы M20-M25 Другие поражения суставов
- M30-M36 Системные поражения соединительной ткани
- M40-M54 Дорсопатии M40-M43 Деформирующие дорсопатии M50-M54 Другие дорсопатии
- M60-M79 Болезни мягких тканей M60-M63 Поражения мышц M65-M68 Поражения синовиальных оболочек и сухожилий M70-M79 Другие поражения мягких тканей
- M80-M94 Остеопатии и хондропатии M80-M85 Нарушения плотности и структуры кости M86-M90 Другие остеопатии M91-M94 Хондропатии
- M95-M99 Другие нарушения костно-мышечной системы и соединительной ткани
Звездочкой отмечены следующие категории:
- M01* Прямое инфицирование сустава при инфекционных и паразитарных болезнях, классифицированных в других рубриках
- M03* Постинфекционные и реактивные артропатии при болезнях, классифицированных в других рубриках
- M07* Псориатические и энтеропатические артропатии
- M09* Ювенильный артрит при болезнях, классифицированных в других рубриках
- M14* Артропатии при других болезнях, классифицированных в других рубриках
- M36* Системные поражения соединительной ткани при болезнях, классифицированных в других рубриках
- M49* Спондилопатии ткани при болезнях, классифицированных в других рубриках
- M63* Поражения мышц при болезнях, классифицированных в других рубриках
- M68* Поражения синовиальных оболочек и сухожилий при болезнях, классифицированных в других рубриках
- M73* Поражения мягких тканей при болезнях, классифицированных в других рубриках
- M82* Остеопороз при болезнях, классифицированных в других рубриках
- M90* Остеопатии при болезнях, классифицированных в других рубриках
Источник
Исключены:
- лихорадка неясного происхождения (во время) (у):
- родов (O75.2)
- новорожденного (P81.9)
- лихорадка послеродового периода БДУ (O86.4)
Боль в области лица
Исключены:
- атипичная боль в области лица (G50.1)
- мигрень и другие синдромы головной боли (G43-G44)
- невралгия тройничного нерва (G50.0)
Включена: боль, которая не может быть отнесена к какому-либо определенному органу или части тела
Исключены:
- хронический болевой личностный синдром (F62.8)
- головная боль (R51)
- боль (в):
- животе (R10.-)
- спине (M54.9)
- молочной железе (N64.4)
- груди (R07.1-R07.4)
- ухе (H92.0)
- области таза (H57.1)
- суставе (M25.5)
- конечности (M79.6)
- поясничном отделе (M54.5)
- области таза и промежности (R10.2)
- психогенная (F45.4)
- плече (M25.5)
- позвоночнике (M54.-)
- горле (R07.0)
- языке (K14.6)
- зубная (K08.8)
- почечная колика (N23)
последние изменения: январь 2015
R53
Недомогание и утомляемость
Астения БДУ
Слабость:
- БДУ
- хроническая
Общее физическое истощение
Летаргия
Усталость
Исключены:
- слабость:
- врожденная (P96.9)
- старческая (R54)
- истощение и усталость (вследствие) (при):
- нервной демобилизации (F43.0)
- чрезмерного напряжения (T73.3)
- опасности (T73.2)
- теплового воздействия (T67.-)
- неврастении (F48.0)
- беременности (O26.8)
- старческой астении (R54)
- синдром усталости (F48.0)
- после перенесенного вирусного заболевания (G93.3)
последние изменения: январь 2012
Старческий возраст без упоминания о психозе
Старость без упоминания о психозе
Старческая:
- астения
- слабость
Исключен: старческий психоз (F03)
R55
Обморок [синкопе] и коллапс
Кратковременная потеря сознания и зрения
Потеря сознания
Исключены:
- нейроциркуляторная астения (F45.3)
- ортостатическая гипотензия (I95.1)
- неврогенная (G23.8)
- шок:
- БДУ (R57.9)
- кардиогенный (R57.0)
- осложняющий или сопровождающий:
- аборт, внематочную или молярную беременность (O00-O07, O08.3)
- роды и родоразрешение (O75.1)
- послеоперационный (T81.1)
- приступ Стокса-Адамса (I45.9)
- обморок:
- синокаротидный (G90.0)
- тепловой (T67.1)
- психогенный (F48.8)
- бессознательное состояние БДУ (R40.2)
последние изменения: январь 2016
Исключены: судороги и пароксизмальные приступы (при):
- диссоциативные (F44.5)
- эпилепсии (G40-G41)
- новорожденного (P90)
Исключены:
- шок (вызванный):
- анестезией (T88.2)
- анафилактический (вследствие):
- БДУ (T78.2)
- неблагоприятной реакции на пищевые продукты (T78.0)
- сывороточный (T80.5)
- осложняющий или сопровождающий аборт, внематочную или молярную беременность (O00-O07, O08.3)
- воздействием электрического тока (T75.4)
- в результате поражения молнией (T75.0)
- акушерский (O75.1)
- послеоперационный (T81.1)
- психический (F43.0)
- травматический (T79.4)
- синдром токсического шока (A48.3)
последние изменения: январь 2015
R58
Кровотечение, не классифицированное в других рубриках
Кровотечение БДУ
Включены: опухшие железы
Исключены: лимфаденит:
- БДУ (I88.9)
- острый (L04.-)
- хронический (I88.1)
- мезентериальный (острый) (хронический) (I88.0)
Исключена: задержка полового созревания (E30.0)
Исключены:
- булимия БДУ (F50.2)
- расстройства приема пищи неорганического происхождения (F50.-)
- недостаточность питания (E40-E46)
Исключены:
- синдром истощения как результат заболевания, вызванного ВИЧ (B22.2)
- злокачественная кахексия (C80.-)
- алиментарный маразм (E41)
последние изменения: январь 2010
Эта категория не должна использоваться в первичном кодировании. Категория предназначена для использования в множественном кодировании, чтобы определить данный синдром, возникший по любой причине. Первым должен быть присвоен код из другой главы, чтобы указать причину или основное заболевание.
добавлено: январь 2010
R69
Неизвестные и неуточненные причины заболевания
Болезненность БДУ
Недиагностированная болезнь без уточнения локализации или пораженной системы
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Лечение
Названия
Название: Болезнь Шамберга.

Болезнь Шамберга
Описание
Болезнь Шамберга (хроническая пигментная пурпура, гемосидероз кожи) — хроническое заболевание, связанное с поражением сосудистой стенки расположенных в коже капилляров и характеризующееся появлением на коже точечных кровоизлияний (петехий), переходящих в коричнево-бурые пятна. Диагностика заболевания проводится путем дерматоскопии кожи пациента. Лечение осуществляется противовоспалительными препаратами, глюкокортикоидами, при необходимости проводят гемосорбцию и плазмофорез.
Дополнительные факты
Болезнь Шамберга (хроническая пигментная пурпура, гемосидероз кожи) — хроническое заболевание, связанное с поражением сосудистой стенки расположенных в коже капилляров и характеризующееся появлением на коже точечных кровоизлияний (петехий), переходящих в коричнево-бурые пятна. Диагностика заболевания проводится путем дерматоскопии кожи пациента. Лечение осуществляется противовоспалительными препаратами, глюкокортикоидами, при необходимости проводят гемосорбцию и плазмофорез.
Механизм возникновения болезни Шамберга до конца не ясен. Предполагают, что повреждение капилляров имеет аутоиммунную природу и связано с отложением на их стенке циркулирующих иммунных комплексов. В результате воспаления увеличивается проницаемость различных участков стенки капилляра и происходят внутрикожные петехиальные кровоизлияния. Со временем железо, содержащееся в вышедшем из сосудистого русла гемоглобине, преобразуется в пигмент гемосидерин, который и обуславливает специфический цвет пятен при болезни Шамберга.
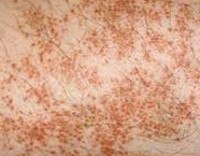
Болезнь Шамберга
Симптомы
Высыпания при болезни Шамберга характеризуются симметричностью и разнообразием внешнего вида. Последнее связанно с тем, что на коже одновременно с переходящими в пятна старыми элементами, появляются новые петехии. При болезнь Шамберга отсутствуют какие-либо существенные нарушения общего самочувствия. Происходит поражение только кожных капилляров, поэтому заболевание не сопровождается кровоизлияниями во внутренние органы и имеет доброкачественное течение.
Петехиальный тип болезни Шамберга проявляется появлением на кожи различного размера пятен с неровными очертаниями. Пятна состоят из мелких петехиальных кровоизлияний. Постепенно они приобретают буровато-коричневый или буровато-желтый цвет. Изменения кожи не сопровождаются отечностью и каким-либо дискомфортом. Данный тип заболевания возникает в основном у мужчин и локализуется на коже нижних конечностей.
Телеангиэктатический тип болезни Шамберга характеризуется специфическими пятнами на коже, которые напоминают медальоны. В центре таких «медальонов» расположены телеангиэктазии (сосудистые звездочки) — кистозно расширенные участки капилляров, а по периферии находятся точечные кровоизлияния.
Лихеноидный тип болезни Шамберга сочетает в себе петехиальные высыпания, коричнево-бурые пятна гемосидероза и мелкие узелки с блестящей поверхностью и практически неизмененным цветом кожи. В некоторых случаях наблюдаются только характерные узелки. Высыпания имеют множественный характер и располагаются по всему телу пациента.
Экзематоидный тип болезни Шамберга представляет собой своеобразную комбинацию высыпаний, свойственных петехиальному типу болезни Шамберга, с характерными признаками экземы. В области очагов, состоящих из точечных кровоизлияний и пятен коричнево-бурого цвета, отмечается отечность, могут появляться пузырьки, корочки и узелки. На месте высыпаний наблюдается характерный для экземы зуд.
Диагностика
Наиболее часто диагноз болезни Шамберга устанавливается на основании клинической картины и дерматоскопии области высыпаний. При исследовании сосочковой части дермы под микроскопом выявляют изменения проходящих в ней капилляров: набухание внутреннего слоя стенки капилляра, булавовидные расширения по ходу сосудов, скопления иммунных клеток и их фрагментов. О повышенной проницаемости стенки капилляра говорит выявление эритроцитов, находящихся за пределами сосудистого русла. Могут отмечаться участки изъязвления и некроза стенки капилляра, сужение его просвета из-за компенсаторного разрастания внутреннего слоя неповрежденных участков сосудистой стенки. В таких местах возникает тромбоз, значительно препятствующий кровотоку. Иногда при болезни Шамберга на стенках капилляров обнаруживаются узелки. Вместе с ними наблюдается большое количество клеток гигантских размеров.
Лечение
Пациентам с болезнью Шамберга рекомендуется соблюдать диету, исключающую аллергенные и раздражающие продукты: цитрусовые, шоколад, острые блюда, крепкий кофе и чай, жаренные и копченные блюда, спиртные напитки Им следует избегать ушибов, переохлаждений и физических перегрузок. Большое внимание уделяется выявлению и санации очагов хронической инфекции, лечению сопутствующих заболеваний и эндокринных нарушений, поскольку они могут быть провоцирующим фактором в развитии болезни, осложнять и поддерживать ее течение.
Учитывая аутоиммунный механизм развития болезни Шамберга, в лечении применяют кортикостероиды: преднизолон, метилпреднизолон, дексаметазон и тд Используют противовоспалительные препараты, дезагреганты и ангиопротекторы. В тяжелых случаях пациентам показаны процедуры экстракорпоральной гемокоррекции: гемосорбция, плазмофорез, криопреципитация.
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Причины
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Болезнь Келера.
Болезнь Келера
Описание
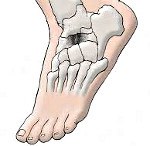
Болезнь Келера. Хроническое дистрофическое заболевание костей стопы, приводящее к их асептическому некрозу. Заболевание может протекать с поражением ладьевидной кости (болезнь Келера I) или плюсневых костей (болезнь Келера II). Болезнь Келера проявляется отечностью и болями в стопе в области пораженной кости, усилением болевого синдрома при ходьбе и его прогрессированием с течением времени, изменением походки и хромотой при одностороннем поражении. Характерным признаком является отсутствие воспалительных изменений пораженной области. Диагностика заболевания основывается на данных рентгенологического исследования. Лечение состоит в снятии нагрузки с пораженной стопы путем ее иммобилизации и последующей восстановительной терапии (лечебная гимнастика, физиотерапия, массаж).
Дополнительные факты
Заболевание, описанное Келером в 1908 году, получило название болезнь Келера I. Оно представляет собой асептический некроз ладьевидной кости, в то время как в травматологии известна также болезнь Келера II — асептический некроз головок костей плюсны. Дегенеративно-дистрофические процессы в костной ткани, лежащие в основе болезни Келера, послужили основанием для ее причисления к группе остеохондропатий, куда также входят болезнь Кальве, болезнь Тиманна и болезнь Шляттера. Болезнь Келера встречается в основном в детском возрасте. Наиболее часто болезнь Келера I наблюдается у мальчиков от 3 до 7 лет, а болезнь Келера II — у девочек 10-15 лет.
Болезнь Келера
Симптомы
Симптомы болезни Келера I.
Болезнь Келера I характеризуется появлением на тыльной стороне стопы ближе к ее внутреннему краю припухлости, обусловленной отечностью тканей этой области. Отсутствие покраснения кожи и местного повышения температуры в области отека свидетельствует в пользу невоспалительного характера происходящих изменений. Отмечается болезненность пораженной области при прощупывании и при нагрузке на стопу, утомляемость ребенка при ходьбе. Чтобы избежать боли при ходьбе, дети, имеющие болезнь Келера, ставят ногу с упором на наружный край стопы. Может наблюдаться хромота. Со временем боль усиливается и приобретает постоянный характер, не исчезая даже при полном покое. Болезнь Келера I длится в среднем около года и может привести к стойкой деформации ладьевидной кости.
Симптомы болезни Келера II.
Болезнь Келера II проявляется припухлостью и болезненностью в области пораженной плюсневой кости. Чаще всего встречается поражение II и III плюсневых костей. Возможен двусторонний характер патологических изменений. При этом симптомы воспаления не наблюдаются. Болезнь Келера II начинается с появления неинтенсивного болевого синдрома, поначалу проявляющегося лишь при нагрузке на передние отделы стопы. Характерно усиление боли при прощупывании пораженной области и во время ходьбы, особенно по неровному грунту или в обуви со слишком тонкой и мягкой подошвой. Со временем пациенты жалуются на то, что боль в стопе становиться постоянной, более интенсивной и сохраняется даже в покое. Отмечается укорочение пальца, который примыкает к головке подвергшейся некрозу плюсневой кости. Объем движений в суставе, сформированном пораженной плюсневой костью, ограничивается. Болезнь Келера II протекает в среднем в течение 2-3 лет.
Боль в голеностопе.
Диагностика
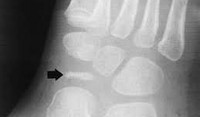
Диагностика болезни Келера I.
Болезнь Келера I диагностируется рентгенологически. На рентгенограммах стопы в начале заболевания отмечается остеопороз ладьевидной кости, вызванный асептическим разрушением ее губчатого вещества. Затем выявляется уплотнение точек окостенения, сплющивание и уплотнение ладьевидной кости. Еще позже наблюдается дефрагментация ладьевидной кости, т. Е. Ее распад на отдельные костные фрагменты в результате прогрессирования некротического процесса.
Диагностика болезни Келера II.
Диагностика заболевания основана на рентгенологическом исследовании стопы, в ходе которого выявляются патологические изменения в головке пораженной плюсневой кости. В зависимости от срока заболевания может наблюдаться остеопороз, уплотнение и деформация головки плюсневой кости, ее патологический перелом и дефрагментация.
Причины
Как и этиология других остеохондропатий факторы, вызывающие болезнь Келера, пока окончательно не изучены. Большинство исследователей склонны считать основной причиной некротических изменений костной ткани нарушение ее питания за счет расстройства местного кровоснабжения. Нарушения васкуляризации кости в свою очередь могут быть обусловлены врожденными особенностями кровообращения этой области, наличием поперечного или продольного плоскостопия, ношением неудобной или слишком тесной обуви, повторными травмами: ушибами, подвывихами или вывихами стопы, переломами костей стопы Роль благоприятствующих факторов в развитии болезни Келера могут играть различные обменные нарушения и эндокринопатии (гипотиреоз, сахарный диабет, ожирение).
Профилактика
Предупредить болезнь Келера у ребенка поможет правильный подбор обуви, которая должна соответствовать размеру ноги, быть удобной и не слишком жесткой. Следует избегать травм стопы, а при их получении незамедлительно обращаться к травматологу и следовать всем его рекомендациям. Поскольку болезнь Келера связана с плоскостопием, то его своевременное лечение также имеет профилактическое значение.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
