Болезнь литтля код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Пиелит.
Описание
Воспаление почечной лоханки.
Симптомы
Острый или подострый пиелит проявляется сильной болью в поясничной области. В зависимости от локализации процесса (с одной стороны или с двух) боли также бывают односторонними или двухсторонними. Интенсивность болей зависит от степени и распространенности воспалительного процесса. При легком поколачивании в области поясницы боль резко усиливается.
Практически трудно представить изолированное воспаление только почечных чашечек и лоханок без вовлечения в процесс мочеиспускательного канала, мочевого пузыря и мочеточников. Следует подчеркнуть, что в почечных чашках и лоханках процесс локализируется чаще, чем в других отделах. Болевому синдрому сопутствует лихорадка и воспалительные изменения в моче (особенно увеличение числа лейкоцитов).
Высокая температура тела. Озноб. Отсутствие аппетита. Понос (диарея). Потливость. Рвота. Судороги. Тошнота.
Причины
По клиническому течению может быть острым и хроническим. Чаще всего это результат восходящей инфекции из нижних мочевыводящих путей: мочеиспускательного канала, мочевого пузыря и мочеточников. Мочекаменная болезнь с наличием камней в чашках, а также всевозможные пороки развития мочевыделительной системы (удвоение чашек, удвоение мочеточника, подковообразная почка и ) способствуют наличию инфекции в мочевыделительных путях, а также обострениям воспалительного процесса.
Лечение
Лечение определяется врачом. Необходимо тщательно и регулярно выполнять все назначения, чтобы полностью ликвидировать воспалительный процесс. Недостаточно пролеченное воспаление чревато распространением инфекции на остальные участки почки и развитием почечной недостаточности. При определении эффективности лечения важен бактериологический лабораторный контроль.
Очень часто, при сопутствующей мочекаменной болезни, лечение сложное, так как процесс трудно ликвидировать, течение его длительное, хроническое. Практически речь идет в таких случаях о предупреждении обострений.
Довольно часто после снятия болевого синдрома больные ошибочно считают себя здоровыми. Однако изменения в анализах мочи держатся значительно дольше, а значит, процесс не ликвидирован, поэтому лечение следует проводить до нормализации анализов мочи, т. Е. Выздоровление Должно быть не только клиническим, но и лабораторным.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: L51.2
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L50-L54 Крапивница и эритема / L51 Эритема многоформная
Определение и общие сведения[править]
Синдром Лайелла
Синдром Лайелла представляет собой распространенную форму токсического эпидермального некролиза, характеризующийся разрушением и отделением эпителия кожи и слизистых оболочек с участием более 30% площади поверхности тела.
Синдром Лайелла — тяжелый эритематозно-буллезный дерматоз с образованием пузырей и отслойкой поверхностных слоев эпидермиса.
Ежегодная заболеваемость синдромом Лайелла составляет 1/1 000 000 человек.
Описан Lyell, 1954 г.
Этиология и патогенез[править]
Наиболее частая причина — повышенная чувствительность к лекарственным средствам. К ним относятся сульфаниламиды, барбитураты, фенитоин, бензилпенициллин, тетрациклин, аллопуринол и т.д. Из наружных средств чаще указывали на раствор фуразолидона и мазь эконазол. Пусковым фактором может стать золотистый стафилококк, эндотоксин которого (эпидермолизин) вызывает акантолиз, положительный симптом Никольского. Наличие ВИЧ-инфекции резко повышает риск развития эпидермального токсического некролиза. По клиническим и гистологическим признакам синдром Лайелла близок к синдрому Стивенса-Джонсона, но протекает еще тяжелее, с летальностью до 30%.
Патогистология
Характерны субэпидермальные пузыри и некробиотические изменения в эпидермисе с полной потерей его структуры (некролиз). Между деструктивно измененными клетками много нейтрофильных гранулоцитов. В полости пузыря — баллонирующие клетки, лимфоциты, нейтрофильные гранулоциты. В дерме — отек и небольшие лимфоцитарные инфильтраты. В области дефектов кожи определяются некроз верхних слоев дермы, тромбированные сосуды и очаговые лимфоцитарные инфильтраты. В клинически неизмененной коже наблюдаются участки отделения всего слоя эпидермиса.
Клинические проявления[править]
Внезапное появление эритематозных пятен с синюшным оттенком, напоминающих элементы многоформной экссудативной эритемы, на которых в течение нескольких часов развиваются огромные пузыри. Симптом Никольского резко положительный, в том числе на видимо здоровой коже, эпидермис отслаивается пластами, как при ожогах II-III степени («симптом простыни»). Поверхностные влажные эрозии выделяют экссудат, состоящий из плазмы с примесью крови. Поражаются слизистые оболочки полости рта, носа, гортани, трахеи, бронхов, половых органов. Из-за резкой болезненности затруднен или невозможен прием даже жидкой пищи. Губы отекают и покрываются кровянистыми корками с глубокими трещинами. Температура повышена до 39-40°, общее состояние больных очень тяжелое, они адинамичны. Летальность составляет 25-30%.
Токсический эпидермальный некролиз (Лайелла): Диагностика[править]
Дифференциальный диагноз[править]
Дифференциальную диагностику проводят с синдромом Стивенса-Джонсона (более благоприятное течение, отрицательный симптом Никольского) и вульгарной пузырчаткой (торпидное течение на фоне удовлетворительного состояния больного).
Токсический эпидермальный некролиз (Лайелла): Лечение[править]
Лечение должно проводиться в условиях стационара, располагающего специальными кроватями, как для больных с ожогами. Для профилактики вторичной инфекции пациента необходимо изолировать. Персонал должен носить стерильную одежду и маски. Нужно отменить препараты, являющиеся возможной причиной болезни. При исключении инфекционной причины синдрома Лайелла (стафилогенный синдром) в течение первых 4 дней назначаются ударные дозы преднизолона (1000-250100-20 мг). Антибиотики (цефотаксим внутривенно по 2 г 2 раза в день), затем антибиотик в зависимости от результатов бактериологического исследования, обезболивающие (морфин по 10-30 мг каждые 8 часов). Наружная терапия включает вскрытие пузырей, применение на эрозии крема сульфадиазина серебра, анилиновых красителей (водный раствор генциан-виолета), полоскание рта вяжущими растворами, закапывание в глаза дезинфицирующих капель.
Прогноз плохой, смертность: 20-25%.
Профилактика[править]
Прочее[править]
Токсический эпидермальный некролиз
Определение и общие сведения
Токсический эпидермальный некролиз — острое и тяжелое кожное заболевание с клиническими и гистологическими особенностями, характеризующееся разрушением и отделением эпителия кожи и слизистых оболочек.
Ежегодная заболеваемость составляет около 1 / 500 000 человек. Женщины чаще страдают, чем мужчины.
Этиология и патогенез
В двух третях случаев токсический эпидермальный некролиз запускается с помощью четко идентифицируемой лекарственной аллергии. Были идентифицированы десятки высокорисковых препаратов: аллопуринол, противоинфекционные сульфонамидные агенты, ламотриджин, невирапин, карбамазепин, фенобарбитал, фенитоин и нестероидные противовоспалительные препараты, производные оксикама. В редких случаях заболевание ассоциируется с инфекциями (в частности, микоплазменной пневмонией) или трансплантацией костного мозга. Остальные 25-30% случаев классифицируются как идиопатические, но некоторые из этих случаев могут быть связаны с неспособностью идентифицировать причинный препарат. Клинический диагноз должен быть подтвержден биопсией кожи, которая выявит эпидермальный некроз и отсутствие отложений антител.
Клинические проявления
Начало может происходить в любом возрасте, но риск увеличивается после 40 лет. Были описаны три подформы в зависимости от процентной доли затронутой площади поверхности тела: синдром Стивенса-Джонсона (<10%), синдром Лайелла (> = 30%) и промежуточная форма (10-29 %).
Первоначальные проявления токсического эпидермального некролиза неспецифичны: кажущаяся банальная сыпь, лихорадка и жжение в области глаз, рта и гениталий. Сыпь быстро прогрессирует, становясь везикулярной и буллезной на лице и теле. Кожные везикулы объединяются и разрываются при легком трении, обнаруживая обнаженную красную кожу с просачиванием и болью. Поражения слизистой оболочки присутствуют у 85-95% пациентов с вовлечением, по частоте: ротоглотка, глаза, гениталии и анус. Повреждения болезненны и приводят к гиперсаливации, нарушению питания, фотофобии и жжению после мочеиспускания. Высокая температура является постоянным симптомом. Висцеральные проявления также часто встречаются при гематологическом, дыхательном и пищеварительном вовлечении.
Дифференциальный диагноз
Дифференциальный диагноз токсического эпидермального некролиза должен включать ветряную оспу на ранних стадиях заболевания, стафилококковый эпидермолиз, стафилококковый синдром обожжённой кожи (связанный с поверхностным пилингом кожи, вызванным специфическим стафилококковым токсином и обычно встречающимся у новорожденных) и, реже, аутоиммунными буллезными заболеваниями (исключается путем изучения биопсии кожи). Кроме того, более ограниченные формы токсического эпидермального некролиза все еще часто ошибочно диагностируются как мультиформная эритема.
Лечение
Пациенты должны быть госпитализированы в отделение интенсивной терапии или ожоговый центр. Каузативный препарат вместе с любыми родственными соединениями должны быть противопоказаны пациентам и их близким родственникам (в случае генетической предрасположенности). Преимущества общей кортикостероидной терапии и введения циклоспорина все еще находятся на стадии оценки. Высокие дозы внутривенных иммуноглобулинов являются дорогостоящими и, как представляется, имеют ограниченную эффективность. Важное значение имеет интенсивное симптоматическое лечение: тепло, обезболивание, ежедневные переодевания, профилактика инфекций и симптоматическая терапия (гидратация, питание и гипербарическая кислородная терапия).
Прогноз
Источники (ссылки)[править]
Дифференциальная диагностика и лечение кожных болезней [Электронный ресурс] / Н. Н. Потекаев, В. Г. Акимов. — М. : ГЭОТАР-Медиа, 2016. — https://www.rosmedlib.ru/book/ISBN9785970435557.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Бетаметазон
- Дексаметазон
- Преднизолон
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
Другие названия и синонимы
Болезнь Эрлахера-Блаунта-Биезиня, Деформирующий остеохондроз большеберцовой кости, Деформирующий эпифизит большеберцовой кости, Синдром Барбера.
Названия
Название: Болезнь Блаунта.

Болезнь Блаунта
Синонимы диагноза
Болезнь Эрлахера-Блаунта-Биезиня, Деформирующий остеохондроз большеберцовой кости, Деформирующий эпифизит большеберцовой кости, Синдром Барбера.
Описание
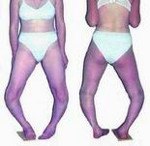
Болезнь Блаунта (болезнь Эрлахера. Блаунта — Биезиня, синдром Барбера, деформирующий остеохондроз большеберцовой кости, деформирующий эпифизит большеберцовой кости) — заболевание, при котором большеберцовая кость искривляется в верхней части, вследствие чего развивается варусная (О — образная) деформация большеберцовой кости. В отдельных случаях наблюдается вальгусная (Х-образная) деформация. Причина развития заболевания – поражение эпифизарного хряща в области мыщелков большеберцовой кости. Обычно страдает внутренний мыщелок, реже наружный. Болезнь развивается либо в 2-3 года, либо возрасте старше 6 лет. Проявляется видимой деформацией верхней трети голени. Диагноз выставляется на основании клинических и рентгенологических признаков. Лечение в большинстве случаев хирургическое.

Болезнь Блаунта
Дополнительные факты
Болезнь Блаунта – деформация верхней трети голени, обусловленная поражением эпифизарного хряща большеберцовой кости. Мнения относительно распространенности заболевания различаются. В большинстве медицинских руководств эту патологию относят к числу редко встречающихся, однако некоторые ортопеды полагают, что легкие формы заболевания часто не диагностируются или рассматриваются, как рахитоподобные деформации. Девочки страдают чаще мальчиков.
Причины
Причины возникновения болезни Блаунта окончательно не установлены. Предполагается, что нарушение развития эпифизарного хряща обусловлено локальной остеохондропатией или хондродисплазией. Заболевание может сочетаться с другими врожденными аномалиями развития, не исключен семейный характер наследования. Предрасполагающими факторами считаются избыточная масса тела, раннее начало ходьбы и нарушения эндокринного баланса. Пусковым моментом является перегрузка неподготовленной костно-мышечной системы в сочетании с определенным анатомическим вариантом строения нижней конечности.
Патогенез
Варусная установка голени становится причиной перегрузки внутреннего или наружного мыщелка большеберцовой кости, вследствие чего эпифизарная зона расширяется, скашивается, смещается внутрь и книзу. Из-за неравномерного распределения нагрузки повышенному давлению подвергаются не только кости, но и мягкие ткани, что приводит к возникновению нейродистрофических расстройств. В результате функция конечности еще больше нарушается, патологические изменения в эпифизе усугубляются. Процесс окостенения нарушается, хрящевые клетки либо превращаются в костную ткань медленнее, чем в норме, либо трансформируются в неполноценную кость, неспособную выдерживать обычные нагрузки. Мыщелок растет под углом, в области метафиза появляется клювовидный выступ, а ниже формируется искривление. В нижних отделах голень остается практически прямой, стопа ротируется кнутри.
Классификация
Выделяют две формы болезни Блаунта:
• Инфантильная. Первые признаки болезни появляются в возрасте 2-3 года. Характерно симметричное поражение обеих голеней.
• Подростковая. Симптомы заболевания возникают в возрасте старше 6 лет. Обычно поражается одна голень.
С учетом вида деформации различают:
• Варусное искривление голеней (О. Образные ноги). Возникает в большинстве случаев.
• Вальгусное искривление голеней (Х. Образные ноги). Выявляется редко.
С учетом степени деформации выделяют четыре варианта болезни Блаунта:
• Потенциальная. Угол искривления не превышает 15 градусов, выявляется краевой склероз (обычно с внутренней стороны, реже – с наружной) в верхней части большеберцовой кости.
• Умеренно выраженная. Угол искривления 15-30 градусов, определяются деструкция и фрагментация проксимального эпифиза большеберцовой кости.
• Прогрессирующая. Выявляется обширная фрагментация и расширение проксимального эпифиза в средней части.
• Быстро прогрессирующая. Ростковая зона в медиальном отделе закрывается, возникает костный мостик между метафизом и эпифизом.
Симптомы
Признаки болезни Блаунта обычно появляются в возрасте 2-3 года. Первым проявлением становится искривление голеней, связанное с началом ходьбы. В последующем деформация конечностей постепенно увеличивается. Ребенок быстро утомляется, возникает хромота. Характерна неуклюжая «утиная» походка, обусловленная как непосредственно искривлением голеней, так и разболтанностью связок коленного сустава. При двустороннем поражении через некоторое время становится заметной диспропорция в длине верхних и нижних конечностей – ноги относительно укорочены вследствие искривления, поэтому руки выглядят неестественно длинными. В отдельных случаях пальцы рук могут достигать коленных суставов.
Диагностика
Диагноз выставляется на основании характерной клинической и рентгенологической картины. На рентгенографии коленных суставов выявляются следующие изменения:
• Большеберцовая кость искривлена в верхней части метафиза или практически на границе метафиза и эпифиза. Кость в области искривления выступает в виде клюва.
• Суставная поверхность большеберцовой кости имеет равномерно вогнутую форму и скошена под углом. Высота внутреннего отдела эпифиза в 2-3 раза меньше нормы. Часто определяются признаки повышенной минерализации, иногда наблюдается краевая фрагментация.
• Зона роста с внутренней стороны расширена, костно-замыкательные пластинки имеют нечеткие контуры. У детей старшего возраста может выявляться преждевременное закрытие ростковых зон.
• Кортикальный слой по внутренней поверхности большеберцовой кости утолщен.
• Из-за скручивания голени тени малоберцовой и большеберцовой кости на снимке наслаиваются друг на друга.
Дифференциальная диагностика
Дифференциальная диагностика обычно не требуется. Для детального исследования состояния костной и хрящевой ткани в верхних отделах большеберцовой кости может быть назначена КТ коленного сустава, для оценки состояния мягкотканных структур – МРТ коленного сустава.
Лечение
Все пациенты с подозрением на болезнь Блаунта, даже при минимальном искривлении голени, должны постоянно наблюдаться у детского ортопеда. При незначительных деформациях (потенциальная степень) назначают массаж и комплекс ЛФК, включающий в себя корригирующие упражнения и обучение корригирующим позам. Ребенка направляют на ГБО-терапию, парафин и грязевые аппликации. При необходимости проводят стимуляцию мышц с использованием специальных препаратов. Пациентам с плоскостопием рекомендуют носить ортопедическую обувь и выполнять специальные упражнения.
Умеренное и выраженное отклонение большеберцовой кости при болезни Блаунта может стать причиной развития деформирующего артроза, поэтому при выявлении подобных деформаций проводится ранняя профилактика. В младшем возрасте используются этапные гипсовые повязки и специальные ортопедические изделия в сочетании с общеукрепляющей терапией и УФ-облучением. Если деформация не была устранена по достижении 5-6-летнего возраста, ребенка направляют в отделение ортопедии для хирургического устранения деформации.
Наиболее эффективной методикой является наложение аппарата Илизарова в сочетании с корригирующей высокой остеотомией большеберцовой кости. В ряде случаев дополнительно выполняют низкую остеотомию малоберцовой кости. Иногда между фрагментами кости после остеотомии устанавливают костные аллотрансплантаты. При выраженной нестабильности коленного сустава одновременно проводят пластику связок.
Прогноз при болезни Блаунта зависит от выраженности деформации, степени поражения ростковой пластинки, своевременного начала лечения и сроков проведения оперативных вмешательств.
Источник
