Болезнь кинбека код мкб
Содержание
- Описание
- Причины
- Симптомы
- Лечение
Названия
Название: M93,1 Болезнь Кинбека у взрослых.

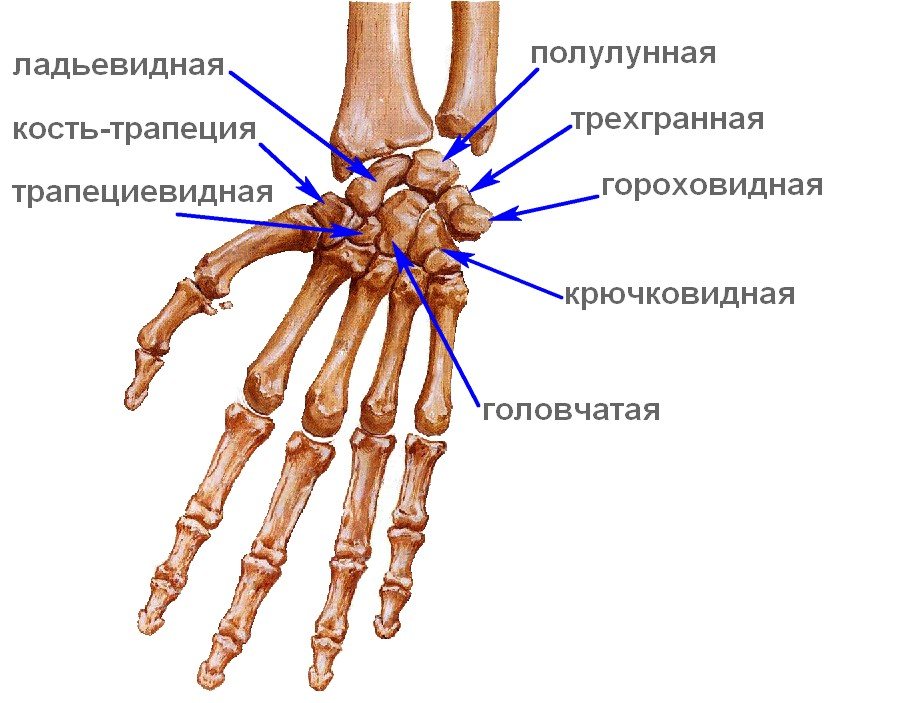
Кости кисти
Описание
Болезнь Кинбека (m Kienbock) — остеонекроз полулунной кости. Заболевание имеет и другие синонимы (остеохондропатия полулунной кости, остеохондрит запястья, травматический остеопороз костей запястья, лунатомаляция, асептический некроз полулунной кости запястья, аваскулярный некроз), но в настоящее время принято считать корректным именно трактовку «остеонекроз» полулунной кости. Впервые описана австрийским рентгенологом R. Kienbock в 1910 году.
Причины
Считается, что причиной развития заболевания может служить однократная травма или постоянная травматизация (так называемая микротравматизация), что может привести к нарушению кровоснабжения костей запястья.
Поэтому болезнь Кинбека чаще встречается у людей,чья физическая активность связана с нагрузкой на область лучезапястного сустава. Полулунная кость занимает центральное место в запястье, располагаясь между головчатой костью запястья и лучевой костью, и поэтому больше других костей травмируется при физической нагрузке. Заболевание развивается постепенно и встречается чаще всего у рубщиков, столяров, слесарей, крановщиков, лиц, работающих с вибрирующими устроуствами (отбойные молотки), может возникать и у работников других специальностей. Чаще поражается ведущая рука (у правшей — правая, у левшей — левая).
Еще одна причина развития болезни Кинбека — врожденная короткая локтевая кость. В таком случае давлениена полулунную кость возрастает и может развиться остеонекроз полулунной кости (болезнь Кинбека).
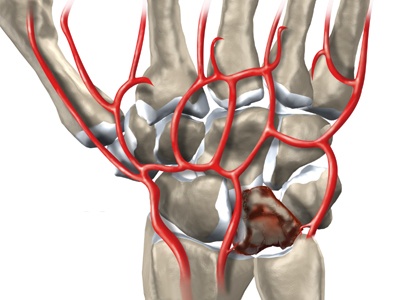
Некроз полулунной кости при болезни Кинбека
Симптомы
Сущность болезни состоит в постепенно нарастающем асептическом некрозе (или, точнее остеонекрозе) полулунной кости, который со временем приводит к ее фрагментации и полному разрушению. Все это сопровождается болью в запястье, в области лучезапястного сустава. Боль усиливается при движениях и возрастает по мере прогресирования заболевания.
Стадии заболевания:
Первая стадия: Полулунная кость теряет свое кровоснабжение, может возникнуть перелом.
Вторая стадия: Кость становится слишком твердой (склероз кости) из-за недостаточного кровоснабжения.
Третья стадия: Коллапс кости. Кость спадается, уменьшается в размерах, фрагментируется (распадается на кусочки), фрагменты кости могут мигрировать.
Четвертая стадия: Повреждаются соседние кости, что привоит к артрозу суставов запястья.
В дальнейшем рентгенологически определяются ее деформация, сплющивание вдоль продольной оси и укорочение в поперечнике. Контуры кости становятся неровными; в центре определяются участки просветления, которые соответствуют зонам рассасывания кости. Нередко отмечаются сужение суставной щели как проявление деформирующего остеоартроза. Могут определяться регтгенелогические признаки ложного сустава полулунной кости, патологические переломы, кость может стать фрагментированной, т. Е. Распасться на части.
В сомнительных случаях, когда рентгенография не позволяет с уверенностью говорить о диагнозе, выполняется магнитно-резонансная томография.
Лечение
Лечение болезни Кинбека определяется стадией заболевания. При начальных стадиях заболевания используется иммобилизация (консервативное лечение): лучезапястный сустав обездвиживают гипсовой или пластиковой лонгетой или специальным ортезом на три недели. Цель иммобилизации — создание покоя для полулунной кости, что может привести к регрессу заболевания на ранних стадиях, восстановлению кровоснабжения кости за счет прорастания новых сосудов или восстановления кровотока по старым кровеносным сосудам. Если консервативное лечение привело к успеху, то иммобилизацию прекращают, но в дальнейшем обязетельны контрольные рентгенограммы каждые 4-6 недель в течение одного года, и если заболевание опять прогрессирует, то возвращаются к иммобилизации.
Широко распространенные в нашей стране физиотерапевтические методы лечения, включающие в себя новокаиновые блокады, грязелечение, сероводородные ванны доказаного эффекта не имеют и по большому счету являются лишь видимостью лечения. Возможно, что восстановлению кровотока способствуют тепловые процедуры, усиливающие кровоток, например, парафинотерапия, однако с этой целью можно пользоваться обычной грелкой или мешочком с песком или гречневой крупой.
В тех случаях, когда консервативное лечение оказывается неэффективным, заболевание прогрессирует, а симптомы заоблевания достаточно сильны и действительно мешают в жизни, прибегают к оперативному лечению.
Оперативное (хирургическое) лечение определяется стадией заболевания.
Реваскулиризующие операции. На ранних стадиях заболевания (1, 2 стадии) возможно попытаться восстановить кровоснабжение кости хирургическим путем. С этой целью берут кусочек кости с входящими в нее кровеносными сосудами из нижней части лучевой кости (кость предплечья) и пересаживают в полулунную кость. Возможна и свободная пересадка кровоснабжаемого костного лоскута из гребня подвздошной кости, из пястной кости. Эти операции отностя к микрохирургическим и они очень сложны в техническом плане. После операции кисть иммобилизруют лонгетой или ортезом на 3-4 недели, так чтобы пересаженная кость прижилась и кровоток восстановился. После этого каждые 4 недели выполняют контрольные рентгенеграммы, по которым оценивают процесс заживления. Как правило, при успешной микрохирургической операции полное приживление трансплантата и восстановление кровотока во всей полулунной кости занимает 16-24 недели.
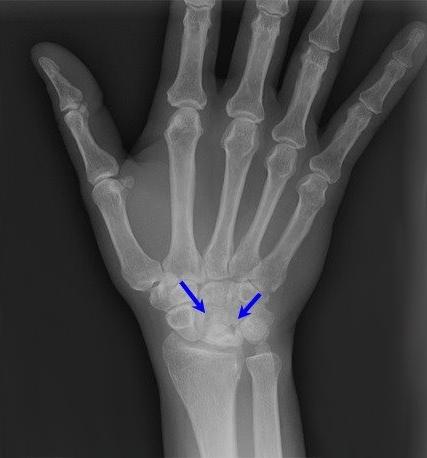
Рентгеннограмма при болезни Кинбека
Источник
Содержание
- Описание
- Причины
- Симптомы
- Лечение
Названия
Болезнь Кинбека.

Кости кисти
Описание
Болезнь Кинбека (m Kienbock) — остеонекроз полулунной кости. Заболевание имеет и другие синонимы (остеохондропатия полулунной кости, остеохондрит запястья, травматический остеопороз костей запястья, лунатомаляция, асептический некроз полулунной кости запястья, аваскулярный некроз), но в настоящее время принято считать корректным именно трактовку «остеонекроз» полулунной кости. Впервые описана австрийским рентгенологом R. Kienbock в 1910 году.
Причины
Считается, что причиной развития заболевания может служить однократная травма или постоянная травматизация (так называемая микротравматизация), что может привести к нарушению кровоснабжения костей запястья.
Поэтому болезнь Кинбека чаще встречается у людей,чья физическая активность связана с нагрузкой на область лучезапястного сустава. Полулунная кость занимает центральное место в запястье, располагаясь между головчатой костью запястья и лучевой костью, и поэтому больше других костей травмируется при физической нагрузке. Заболевание развивается постепенно и встречается чаще всего у рубщиков, столяров, слесарей, крановщиков, лиц, работающих с вибрирующими устроуствами (отбойные молотки), может возникать и у работников других специальностей. Чаще поражается ведущая рука (у правшей — правая, у левшей — левая).
Еще одна причина развития болезни Кинбека — врожденная короткая локтевая кость. В таком случае давлениена полулунную кость возрастает и может развиться остеонекроз полулунной кости (болезнь Кинбека).

Некроз полулунной кости при болезни Кинбека
Симптомы
Сущность болезни состоит в постепенно нарастающем асептическом некрозе (или, точнее остеонекрозе) полулунной кости, который со временем приводит к ее фрагментации и полному разрушению. Все это сопровождается болью в запястье, в области лучезапястного сустава. Боль усиливается при движениях и возрастает по мере прогресирования заболевания.
Стадии заболевания:
Первая стадия: Полулунная кость теряет свое кровоснабжение, может возникнуть перелом.
Вторая стадия: Кость становится слишком твердой (склероз кости) из-за недостаточного кровоснабжения.
Третья стадия: Коллапс кости. Кость спадается, уменьшается в размерах, фрагментируется (распадается на кусочки), фрагменты кости могут мигрировать.
Четвертая стадия: Повреждаются соседние кости, что привоит к артрозу суставов запястья.
В дальнейшем рентгенологически определяются ее деформация, сплющивание вдоль продольной оси и укорочение в поперечнике. Контуры кости становятся неровными. В центре определяются участки просветления, которые соответствуют зонам рассасывания кости. Нередко отмечаются сужение суставной щели как проявление деформирующего остеоартроза. Могут определяться регтгенелогические признаки ложного сустава полулунной кости, патологические переломы, кость может стать фрагментированной, т. Е. Распасться на части.
В сомнительных случаях, когда рентгенография не позволяет с уверенностью говорить о диагнозе, выполняется магнитно-резонансная томография.
Лечение
Лечение болезни Кинбека определяется стадией заболевания. При начальных стадиях заболевания используется иммобилизация (консервативное лечение): лучезапястный сустав обездвиживают гипсовой или пластиковой лонгетой или специальным ортезом на три недели. Цель иммобилизации — создание покоя для полулунной кости, что может привести к регрессу заболевания на ранних стадиях, восстановлению кровоснабжения кости за счет прорастания новых сосудов или восстановления кровотока по старым кровеносным сосудам. Если консервативное лечение привело к успеху, то иммобилизацию прекращают, но в дальнейшем обязетельны контрольные рентгенограммы каждые 4-6 недель в течение одного года, и если заболевание опять прогрессирует, то возвращаются к иммобилизации.
Широко распространенные в нашей стране физиотерапевтические методы лечения, включающие в себя новокаиновые блокады, грязелечение, сероводородные ванны доказаного эффекта не имеют и по большому счету являются лишь видимостью лечения. Возможно, что восстановлению кровотока способствуют тепловые процедуры, усиливающие кровоток, например, парафинотерапия, однако с этой целью можно пользоваться обычной грелкой или мешочком с песком или гречневой крупой.
В тех случаях, когда консервативное лечение оказывается неэффективным, заболевание прогрессирует, а симптомы заоблевания достаточно сильны и действительно мешают в жизни, прибегают к оперативному лечению.
Оперативное (хирургическое) лечение определяется стадией заболевания.
Реваскулиризующие операции. На ранних стадиях заболевания (1, 2 стадии) возможно попытаться восстановить кровоснабжение кости хирургическим путем. С этой целью берут кусочек кости с входящими в нее кровеносными сосудами из нижней части лучевой кости (кость предплечья) и пересаживают в полулунную кость. Возможна и свободная пересадка кровоснабжаемого костного лоскута из гребня подвздошной кости, из пястной кости. Эти операции отностя к микрохирургическим и они очень сложны в техническом плане. После операции кисть иммобилизруют лонгетой или ортезом на 3-4 недели, так чтобы пересаженная кость прижилась и кровоток восстановился. После этого каждые 4 недели выполняют контрольные рентгенеграммы, по которым оценивают процесс заживления. Как правило, при успешной микрохирургической операции полное приживление трансплантата и восстановление кровотока во всей полулунной кости занимает 16-24 недели.

Рентгеннограмма при болезни Кинбека
Источник
Все материалы
Клинические протоколы МЗ РК
ҚР ДСӘДМ клиникалық хаттамалар
Клинические рекомендации МЗ РФ
Клинические протоколы МЗ РБ
Международные клинические руководства
Обзорные статьи по заболеваниям
- Ещё
Клинические протоколы МЗ РК — 2020
Клинические протоколы МЗ РК — 2019
Клинические протоколы МЗ РК — 2018
Клинические протоколы МЗ РК — 2017
ҚР ДСӘДМ клиникалық хаттамалар — 2017
Клинические протоколы МЗ РК — 2016
Клинические протоколы МЗ РК — 2015
Клинические протоколы МЗ РК — 2014
ҚР ДСӘДМ клиникалық хаттамалар — 2014
Клинические протоколы МЗ РК — 2013
Архив — Клинические протоколы МЗ РК — 2012 (Приказы №883, №165)
Архив — Клинические протоколы МЗ РК (Протокол №8 от 17.04.2012 г., Экспертный совет МЗ РК)
Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Архив — Аурулардың диагностикасы және емдеу хаттамалары (Приказ №764, 2007, №165, 2012)
Архив — Протоколы диагностики и лечения Министерства здравоохранения Республики Казахстан (2006, устар.)
Клинические протоколы (Беларусь)
Клинические рекомендации РФ (Россия) 2013-2017
Клинические рекомендации РФ (Россия) 2018-2020
Международные клинические руководства для использования в РК
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Диагностика
- Лечение
Названия
Название: M93,2 Рассекающий остеохондрит.
M93.2 Рассекающий остеохондрит
Описание
Рассекающий остеохондрит или болезнь Кенига. Асептический некроз, вследствие которого небольшой участок хряща отделяется от подлежащей кости и смещается в полость сустава, образуя свободно лежащее внутрисуставное тело. В основном страдает мыщелок бедренной кости, хотя возможно также поражение лучезапястного, локтевого, тазобедренного и голеностопного сустава. В редких случаях выявляется рассекающий остеохондрит надколенника и большеберцовой кости. Заболевание проявляется незначительными болями в суставе. Со временем боли усиливаются. После формирования суставной мыши возникают блокады, замыкание и похрустывание в пораженном суставе. На начальных стадиях у детей достаточно эффективно консервативное лечение. После отделения участка хряща необходима операция. У детей и подростков прогноз благоприятный. Если болезнь возникла в более зрелом возрасте, существует риск развития остеоартроза.
Дополнительные факты
Рассекающий остеохондрит – достаточно редкое заболевание, сопровождающееся отделением участка хряща и перемещением его в полость сустава с образованием «суставной мыши». В основе процесса лежит асептический некроз. Чаще всего страдает коленный сустав (хрящ отделяется от мыщелка бедренной кости), но возможно и поражение других крупных и средних суставов конечностей.
Болеют преимущественно молодые спортсмены. Заболевание может возникнуть в любом возрасте, однако подавляющее число пациентов – люди, не достигшие 50 лет. Еще один вариант болезни – ювенильный рассекающий остехондрит, который развивается у детей младше 9-10 лет. Многие специалисты полагают, что рассекающий остеохондрит у детей и у взрослых – это два разных заболевания со сходными симптомами, поскольку прогноз в этих случаях сильно отличается. У детей болезнь заканчивается полным выздоровлением. У взрослых дефект хряща не восстанавливается, а посттравматический артроз может развиться даже после квалифицированного, адекватного лечения, включающего в себя операцию по удалению суставной мыши.
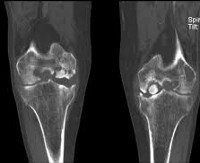
M93.2 Рассекающий остеохондрит
Причины
Большинство специалистов полагает, что причиной развития болезни являются незначительные повторные травмы, обусловленные интенсивными физическими нагрузками. Однако в ряде случаев болезнь возникает у людей, которые не имеют отношения к спорту, и при отсутствии других факторов риска. Если заболевание развилось без видимых причин, такую форму рассекающего остеохондрита называют криптогенной.
Патогенез
В норме суставные поверхности костей покрыты плотным, упругим и гладким гиалиновым хрящом. Это позволяет костям беспрепятственно скользить друг относительно друга при движениях. При рассекающем остеохондрите в небольшом сосуде, питающем участок кости, возникает тромбоз. Питание расположенного над этим участком хряща нарушается, формируется зона асептического некроза.
Со временем некротизированный хрящ отслаивается и попадает в сустав, образуя «суставную мышь» — свободно лежащее внутрисуставное тело, которое перемещается по суставу и, попадая между поверхностями костей при движениях, может вызывать блокады. Поврежденный участок теряет свою гладкость, становясь причиной перегрузок и дальнейшей травматизации сустава. В результате может развиться остеоартроз.
Классификация
Выделяют четыре стадии заболевания:
• 1 стадия. Дискомфорт и неясные незначительные боли без четкой локализации. На рентгенограмме выявляется овальное некротизированное тело, отделенное полоской просветления от здоровой кости.
• 2 стадия. Умеренные боли в суставе, явления синовита. Полоса просветления на рентгеновских снимках становится шире. Целостность замыкательной пластинки на поврежденном участке нарушается.
• 3 стадия. Боли, похрустывание и «заедание» сустава. Возможны блокады. На рентгенограммах выявляется некротизированный участок, частично отделившийся от кости.
• 4 стадия. Боли усиливаются, однако блокады становятся более редкими. Отмечается нарастание синовита. На рентгеновских снимках обнаруживается полностью отделившееся внутрисуставное тело.
Симптомы
Симптомы болезни одинаковы и у детей, и у взрослых пациентов. Вначале в суставе появляется незначительная ноющая боль или неприятные ощущения, усиливающиеся при нагрузке и движениях. Со временем боли усиливаются, возможен небольшой отек и нерезкая болезненность при пальпации.
После того, как некротизированный участок отслоился и превратился в суставную мышь, пациенты начинают предъявлять жалобы на хруст и ощущение «заедания» при движениях, обусловленные наличием препятствия при движениях суставных поверхностей друг относительно друга. Возможны блокады – состояния, при которых сустав во время движения «заклинивает». Блокада сопровождается резкой острой болью, движения невозможны.
Диагностика
Диагноз выставляется на основании истории болезни, жалоб пациента, данных физикального обследования и дополнительных исследований. Самым доступным, недорогим и, как следствие, популярным способом инструментальной диагностики является рентгенография. В ряде случаев участок некротизированной кости виден на рентгенограмме. Однако следует учитывать, что область некроза невелика в ряде случаев может не отображаться на снимках. Поэтому отсутствие изменений на рентгенограмме не является основанием для исключения диагноза рассекающий остеохондрит.
Лечение
Лечение рассекающего остеохондрита осуществляется ортопедами и может быть как консервативным, так и оперативным. Выбор тактики лечения осуществляется с учетом формы и стадии рассекающего остеохондрита. Консервативная терапия более эффективна при ювенильной форме болезни, ее целью является стимуляция восстановительных процессов в пораженной области. Длительность лечения составляет 10-18 месяцев. На это время врачи рекомендуют больному полностью исключить повышенную нагрузку на сустав (в том числе отказаться от занятий спортом).
Первые два месяца пациент ходит, используя костыли. Комплексное консервативное лечение включает в себя сосудистые препараты и лекарственные средства, улучшающее питание и стимулирующее процессы восстановления суставного хряща. После уменьшения болевого синдрома в курс лечения включают лечебную физкультуру.
В ходе терапии для контроля над ходом восстановительных процессов пациента периодически направляют на радиоизотопное сканирование. При необходимости план терапии корректируют с учетом полученных данных. В 50% случаев консервативная терапия при ювенильной форме заболевания оказывается неэффективной. По показаниям больным предлагают хирургическое лечение. При развитии рассекающего остеохондрита у взрослых консервативная терапия не обеспечивает необходимого результата. Практически единственным способом лечения этой формы заболевания остается операция.
Хирургическое вмешательство проводится после отделения участка хряща и формирования свободного внутрисуставного тела. В ходе операции суставная мышь удаляется либо, если дефект суставной поверхности находится в функционально важной зоне, фиксируется специальными металлическими фиксаторами. Основной целью при этом является восстановление конгруэнтности сустава. Кроме того, для восстановления суставной поверхности может использоваться аллотрансплантат (кусочек трупной кости, обработанной с применением специальной технологии).
В настоящее время разрабатываются и постепенно внедряются в клиническую практику новые методики хирургического лечения рассекающего остеохондрита, в том числе – туннелизация кости с последующим введением жидкости, способствующей восстановлению хрящевой и костной ткани, а также имплантация в пораженную зону собственных хрящевых клеток пациента, взятых на другом участке.
Источник
