Болезнь и синдром шегрена микулича
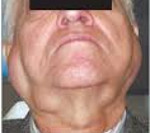
При системных заболеваниях организма может возникать поражение слюнных желез (чаще околоушной). Эта группа включает заболевание различного генеза. Они имеют один общий признак — это поражение одной или нескольких, а в некоторых случаях — всех больших слюнных желез.
Синдром Шегрена
В 1925 г. Gougerol обратил внимание, что сухость слизистой оболочки полости рта сопровождается сухостью других слизистых оболочек. В 1927 г. Houwer обнаружил связь ксеростомии с полиартритом и сухим кератоконъюктивитом. В 1933 г. шведский офтальмолог Sjogren описал все эти признаки вместе с проявлением паротита.
Этиология синдрома Шегрена до настоящего времени полностью не изучена. Многочисленными исследованиями показано, что ведущая роль в патогенезе заболевания принадлежит аутоиммунным нарушениям. Аутоиммунный процесс приводит к апоптозу секретирующих клеток и эпителия выводных протоков, вызывая повреждение железистой ткани.Синдром Шегрена ассоциирован с увеличенным уровнем в спинномозговой жидкости IL-1RA, антагониста интерлейкина-1 (ИЛ-1). Это позволяет предположить, что болезнь начинается с повышения активности системы ИЛ-1, что компенсаторно влечёт за собой повышение IL-1RA, чтобы уменьшить связывание ИЛ-1 с рецепторами. С другой стороны, синдром Шегрена характеризуется уменьшением уровня ИЛ-1 в слюне, что может вести к воспалению слизистой ротовой полости и её сухости.
Чаще болеют женщины в возрасте более 50 лет. хотя так же выявлено заболевание в возрасте 30-40 лет у женщин с овариальной недостаточностью. Заболевание встречается и у мужчин. В США количество больных оценивается примерно в 4000000 человек, что делает данное заболевание вторым самым распространенным среди аутоиммунных ревматических заболеваний.
Синдром Шегрена может существовать сам по себе (первичный), или развиваться через много лет после начала других ревматических заболеваний, таких как ревматоидный артрит, системная красная волчанка, системная склеродермия, первичный билиарный цирроз и др.(вторичный синдром Шегрена).
Клиника
Заболевание проявляется недостаточностью всех желез внешней секреции. Ведущим стоматологическим симптомом является: рецидивирующая припухлость в околоушных областях (реже с одной стороны); сухость слизистой оболочки полости рта ксеростомия; сухость губ; множественный, преимущественно, пришеечный кариес зубов, «заеды» в уголках рта, затруднение при разговоре, а на поздних стадиях даже на нарушение глотания пищи (дисфагия).У больных имеется ксерофтальмия — сухость глаз, светобоязнь, ощущение «засыпанного песка» в глазах, плач без слез, частые конъюктивиты.
Кроме этих симптомов у больных должен быть ревматоидный артрит, а также могут быть ринит, фаринготрахеобронхит, вульвит, вагинит, сухость потовых и сальных желез кожи, ксеродермия, гастриты с пониженной кислотностью и др. При осмотре больного имеется увеличение больших слюнных желез, чаще околоушных. Кожа над припухлостью в цвете не изменена, собирается в складку. При пальпации железа плотная, бугристая, безболезненная или малоболезненная. Открывание рта свободное. Слизистая оболочка полости рта сухая. Устья выводных протоков расширены, зияют. При массировании железы из протока выделяется умеренное количество вязкой слюны (в начальной стадии) или несколько капель вязкой слюны (в клинически выраженной стадии) или слюны получить невозможно (в поздней стадии). Главный выводной проток и внутрижелезистые протоки I и II порядка сохраняли правильное строение. В поздней стадии заболевания размеры полостей увеличиваются, появляется деформация всех протоков. По мнению B.C. Колесова (1986) микроскопическое исследование является одним из наиболее информативных тестов диагностики синдрома Шегрена. В качестве объекта для биопсии следует использовать околоушную железу или малые слюнные железы полости рта, в частности, нижней губы. Патогномоничным признаком заболевания служит более или менее выраженное замещение паренхимы железы лимфоидной тканью с характерными изменениями системы выводных протоков, заключающимися в пролиферации эпителия и миоэпителия. Степень поражения железы нарастает по мере прогрессирования процесса.
Диагностика
Синдром Шегрена следует дифференцировать с ксеростомией, которая может быть обусловлена нарушением как центральных механизмов слюноотделения (нейрогенная ксеростомия, наблюдаемая при неврозах, ушибах головного мозга и т.д.), так и выявляемая при гипертиреозе, сахарном диабете, старческом возрасте, приеме некоторых лекарственных препаратов (психотропные средства) и др. Различают 3 степени ксеростомии: первая — сухость во рту появляется после длительного разговора, слизистая оболочка умеренно влажная, во рту обнаруживается небольшое количество пенистой слюны, из протоков слюнных желез при массировании выделяется прозрачная слюна в обычном или уменьшенном количестве; вторая постоянная сухость во рту, особенно во время еды, разговоре, появляется желание постоянно увлажнять рот водой, слизистая оболочка сухая и имеет нормальную окраску, при обследовании слюнных желез отмечается гипосаливация; третья — отмечается резкая сухость во рту, боль при еде, воспалительные процессы в слизистой оболочке полости рта, при массировании слюнных желез из их протоков получить слюну невозможно.
Диагностика синдрома Шегрена осложняется разнообразием симптомов, а также их сходством с симптомами других заболеваний. Тем не менее, сочетание определённых тестов может помочь выставить диагноз:
- Сиалография.
Рентгенконтрастное исследование. Контраст вводится в проток околоушной слюнной железы, который открывается в щеке в преддверии рта на уровне шейки второго большого коренного зуба верхней челюсти. После чего выполняется рентгенография этой области. При синдроме Шегрена выявляются участки расширения протока, его деструкции, скопление в паренхиме железы рентгеноконтрастных веществ в виде округлых пятен размером 1-2 мм и более (в виде «гроздьев винограда»).
Сиалограмма: а — внешний вид пациентки; левой околоушной слюнной железы, прямая проекция; б — паренхиматозный паротит. Полости в паренхиме 2-5 мм
2. Сиалометрия.
При проведении сиалометрии гипо или асиалия.
- В норме при стимуляции аскорбиновой кислотой за 5 мин выделяется приблизительно 2,5-6,0 мл слюны.
- Нестимулированный сбор слюны. Пациент в течение 15 минут собирает в пробирку слюну. Положительным считается результат менее чем 1,5 мл.
3. Осмотр глаза с помощью щелевой лампы (лампа Гринчелы-Синчелы). Позволяет выявить сухость поверхности глаза.
4. Проба Ширмера. Оценивает продукцию слез: полоска фильтровальной бумаги закладывается за нижнее веко на пять минут, затем измеряется длина смоченной слезой бумаги. Менее 5 мм говорит в пользу синдрома Шегрена. Необходимо помнить, что функция слёзоотделения уменьшается с возрастом, а также при некоторых других нарушениях.
5. Биопсия губы. Обнаруживается инфильтрация слюнных желез лимфоцитами.
6. УЗИ-исследование слюнных желез. Простой, неинвазивный, безопасный метод диагностики. В паренхиме желез обнаруживаются малые — 2-6 мм — гипоэхогенные участки, представляющие собой лимфоцитарную инфильтрацию. Часто в протоках желез находятся камни.
7. ANA-профиль (anti-nuclear antibody — антиядерные антитела). Типичные маркеры — SSA/Ro and SSB/La, из которых SSB/La более специфичный; SSA/Ro часто ассоциирован с другими аутоиммунными состояниями, но часто присутствует у больных синдромом Шегрена.
При синдроме Шегрена, в отличие от болезни Шегрена, чаще обнаруживают начальные и выраженные стадии. В целом синдром Шегрена имеет более легкое клиническое течение.
Кроме этого, при болезни Шегрена всегда обнаруживают три основных симптома: паренхиматозный паротит, сухой кератоконъюнктивит, морфологические изменения в малых слюнных железах, тогда как при синдроме Шегрена с ревматоидным артритом и системной красной волчанкой сочетание этих симптомов может быть различным.
Дифференциальная диагностика болезни и синдрома Шегрена
Пересмотренные Европейские-Американские критерии диагноза синдрома Шегрена (2002 г.)
- Глазные симптомы (1 из 3-х):
• сухость в глазах более 3 мес;
• ощущение инородного тела в глазах;
• использование искусственной слезы более трех раз в день.
2. Ротовые симптомы (1 из 3-х):
• сухость во рту более 3 мес;
• припухание слюнных желез;
• необходимость смачивать полость рта;
3. Глазные тесты (1 из 2-х):
• нестимулированный тест Ширмера <5 мм/5 мин;
• витально окрашиваемые пятна на роговице;
4. Положительная губная биопсия (количество фокусов >1 в 4 мм2).
5. Ротовые тесты (1 из 3-х):
• нестимулированная слюнная секреция <0,1 мл/мин.
• отклонение от нормы на сиалограмме околоушной слюнной железы и слюнной сцинтиграмме.
6. При иммунологическом анализе крови:
• положительные анти-Ro(SSA) и/или La(SSB) антитела.
Лечение
Лечение больных синдромом Шегрена должно проводиться в содружестве с врачами- ревматологами, аллергологами, иммунологами, офтальмологами и другими специалистами. Врач-стоматолог выявляет заболевание, а в дальнейшем проводит симптоматическое ( направленное на повышение слюноотделения), а в некоторых случаях хирургическое вмешательство. На данный момент специфического лечения, направленного на восстановление функции желез, не существует. Вместо этого оказывается симптоматическая и поддерживающая помощь.
Для лечения ксерофтальмии используются искусственные слёзы, препараты, содержащие в своем составе действующее вещество протектор эпителия роговицы-гипромеллозу. Некоторые пациенты вынуждены использовать очки для повышения местной влажности. Дополнительно к этому применяется циклоспорин, угнетающий воспаление слезных желез.Для борьбы с ксеростомией доступны препараты, стимулирующие отток слюны, например, пилокарпин. Рекомендуется запивать пищу водой. При выраженной сухости ротоглотки используют пластиковую бутылку-пульверизатор с 1 % водным раствором глицерина.
При синдроме Шегрена повышен риск кариеса, поэтому необходим тщательный уход за зубами.
Нестероидные противовоспалительные препараты могут быть использованы для лечения мышечно-скелетных симптомов.
Больным с тяжелыми осложнениями могут назначаться кортикостероиды, иммуносупрессивные препараты и иногда внутривенные иммуноглобулины. Также, помогает метотрексат, гидроксихлорохин (плаквенил).
Прогноз
Синдром Шегрена может повреждать жизненно важные органы с переходом в стабильное состояние, постепенным прогрессированием или, наоборот, длительной ремиссией. Такое поведение характерно и для других аутоиммунных заболеваний.
Некоторые больные могут иметь слабо выраженные симптомы сухости глаз и ротовой полости, тогда как у других развиваются серьёзные осложнения. Одним пациентам полностью помогает симптоматическое лечение, другим приходится постоянно бороться с ухудшением зрения, постоянным дискомфортом в глазах, часто рецидивирующими инфекциями ротовой полости, отеком околоушной слюнной железы, затруднением жевания и глотания. Постоянный упадок сил и суставная боль серьёзно снижают качество жизни.
У части пациентов в патологический процесс вовлекаются почки — гломерулонефрит, ведущий к протеинурии, нарушению концентранционной способности почек и дистальному почечному тубулярному ацидозу.
Больные синдромом Шегрена имеют более высокий риск возникновения неходжкинской лимфомы по сравнению со здоровыми людьми и людьми, больными другими аутоиммунными заболеваниями. У около 5 % пациентов развивается та или иная форма лимфомы.
Кроме того, установлено, что у детей женщин, больных синдромом Шегрена во время беременности, более высокий риск развития неонатальной красной волчанки с врожденной блокадой сердца.
Болезнь Микулича
В1892 г. Johann Mikulicz описал это заболевание, которое в дальнейшем получило его имя.
До настоящего времени этиология болезни не выяснена, А.В. Клементов (1967) относит это заболевание к лимфогрануломатозам, А.И. Пачес (1964) — к коллагенозам, Р.А. Балон и соавт. (1973) — к псевдотуберкулезам, другие авторы — к сиалозам.
Клиника
Характеризуется медленным увеличением (припуханием) всех слюнных ислезных желез. Часто в процесс вовлекаются и слизистые железы щек и языка. Болезнь продолжается годами. Клиническая картина: верхние веки свисают, особенно в их латеральной половине, глазные щели кажутся уменьшенными до узкого треугольного пространства. В наружной трети оба края век соприкасаются полностью. Больной не в состоянии сам при сильном напряжении поднять верхнее веко выше. При пальпации под кожей века находится мелкобугристая плотная малоподвижная опухоль, кожа век над ней слегка отечна.
Область околоушных слюнных желез с обеих сторон занята опухолью, которая значительно поднимает мочку уха. Консистенция ее плотно-эластичная, поверхность гладкая, кожа над ней мало смещается.Под каждым углом находятся опухоли приблизительно с куриное яйцо, покрытые нормальной кожей. Обе опухоли по средней линии почти соприкасаются друг с другом.В полости рта расположены две опухоли, соответствующие подъязычным слюнным железам. Они достигают высоты коронок зубов. Нёбные железы колоссальных размеров. Твердое нёбо по обеим сторонам, заходя за границу мягкого нёба, занято резко ограниченными опухолями. Обе опухоли доходят до альвеолярного края, однако оставляют свободной по средней линии борозду нормального вида шириной 0,5 см. Кпереди они доходят вплоть до первого премоляра. Поверхность опухолей гладкая, слизистая оболочка над ними без изменений, консистенция плотно-эластичная.Под слизистой оболочкой щек перед выводными протоками околоушных слюнных желез определяются подвижные узлы (добавочные дольки желез). Кроме того, кпереди в сторону преддверия полости рта находятся несколько подвижных узелков. Во время исследования происходит обильное отделение слюны. Слизистая оболочка полости рта не изменена. Поздние осложнения — атрофия слюнных желез с ксеростомией и ксерофтальмией. Сиалографические изменения напоминали таковые при синдроме Шегрена .Окончательный диагноз можно установить после гистологического исследования биоптата слюнных желез — это замещение паренхимы железы лимфоидной тканью.
Пациентка до и после лечения стероидами
Диагностика
Дифференциальную диагностику нужно проводить с синдромом Микулича. Под этим названием объединяются различные заболевания, которые клинически характеризуются припухлостью в области слюнных желез. При синдроме Микулича поражаются внутрижелезистые лимфатические узлы. Причиной могут являться заболевания крови (лимфолейкоз),гемобластозы, туберкулез, саркоидоз, метастазы злокачественных опухолей и др. Диагноз синдрома Микулича правомерен только как первичный, требующий всестороннего обследования больного и установления истинного диагноза.
В повседневной клинической практике очень важно отличать болезни Микулича от синдрома Шегрена у пациентов с увеличенными слезными и слюнными железами. Для диагностики используют УЗИ слюнных желез, для исключения других патологий, также выполняется биопсия для подтверждения диагноза.
Дифференциальная диагностика болезни Микулича и болезни Шегрена
Лечение
Определенное лечение для данной патологии пока не разработано, оно как правило ограничивается симптоматической и поддерживающей терапией. Терапевтический эффект может быть достигнут при помощи противовоспалительного курса лучевой терапии, которая способна подавлять развитие лимфоидной ткани в железах.
Следует отметить, что диагноз болезни Микулича, основанный лишь на факте значительного увеличения всех групп слюнных и слезных желез, часто не подтверждается. При углубленном обследовании может быть обнаружена лимфома, саркоидоз, болезнь Шегрена, СПИД.
#hnslibrary
#OMFS_RUS
Источник

Болезнь Микулича – редкое хроническое заболевание, проявляющееся симметричным увеличением всех слюнных, а также слезных желез. Среди возможных этиологических факторов рассматривается роль вирусной инфекции, а также аутоиммунных процессов, приводящих к дистрофическому поражению слюнных и слезных желез. Чаще болезнь (синдром) Микулича встречается у пациентов с заболеваниями крови. Диагностика основана на изучении данных клинического осмотра, лабораторных и инструментальных исследований, в том числе сиалографии. Лечение симптоматическое: рентгенотерапия, новокаиновые блокады, галантамин.
Общие сведения
Болезнь Микулича (саркоидный сиалоз) – реактивно-дистрофическое поражение слюнных и слезных желез, приводящее к их гипертрофии. Основные факторы, способствующие развитию заболевания – вирусная инфекция, аллергические и аутоиммунные процессы, болезни крови и лимфатической системы. Болезнь Микулича встречается исключительно у взрослых, причем чаще всего у женщин. Заболевание впервые описал в 1892 году немецкий врач-хирург И.Микулич. В настоящее время считается, что наблюдаемое увеличение желез является не самостоятельной болезнью, а синдромом, встречающимся при различных заболеваниях эндокринной системы и болезнях крови.
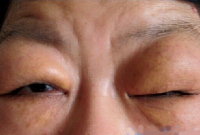
Болезнь Микулича
Причины болезни Микулича
Этиологические факторы, приводящие к развитию болезни Микулича, до настоящего времени неизвестны. В качестве возможных причин рассматривается роль вирусной инфекции, аллергии, аутоиммунных и эндокринных расстройств, заболеваний крови. Системное поражение органов и систем организма вызывает нарушение нейровегетативной регуляции слюнных и слезных желез, изменение их секреторной функции. Аллергические или аутоиммунные реакции при болезни Микулича постепенно приводят к закупорке выводных протоков желез эозинофильными пробками и задержке секрета, сокращению миоэпителиальных и гладкомышечных клеток протоков, разрастанию лимфоидной и интерстициальной ткани, сдавливающей протоки и постепенной прогрессирующей гипертрофии слюнных и слезных желез.
Симптомы болезни Микулича
Для болезни Микулича характерно постепенное симметричное увеличение слюнных и слезных желез. В первую очередь развивается гипертрофия околоушных желез, что приводит к изменению овала лица, затем патологический процесс распространяется на другие слюнные, а также слезные железы. Кожные покровы при этом сохраняют обычную окраску, при прощупывании железы плотные, может отмечаться небольшая болезненность.
При увеличении поднижнечелюстных слюнных желез нередко затрудняется процесс приема пищи, а также разговорная речь. Слюноотделение вначале не нарушено, лишь на поздних стадиях болезни Микулича отмечается снижение секреторной функции слюнных желез с появлением сухости во рту, развитию вкусовых нарушений, затруднениям при глотании. Увеличенные слезные железы приводят к отеку и опущению верхних век, сужению глазных щелей. Зрение не нарушается.
Длительно сохраняющееся снижение слюноотделения или его полное прекращение при болезни Микулича зачастую осложняется присоединением язвенных стоматитов, глосситов, гингивитов, частым повреждением слизистой оболочки полости рта при приеме пищи, проблемам с эксплуатацией съемных протезов.
Изменений со стороны внутренних органов при болезни Микулича, как правило, не отмечается. Если же диагностируется синдром Микулича, то есть увеличение слюнных и слезных желез вследствие хронических лимфопролиферативных заболеваний (лимфом, лимфогранулематоза и т. д.), в клинической картине будут наблюдаться симптомы, характерные для основного заболевания.
Диагностика болезни Микулича
Диагностика болезни Микулича начинается с тщательного сбора анамнеза (обычно пациенты обращаются к врачу с жалобами на сухость во рту), клинического осмотра, во время которого обнаруживается симметричное увеличение слюнных и слезных желез, плотная консистенция гипертрофических участков, неровность контуров, бугристость, незначительная болезненность, опущение верхних век, сужение глазных щелей.
При синдроме Микулича может беспокоить зуд кожных покровов, увеличение регионарных лимфатических узлов (чаще подмышечных и паховых), преходящая лихорадка, общая слабость. В процессе диагностики пациент должен быть осмотрен специалистами различного профиля – врачом-стоматологом, гематологом, онкологом, аллергологом-иммунологом, эндокринологом, ревматологом.
При лабораторном исследовании крови может отмечаться картина, характерная для лимфопролиферативных заболеваний, общий анализ мочи обычно без патологических изменений. При сиалографии выявляются признаки сужения протоков слюнных желез, дистрофические изменения железистой ткани с появлением мелких и крупных полостей овальной формы в виде гроздьев винограда. Проведение компьютерной томографии помогает уточнить размеры и структуру слюнных желез, а также исключить наличие злокачественного новообразования. Биопсия с последующим гистологическим исследованием биоптата слюнных и слезных желез позволяет выявить наличие выраженной лимфоидной инфильтрации стромы, атрофические изменения паренхимы и внутрипротоковую пролиферацию.
Для диагностики болезни Микулича проводится иммунологическое и иммунохимическое исследование с последующим осмотром аллерголога-иммунолога, а также консультация офтальмолога с выполнением теста Ширмера и пробы с флюоресцеином. Необходимо проведение дифференциальной диагностики болезни Микулича с другими сиаладенозами, в том числе гормональными, нейрогенными, алиментарными, болезнью Шегрена, опухолями (лимфомами) слюнных и слезных желез, саркоидозом, амилоидозом, лимфогранулематозом и другими заболеваниями.
Лечение болезни Микулича
Этиотропное лечение болезни Микулича не разработано. Чаще всего применяется рентгенотерапия, обеспечивающая временное уменьшение размеров слюнных желез, купирование воспалительного процесса и восстановление секреторной функции желез с устранением сухости полости рта (ремиссия может продолжаться 3-6 месяцев). К нередко используемым лечебным мероприятиям при болезни Микулича можно отнести проведение новокаиновых блокад в области слюнных желез, а также использование галантамина в виде инъекций.
При наличии у пациентов с болезнью Микулича сопутствующих лимфопролиферативных процессов и системных заболеваний соединительной ткани прогноз становится неблагоприятным.
Источник
