Болевой синдром связанный со специфическим лечением
Болевой синдром, или альгосиндром – это сложный комплекс болезненных ощущений различной степени тяжести. Обычно располагается в области основной патологии – травмы, места сосудистого спазма, больного органа, сустава; реже имеет неясный или блуждающий характер.
Внимание! Боль – это защитная реакция на патологическое воздействие, которая сигнализирует об угрозе здоровью. Даже незначительное проявление дискомфорта игнорировать нельзя, так как болевой синдром – основной маркер проблем с организмом.
При травматических болях следует обращаться к травматологу или хирургу, при внутренних (органных) – к терапевту или узкому специалисту. Диагностикой и лечением альгосиндромов неясной этиологии или с поражением нервной системы занимается врач-невролог.
Классификация
По субъективным проявлениям боль может быть колющей, режущей, тянущей, пульсирующей, давящей, ноющей и т.п. Вне зависимости от причины, проявление может быть острым и хроническим.
Острый болевой синдром сопровождает острые патологические процессы и длится не более 2-3 месяцев. По истечение этого срока он либо проходит вместе с причиной его вызывающей, либо переходит в хроническую стадию. Это совсем не обязательно сильная и резкая (острая) боль, и ее легко можно устранить анальгетиками и анестетиками.
Хронический болевой синдром может длиться годами. Часто является единственным признаком патологии и плохо поддается медикаментозному купированию. Со временем провоцирует депрессию, беспокойство, апатию – вплоть до полной деградации личности.
На заметку! И острая, и хроническая форма могут иметь различную степень интенсивности – от легкой до нестерпимой. Многое зависит от причины, расположения и субъективных особенностей пациента.
В зависимости от локализации можно выделить широкий спектр альгосиндромов. Основные из них:
- миофасциальный – связан с перенапряжением мышц и фасций, не имеет четкой привязки к органу, связан с травмами и физическими перегрузками;
- абдоминальный – объединяет патологии брюшной полости, в первую очередь в области ЖКТ;
- вертеброгенный – в медицине известен как корешковый болевой синдром; проявляется при сжатии или травмировании спинномозговых отростков;
- анокопчиковый – формируется в нижнем отделе позвоночного ствола и задней стенки малого таза с вовлечением прилежащих органов – толстой кишки, половой системы;
- пателлофеморальный – является следствием артрозных изменений в коленном суставе;
- нейрогенный – связан с поражением нервных структур, в первую очередь – головного и спинного мозга.
Болевой синдром: причины возникновения
Основные причины боли – травмы, спазмы, нарушения кровообращения, инфекции, отравления, ожоги и переохлаждения, деформации и деструкции различных участков опорно-двигательной системы (позвоночника, суставов).
С учетом особенностей происхождения различают 2 большие группы альгосиндромов – ноцицептивный и нейропатический.
Ноцицептивная боль
Возникает при воздействии раздражителей непосредственно на болевые рецепторы, расположенные в тканях по всему организму. Может быть легкой или нестерпимой, но в любом случае легко купируется анальгетиками и быстро проходит при устранении причины. В зависимости от типа и расположения этих рецепторов, ее подразделяют на 2 подвида:
- соматическая боль – имеет поверхностное проявление с четкой локализацией; характерна для воспалительного процесса, отеков, травматических повреждений (ушибы, переломы, разрывы, растяжения и т.п.), а также некоторых нарушений метаболизма и кровообращения;
- висцеральная боль – появляется при повреждении внутренних органов; имеет более глубокое залегание и плохо просматриваемую локализацию; в качестве примера можно привести кардиомиалгию, почечную колику, язвенную болезнь.
Механизм ноцицептивного синдрома связан с выработкой специальных медиаторов боли – ацетилхолина, гистамина, брадикининов, простагландинов. Накапливаясь в области повреждения, они раздражают ткани, вызывая неприятные ощущения. Дополнительный эффект исходит от факторов воспаления, вырабатываемых лейкоцитами.
Нейропатическая боль
Возникает при воздействии непосредственно на функциональные структуры периферической и центральной нервной системы – нервные отростки, а также отделы головного и спинного мозга. Иногда сопровождается патологическим возбуждением нейроструктур с формированием аномальной реакции на неболевые раздражители (простое прикосновение). Часто проявляется как хроническая боль, поэтому может плохо поддаваться купированию.
Имеет 2 разновидности:
- периферическая – при поражении нервных отростков в виде невралгий, невропатий, невритов, туннельных синдромов;
- центральная – развивается как следствие острого нарушения мозгового кровообращения, спинномозговых травм, миелопатий, рассеянного склероза;
- дисфункциональная – проявляется как несоответствие между силой воздействия раздражителя и ответной реакцией организма; является следствием дисфункции ЦНС.
На заметку! В качестве отдельной группы выделяют психогенный альгосиндром. В этом случае повреждения организма отсутствуют, а характерные для него хронические боли являются следствием фантазий и страхов самого пациента. Он может развиваться как вариант нейропатической боли или при вынужденном длительном существовании с сильными ноцицептивным болевым синдромом.
Симптоматика
Основной признак болевого синдрома – постоянная или периодическая боль определенной, мигрирующей или неясной локализации. При этом ощущения могут быть резкими или тянущими, колющими, ноющими, пульсирующими. Все остальные признаки зависят от причины и характера недуга. Среди них:
- дискомфорт при движении, стихающий в состоянии покоя;
- болезненные ощущения в неподвижном положении;
- иррадиация в другие части тела;
- повышение температуры в области болезненных ощущений;
- проявление альгосиндрома при незначительном прикосновении (характерно для нейропатий);
- нарушение чувствительности в прилегающей зоне.
Болевой синдром может сопровождаться отечностью и покраснением поврежденных тканей, а также слабостью, повышенной утомляемостью, общей подавленностью.
Диагностика

Последовательность действий при диагностике причин болевого синдрома зависит от его расположения, характера и сопутствующих симптомов. При болях невыясненной локализации первоочередное внимание уделяют инструментальным методам – УЗИ, рентгенографии, МРТ, КТ, ЭКГ, гастродуоденоскопии и т.п. Список тестов и анализов назначает травматолог, терапевт, хирург или другой узкий специалист.
Для оценки интенсивности болевого синдрома используют 2 системы градации – упрощенную и расширенную.
Упрощенная «шкала переносимости» включает 3 стадии:
- легкая боль – не мешает движению и выполнению повседневных дел;
- сильная боль – нарушает нормальный ритм жизни, не позволяет выполнять обычные действия;
- нестерпимая боль – спутывает сознание, способна спровоцировать обморок и шоковое состояние.
Расширенная градация подразумевает использование визуальной шкалы субъективной оценки – от 0 до 10, где «десятка» означает сильный болевой шок. В процессе обследования пациенту предлагают самому оценить интенсивность боли, потому результат может не соответствовать реальности.
Внимание! Интенсивность боли не всегда свидетельствует о тяжести патологического процесса, поэтому «прощаться с жизнью» при сильных болях, так же как и недооценивать легкую болезненность, не стоит.
Только установив причину боли, ее интенсивность и характер, врач назначит подходящие обезболивающие препараты. Это связано с отличиями в механизме действия у разных групп анальгетиков – что подходит при ноцицептивном синдроме совершенно не эффективно при нейропатическом.
Особенности терапии болевого синдрома
Лечение напрямую зависит от причины боли и ее характера (ноцицептивный, нейропатический). В арсенале средств присутствуют как консервативные методики с использованием медикаментозных средств и физиотерапии, так и радикальные хирургические методы.
Лекарственная терапия:
- обезболивающие – анальгетики, анестетики;
- противовоспалительные – преимущественно НПВС, реже – инъекции кортикостероидов;
- миорелаксанты;
- спазмолитики;
- седативные препараты.
Внимание! Самостоятельный прием обезболивающих средств без воздействия на причину недуга может затруднить диагностику, усугубить ситуацию и сделать дальнейшее лечение неэффективным.
Методы физиотерапии улучшают усвоение медикаментозных средств, снимают воспаление, отечность, спазмы, повышают регенерацию, расслабляют мышцы, успокаивают нервную систему.

На практике применяют:
- УВЧ;
- токовую терапию;
- грязевые компрессы;
- электрофорез;
- массаж;
- иглоукалывание;
- гирудотерапию.
При нарушениях опорно-двигательной системы широко применяют метод иммобилизации поврежденных участков – шины, гипсовые повязки, корсеты, воротники, бандажи.
Хирургическое лечение является крайней мерой и применяется только в том случае, если консервативные методы неэффективны.
На заметку! Боль – универсальный симптом для патологических процессов, поэтому его лечением занимаются врачи самых различных специальностей – терапевты, невропатологи, гастроэнтерологи и др. В экстренных случаях, при остром болевом синдроме может потребоваться срочная помощь реаниматологов, травматологов, хирургов.
Профилактические меры
В целях предотвращения ангиосиндрома, придерживайтесь некоторых общих рекомендаций:
- избегайте травм, в особенности с поражением позвоночника, черепа, суставов;
- следите за своей осанкой – тренируйте, но не перегружайте мышцы спины;
- практикуйте умеренные физические нагрузки – гиподинамия, также как и перенапряжение, плохо влияет на состояние опорно-двигательной системы, вызывая со временем артралгию и/или невралгию;
- при наличии заболеваний (острых, хронических) обеспечьте их своевременное лечение;
- поддерживайте нормальный вес тела, не допускайте ожирения или дистрофии тканей;
- откажитесь от неудобной одежды и обуви – они вызывают боли, связанные с нарушением кровообращения и деформацией скелета;
- избегайте длительных нервных стрессов и психологических перегрузок;
- регулярно проходите профилактические осмотры в клинике по месту жительства.
Очень важно обращаться к врачу при первых же признаках болевого синдрома. Решение перетерпеть или заняться самолечением может дорого обойтись вашему здоровью!
Источник
Введение
Боль в спине служит одним из самых частых поводов обращения к врачу, при этом данный симптом присущ множеству заболеваний [1]. Это определяет необходимость проведения дифференциальной диагностики и установления причины болевого синдрома.
Под термином «боль в спине», согласно международной классификации болезней, понимают группу заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомом которых является боль в области туловища и конечностей.
Болевые синдромы в области спины разделяют на первичные (неспецифические) и вторичные (специфические). Этиология неспецифической боли в спине обусловлена вовлечением в патологический процесс следующих структур: мышечно-связочного комплекса; межпозвонкового диска (МПД); межпозвонковых суставов; невральных структур (нервный корешок, твердая мозговая оболочка). Причинами вторичного болевого синдрома в спине служат: первичные и метастатические опухоли позвонков, оболочек спинного мозга; переломы позвонков; инфекционные поражения позвонков и МПД (туберкулез, бруцеллез и т. д.); неинфекционные воспалительные заболевания (анкилозирующий спондилоартрит, ревматоидный артрит); метаболические поражения костей (остеопороз, остеомаляция); острые нарушения спинального кровообращения; отраженные боли при патологии внутренних органов (почечная колика, гинекологические заболевания).
В таблице 1 приведены основные симптомы-индикаторы, указывающие на вторичную (специфическую) боль в спине [2].

Неспецифическая (первичная) боль в спине может развиваться вследствие дегенеративно-дистрофических изменений в МПД, дугоотростчатых (фасеточных) суставах, кроме того, может быть обусловлена вовлечением в патологический процесс связок, мышц, сухожилий, фасций и невральных структур. Таким образом, боль в спине − следствие патологии костно-мышечной системы и соединительной ткани невисцеральной этиологии. Терминологически эти нозологии объединены в группу дорсопатий [3].
Распространенность боли в спине и факторы риска
В настоящее время неспецифическая боль в спине приобрела столь широкое распространение, что, по аналитическим данным зарубежных источников, стала глобальной мировой проблемой [4]. Результаты метаанализа, включившего 165 клинических исследований, проведенных в различных странах в период 1980−2009 гг., показали, что распространенность заболевания в популяции составляет в среднем 31%, при этом у 38% населения боль сохраняется не менее 1 года. Отмечено, что болью в спине чаще страдают женщины в возрасте от 40 до 80 лет [5]. В систематическом обзоре, проведенном ранее с включением 65 работ и охватившем период 1966−1998 гг., отмечено, что боль в спине выявляется у 12−33% исследованного населения [6].
Широкое распространение и отсутствие однозначной стратегии терапии вывели проблему неспецифической боли в спине из разряда медицинских, сообщив ей социальные, экономические и психологические аспекты [4]. Имеются работы, посвященные анализу финансовых затрат государства, связанных с данной патологией, а также исследующие поведенческую модель пациентов с болевым синдромом [7, 8].
Существует множество разнородных факторов риска развития неспецифической боли в спине: наследственность, женский пол, ожирение, курение, тяжелые физические нагрузки, длительное пребывание в статической позе, которые приводят к дегенерации МПД. Однако определяющими аспектами являются нарушение трофики хрящевой ткани и повторяющиеся перегрузки позвоночно-двигательного сегмента (ПДС) [9].
В литературе все факторы возникновения боли в спине авторы делят на корригируемые и некорригируемые, внешние и внутренние [10]. Среди внешних факторов выделяют: тяжелую физическую нагрузку, резкие движения, подъем тяжестей, низкую физическую активность, вредные привычки, сидячую работу. Последняя широко распространена среди офисных работников и влечет за собой уменьшение выраженности поясничного лордоза, перераспределение нагрузки на МПД, растяжение связок и капсул фасеточных суставов, нарушение гидратации и кровоснабжения диска, снижение тонуса мышц спины и брюшного пресса. К внутренним факторам относятся: избыточная масса тела, высокий рост, генетическая предрасположенность, беременность, депрессия, старение [11].
Клиника и диагностика боли в спине
Клинические типы неспецифической боли в спине могут быть классифицированы по проявлениям (фенотипу):
− локальная боль − имеет распространение в пределах пораженного ПДС;
− проекционная (рефлекторная) боль − распространяется за пределы пораженного ПДС в смежные области позвоночника или в конечности, однако не сопровождается симптомами повреждения нервного корешка;
− радикулярная (корешковая) боль − всегда распространяется в зоне иннервации компримированного нервного корешка, сопровождается неврологическими симптомами радикулопатии.
Функциональной единицей позвоночника является ПДС, состоящий из двух позвонков, МПД и суставного комплекса между ними, окруженный мышечно-связочным аппаратом и нервными структурами. Правильное функционирование ПДС определяет нормальную биомеханику позвоночника, при этом МПД несет основную осевую нагрузку. Изменения хрящевой ткани МПД, представляющей собой пульпозное студенистое ядро, окруженное фиброзным кольцом, составляют морфологическую основу дегенеративного поражения позвоночника. Дегенеративно-дистрофическое поражение МПД влечет за собой механические внутридисковые изменения – происходит смещение диска с формированием протрузии или грыжи (в зависимости от степени выбухания в просвет спинномозгового канала) (рис. 1).

Болевой синдром при поражении МПД имеет следующие признаки:
− локализуется преимущественно в проекции МПД (межостистое пространство);
− усиливается в вертикальном положении, при длительном пребывании в положении сидя, при кашле и чихании;
− уменьшается в горизонтальном положении;
− сопровождается трудностями при наклоне вперед и разгибании из согнутого положения (ограничение движений, усиление боли);
− манифестирует, как правило, в возрасте до 35 лет.
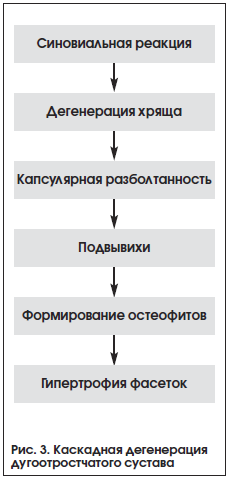
При перегрузке задней части МПД, относящейся к средним опорным структурам позвоночника, развивается нарушение функции всего ПДС, вследствие чего поражаются межпозвонковые суставы и развивается спондилоартроз (рис. 2) [12]. Анатомо-гистологическая структура фасеточного сустава представлена суставными отростками, фиброзной капсулой, состоящей из коллагеновых волокон, имеющих поперечное направление, и желтой связкой. Биомеханическая функция дугоотростчатого сустава (ДС) определяет физиологичность при сгибании и разгибании. Боль в спине, источником ноцицепции которой служит ДС, имеет определенный клинический симптомокомплекс и определяется термином «фасеточный синдром» [13]. Патоморфологической основой данного состояния являются фокальное разрушение суставного хряща, изменения в субхондральной кости и формирование остеофитов.

Боль при фасеточом синдроме имеет следующие признаки [14]:
− локализуется в спине (преимущественно в паравертебральных точках – проекции ДС);
− усиливается при длительном пребывании в положении сидя, с началом движения и при ходьбе;
− уменьшается в горизонтальном положении;
− ограничивает разгибание (усиливается при отклонении туловища назад) и ротацию;
− дебютирует в возрасте старше 35 лет.
В литературных источниках отмечают два основных патофизиологических механизма возникновения боли: дегенеративные изменения сустава, приводящие к раздражению медиальных ветвей задней порции иннервирующего спинномозгового нерва, и гиперплазия суставных отростков, влекущая за собой сужение межпозвонковых отверстий [12, 13]. Опираясь на биомеханическую взаимосвязанность комплекса диск − два межпозвонковых сустава, описан так называемый дегенеративный каскад: сегментарная дисфункция, нестабильность и стабилизация. На уровне ДС дегенеративный каскад представлен схемой на рисунке 3 [12].

В патологический процесс при развитии дегенеративно-дистрофических изменений позвоночника неизбежно оказываются вовлечены мышечно-связочные структуры. Мышечный компонент боли в спине может быть представлен спазмом, характеризующимся болезненностью в местах прикрепления мышцы к кости и ограничением амплитуды движения, либо миофасциальным синдромом. Последнему свойственно формирование локальных болезненных уплотнений в пораженных мышцах с перегруппировкой сократительных элементов, которые являются одновременно триггерными точками. В литературных источниках содержатся сведения, что мышечно-связочные нарушения имеют место в 100% случаев неспецифической боли в спине и служат самым частым источником ноцицепции [15].
Диагностика мышечно-тонического (миофасциального) синдрома складывается из следующих критериев [16].
I. «Большие» критерии (все пять – составляющие синдрома):
1) жалобы на локальную боль;
2) ограничение объема движений;
3) пальпируемый тугой тяж в пораженной мышце;
4) участок повышенной чувствительности в пределах мышечного тяжа – триггерная точка;
5) характерная для данной пораженной мышцы зона отраженной боли.
II. « Малые» критерии (хотя бы один из трех присутствует в синдроме):
1) воспроизводимость боли при стимуляции триггерной точки;
2) вздрагивание при пальпации триггерной точки пораженной мышцы;
3) уменьшение боли при растяжении пораженной мышцы.
Неспецифическая боль в спине с вовлечением дискогенного, суставного и мышечно-связочного компонентов клинически проявляется локальным или рефлекторным (отраженным) болевым синдромом. Иная картина складывается в случае вовлечения нервного корешка при диско-радикулярном конфликте. Сдавление смещенным МПД нервного корешка обусловливает развитие компрессионной радикулопатии, а в патологический процесс оказываются вовлеченными твердая мозговая облочка, эпидуральная жировая клетчатка, сосуды, периневральная соединительная ткань. Компрессия нервного корешка патогенетически связана с возникновением асептического воспалительного процесса и микроциркуляторными расстройствами [17].
Клиническая картина при компрессионной пояснично-крестцовой радикулопатии характеризуется синдромом радикулопатии:
− боль преимущественно в нижней конечности или в спине и нижней конечности;
− сенсорные нарушения в зоне иннервации нервного корешка;
− гипорефлексия в соответствующем сегменте;
− положительный симптом натяжения (Ласега), выявляемый в пораженной конечности.
Диагностика фенотипа неспецифической боли в спине складывается из следующих подходов.
1. Клинико-неврологический осмотр с использованием функциональных тестов (проба Форестье, Отто, Шобера, Томайера и др.).
2. Основные инструментальные методы диагностики:
• рентгенологическое исследование: в переднезадней и боковой проекциях; функциональная спондилограмма в положении максимального сгибания и разгибания;
• МРТ или компьютерная томография (КТ).
3. Дополнительные инструментальные методы исследования:
• электронейромиография;
• миелография;
• остеоденситометрия.
Инструментальные методы диагностики дополняют данные клинико-неврологического осмотра, позволяют визуализировать поврежденную структуру, верифицировать диагноз и дать прогноз течения заболевания.
Локальный воспалительный процесс, являющийся ответной реакцией на сдавление нервного корешка диском, сопровождается активацией гуморальной системы, в которой большое значение придается интерлейкинам 17 и 21 [17, 18]. В литературных источниках описаны случаи спонтанного регресса компримирующего субстрата – грыжи МПД, что подтверждается клинически и результатами нейровизуализационных исследований [19]. Данный феномен остается не до конца изученным. Некоторые авторы высказывают предположение, что наиболее вероятным механизмом регресса служит активация фагоцитоза и ферментных систем [19, 20]. Мы наблюдали трех пациенток с описанным феноменом. Рисунки 4 и 5 представляют магнитно-резонансные томограммы пояснично-крестцового отдела позвоночника с визуализированной латеральной грыжей МПД на уровне IV и V поясничных позвонков, компримирующей нервный корешок. На рисунках 6 и 7 представлены контрольные томограммы спустя полтора года, на которых отмечается регресс грыжи диска.




Лечение неспецифической (первичной) боли в спине
Стратегия лечения при неспецифической боли в спине базируется на клинической картине с учетом этиопатогенетического механизма и варианта течения заболевания и складывается из следующих составляющих.
1. Соблюдение двигательного режима.
2. Медикаментозное лечение общего действия:
• нестероидные противовоспалительные препараты;
• миорелаксанты;
• витамины группы В;
• седативные препараты;
• антиконвульсанты.
3. Локальная терапия:
• медикаментозные блокады (миофасциальные, паравертебральные и др.);
• аппликации гелей и мазей.
4. Физиотерапевтическое лечение (в зависимости от сроков заболевания):
• магнитотерапия;
• электротерапия;
• лазеротерапия;
• иглорефлексотерапия и др.
5. Лечебная гимнастика.
Согласно европейским рекомендациям, активизация пациентов в острый период должна происходить в максимально короткие сроки [1]. При отсутствии симптомов компрессионной радикулопатии постельный режим не должен превышать 48 ч. Больной активизируется с постепенным расширением двигательной нагрузки и формированием правильного стереотипа бытовых движений.
По данным систематического обзора в зарубежных литературных источниках, наиболее эффективной медикаментозной поддержкой считается терапия нестероидными противовоспалительными препаратами (НПВП) [21]. НПВП являются «золотым стандартом» лечения неспецифической боли в спине благодаря своей способности влиять на болевую импульсацию на всех уровнях афферентной передачи от периферических ноцицепторов до чувствительных центров головного мозга. Механизм действия НПВП заключается в торможении синтеза простагландинов вследствие ингибирования ключевого фермента – циклооксигеназы (ЦОГ), что приводит к замедлению продукции простагландина Е2, тромбоксана А2, а также снижению уровня лейкотриенов, кининов, гистамина, серотонина и других медиаторов воспаления [22]. Существуют две изоформы ЦОГ – ЦОГ-1 и ЦОГ-2: первая в различном количестве постоянно присутствует в большинстве тканей и участвует в регуляции гомеостаза, вторая, наоборот, не обнаруживается в норме, однако ее уровень существенно увеличивается при развитии тканевого повреждения и воспаления. Всем НПВП присущи одинаковые свойства: жаропонижающее, обезболивающее, противовоспалительное. Тем не менее в зависимости от химической структуры и метаболизма в организме препараты данной группы оказывают различные клинические эффекты. Так, при приеме неселективных НПВП, ингибирующих как ЦОГ-1, так и ЦОГ-2, особенно в течение длительного времени, высок риск развития осложнений со стороны ЖКТ. Для предупреждения гастроинтестинальных побочных эффектов и риска поражения слизистой оболочки желудка рекомендуется одновременное назначение препаратов, обладающих гастропротективным действием, например ингибиторов протонной помпы или блокаторов гистаминовых Н2-рецепторов [23]. Другой фактор снижения риска развития осложнений − выбор НПВП, селективно угнетающих ЦОГ-2.
Одним из широко применяемых для лечения пациентов с неспецифической болью в спине препаратов является нимесулид (Найз®) – производное класса сульфонанилидов, обратимо ингибирующий образование простагландина Е2 как в очаге воспаления, так и в восходящих путях ноцицептивной системы (включая пути проведения болевых импульсов спинного мозга), снижающий концентрацию его предшественника простагландина Н2. Нимесулид после приема внутрь хорошо всасывается из ЖКТ, обладая высокой биодоступностью. Максимальная концентрация в крови наступает через 1,5–2,5 ч, а период полувыведения составляет 1,5–5 ч. Вероятность кумуляции отсутствует даже при длительном приеме препарата. Нимесулид метаболизируется в печени с образованием основного метаболита − фармакологически активного 4-гидроксинимесулида, который выводится преимущественно почками. Особенностью фармакокинетики препарата является то, что он в значительном количестве поступает в синовиальные пространства, в области воспалительного процесса, причем его концентрация в плазме крови (даже при повторном приеме) остается стабильно невысокой [22]. Нимесулид хорошо зарекомендовал себя в лечении пациентов с болью в спине.
В проспективном рандомизированном двойном слепом исследовании, включавшем 104 пациента в возрасте от 18 до 65 лет с неспецифической болью в спине, проведено сравнение перорального приема нимесулида в дозе 100 мг 2 р./сут и ибупрофена в дозе 600 мг 3 р./сут [24]. Курс лечения составлял в обеих группах 10 дней. Результаты показали, что оба препарата являются эффективными в отношении болевого синдрома и мышечной скованности в поясничной области, однако нимесулид показал лучший эффект в восстановлении подвижности (в частности, латерального наклона). Кроме того, важный результат получен относительно безопасности применения препарата: у пациентов, получавших нимесулид, отмечалось меньше гастроинтестинальных побочных эффектов, чем при приеме ибупрофена.
В другое рандомизированное двойное слепое исследование были включены 60 пациентов с болью в спине и артритом коленного сустава. Проводилась терапия нимесулидом в дозе 100 мг 2 р./сут в течение 20 дней. Результаты проведенной работы показали, что препарат достоверно уменьшает выраженность болевого синдрома, улучшает подвижность, способствует регрессу симптома натяжения нервного корешка, при этом отмечена низкая частота возникновения побочных эффектов [25]. Авторы отмечают, что схема назначения препарата может быть изменена на усмотрение лечащего врача. Наш опыт показывает, что назначение Найза в дозе 200 мг/сут, разделенной на 2 приема, в течение 10 дней является оптимальной схемой лечения острой боли в спине. При этом пероральная терапия дополняется локальным нанесением Найз® геля с 1% содержанием нимесулида 3−4 р./сут на область максимальной болезненности.
Заключение
В настоящее время распространенность хронических болевых синдромов в спине очень высока, а причины и патогенез предъявляемых пациентом жалоб часто бывают многокомпонентны. В ряде случаев недостаточная диагностика становится причиной неудач в курации больного. Проанализировав особенности клинических проявлений, лечащий врач имеет возможность составить представление о преобладании тех или иных патогенетических механизмов в каждом конкретном случае и подобрать индивидуальную адекватную схему лечения. Назначение НПВП − неотъемлемая составляющая терапии болевого синдрома в спине, а препаратом выбора может быть нимесулид, эффективность и безопасность которого доказана с достаточно высокой степенью доказательности (В). Немаловажным в комплексной терапии болевого синдрома в спине является формирование у пациентов социальной модели поведения, включающей мероприятия, направленные на снижение факторов риска и профилактику обострений, а также понимание необходимости обращения за своевременной медицинской помощью во избежание хронизации боли.
Источник
