Болевой синдром сильной интенсивности различного генеза

Подавляющее большинство болезней сопровождаются болью. Боль – неприятное тягостное чувство, связанное с тем или иным повреждением тканей. Боль – один из основных, часто встречающихся и ведущих симптомов, заставляющих больного обращаться за медицинской помощью к различным специалистам медицинского профиля.
Боль – это не просто симптом болезни, это сложный комплекс патологических реакций и ощущений больного.
Возникнув как защитная реакция на патологические раздражители, боль является сигналом неблагополучия и даёт нам понять, что организму угрожает какая то опасность. Испытывая боль, человек сразу же пытается найти способ преодолеть эти негативные ощущения, прекратить боль. Таким образом, боль как симптом, всегда является маркером какой либо проблемы со здоровьем. Боль, даже незначительную, нельзя игнорировать и не замечать её симптомы. К сожалению, есть заболевания, которые на ранней стадии не всегда проявляются болевым синдромом. Но в таком случае, почти всегда можно обратить на другие, не менее важные признаки болезни и обратиться к врачу.

Для объективной оценки боли используются специально разработанные шкалы, при помощи которых при опросе больного можно уточнить интенсивность и выраженность болевого синдрома. Не всегда степень боли прямо пропорциональна тяжести состояния страдающего, хотя такая зависимость, безусловно, существует.
Для оценивания интенсивности боли существует визуальная методика, основанная на оценке больным шкалы боли по десятибальной системе. Цифры от 0 до 10, последовательно отображают переход от слабой, к умеренной, и наконец, к выраженной боли. Причём цифра «10» на шкале означает нестерпимую боль, терпеть которую невозможно. Больному предлагают показать на шкале ту цифру, которая соответствует его ощущениям болевого синдрома. Оценка больным интенсивности боли может меняться в зависимости от эффективности лечения, после приёма анальгетического препарата.
По другой методике оценки боли используют шкалу «переносимости боли». Так «лёгкая боль» оценивается как боль, которую можно игнорировать. «Сильная боль» — затрудняет основные потребности человека, «невыносимая боль» — вынуждает больного находиться на постельном режиме. У различных больных ощущения боли могут значительно отличаться.
Причины и виды болевого синдрома
На протяжении всей жизни человек встречается с болью. Причин для возникновения болей достаточно много, так как подавляющее большинство недугов, помимо прочих симптомов сопровождаются болью.
Боль может быть острой, либо иметь хронический характер. Острым называют болевой синдром, длящийся менее трёх месяцев. Соответственно, болевой синдром становится хроническим, если его продолжительность выходит за рамки этого временного интервала. Острая боль может быть купирована после ликвидации причины, её вызывающей, либо перейти в хроническую.
Не всегда острая, тяжёлая ситуация сопровождается острой, выраженной болью, поэтому проявления болевого синдрома всегда нужно оценивать одновременно с другими жалобами и симптомами болезни.
Хроническая боль сопровождается тревожностью, депрессивными симтомами, ипохондрией, беспокойством, безразличием к прочим проблемам, изменяется личность человека. Хронический болевой синдром часто имеет место при онкологических заболеваниях (не исключена и острая боль), хронических ревматических процессах в суставах и соединительной ткани, в позвоночнике и других заболеваниях. У больных с хронической болью нарушается сон, аппетит, сужается круг интересов, всё становится подчинённым боли. Наблюдается зависимость человека с болевым синдромом от окружающих, от боли и приёма препаратов.
Острая и хроническая боль может быть различной по интенсивности (от лёгкого болевого синдрома, до нестерпимой мучительной боли). Болевой синдром может отличаться по происхождению, иметь различный механизм развития.
Острая и хроническая боль может сопровождать и быть симптомом заболевания суставов, внутренних органов. Боль может быть при болезненных спазмах и воспалительных процессах любой локализации, при повышении давления и спазме в полом органе, при отёке тканей, воздействии патологического процесса непосредственно на чувствительное нервное волокно и так далее. Причин болей очень много, но все виды болевых ощущения можно разделить на следующие несколько типов.
Ноцицептивная боль
Ноцицептивная боль – болевой синдром, возникающий при воздействии болевых стимулов, воздействующих на рецепторы боли. Например, такой вид болей наблюдается при разнообразных воспалительных процессах, травматических повреждениях, ушибах, отёке тканей и органов, растяжениях и разрывах тканей.
При снижении кровообращении в органе, гипоксии, дисметаболических сдвигах в окружающих тканях также имеет место ноцицептивная боль. Как правило, ноцицептивная боль может быть чётко локализована. Боль может иррадиировать, то есть отдавать в другие места.
Ноцицептивная боль наблюдается при различных воспалительных заболеваниях суставов (артриты, артрозы), мышц, связочного аппарата, спазме мышцы, в послеоперационном периоде. Перечисленные разновидности болей относят к соматической боли.
Если болевые импульсы исходят со стороны внутренних органов (сердце, желудочно – кишечный тракт), то такая боль носит название висцеральной. При этом само нервное волокно не повреждается, а боль воспринимается чувствительным нейроном, на который действуют повреждающие факторы. Примерами висцеральной ноцицептивной боли могут быть боли в горле, боли при обострении язвенной болезни, боли при желчной и почечной коликах, болевой синдром при недостаточном кровообращении в поражённой конечности.
Механизм развития ноцицептивной боли связан с тем, что вследствие повреждения клеток и тканей, образуется большое количество особых веществ (болевых медиаторов), которые и вызывают тягостное неприятное ощущение, называемое болью. К этим биологическим субстанциям относят брадикинин, простагландины, гистамин и ацетилхолин. Кроме того, при воспалении в патологический очаг устремляются защитные клетки крови лейкоцитарного ряда (лейкоциты, лимфоциты), дополнительно выделяющие в окружающие ткани факторы воспаления. Это способствует ещё большей болевой реакции и степени боли.
Жалобы больных при ноцицептивной боли носят характер режущей, давящей, стреляющей боли. Часто эта боль воспринимается как пульсирующая, сжимающая, колющая, ноющая, пилящая. После прекращения патологического воздействия, приведшего к боли, болевые ощущения имеют тенденцию к быстрому угасанию и купированию. Интенсивность боли может увеличиваться при движениях, поворотах, нарушении положения тела. И наоборот, как правило, болевой синдром (при ноцицептивной боли) несколько уменьшается в покое (не всегда).
Другой разновидностью болевого синдрома является нейропатическая боль.
Нейропатическая боль
Нейропатическая боль опосредована повреждающим действием различных факторов непосредственно на функциональные единицы периферической и центральной (спинной и головной мозг) нервной систем. При этом резко увеличивается возможность патологического возбуждения нервных клеток, что может приводить к тому, что различные, не болевые раздражители воспринимаются как боль. Этот вид боли не является защитным, но вместе с тем, приносит больным многочисленные страдания и резко снижает уровень качества жизни больного человека. Как правило, эта боль длительная, хроническая.
Нейропатическая боль воспринимается больными как чувство болезненного покалывания, жгучих нестерпимых болей, либо ощущения игл или уколов, «как будто ударило током». У некоторых больных нейропатическая боль носит сверлящий, стреляющий, пекущий характер, может беспокоить днем и в ночное время. Часто боли сопровождаются чувством ползания мурашек, парестезиями, онемениями, жжением. Нередко к нейропатической боли присоединяется ощущение холода или жара, могут быть ощущения, как от удара крапивой. Нейропатический болевой синдром может иметь место после перенесённого опоясывающего герпеса (лишая), вследствие сдавления участка спинного мозга, при нейропатии в результате хронической гипергликемии (сахарный диабет обоих типов). Постгерпетическая нейропатическая боль (после перенесённого опоясывающего герпеса) может беспокоить больного несколько месяцев и более, когда пузырьковые высыпания уже не обнаруживаются.
Нейропатическая боль часто сочетается с нарушением чувствительных функций, повышенным болевым порогом.
Нейропатическая боль классифицируется на две разновидности.
Нейропатическая боль периферического типа формируется при различных невралгиях, полиневропатиях, невритах, поражении нервных стволов при туннельных синдромах (сдавление нервного ствола в естественных анатомических образованиях), нейропатиях различного генеза, опоясывающего лишая.
Нейропатическая боль, развившаяся после острого нарушения мозгового кровообращения, при рассеянном склерозе, миелопатии и травматических поражениях спинного мозга, носит название центральной.
Другой разновидностью боли является дисфункциональная боль – болевые симптомы, связанные с нарушенной восприимчивости к боли вследствие дисбаланса между уровнем болевого раздражителя и ответной реакции на него. При этом контроль над болью со стороны нервной системы нарушается. При данной разновидности боли имеет место «дисфункция» ЦНС.
Принципы лечения и диагностики болевого синдрома
Часто у больного могут быть боли как нейропатического, так и ноцицептивного генеза, так как у одного и того же человека, особенно в пожилом возрасте, может быть несколько заболеваний. Понять, какой вид боли превалирует в данном случае, бывает достаточно сложно. Поэтому лечением боли должен заниматься врач, либо команда врачей.
При появлении боли нельзя заниматься самолечением, необходимо обратиться к специалисту соответствующего профиля. Нет универсального лекарства, которое бы обладало одинаковым анальгетическим эффектом у всех больных.
Кроме того, подходы к лечению острой и хронической боли, методы терапии и применяемые лекарственные средства могут быть совершенно различными.
В лечении болевого синдрома могут принимать участие как врачи, оказывающие неотложную помощь (травматологи, хирурги, реаниматологи), так и другие специалисты (терапевты, невропатологи, эндокринологи и другие).
При лечении боли необходимо найти причину недуга, и наряду с коррекцией болевого синдрома, лечить заболевание, которое вызвало боль. Принимая без назначения врача обезболивающие средства, без воздействия на причину боли, заболевание может перейти в стадию, воздействовать на которую будет сложно, а иногда уже невозможно.
Диагностика причин болевого синдрома включает в себя весь спектр необходимых анализов и исследований, требующийся в данном случае, которые назначает только врач.
Поэтому очень важно при первых проявлениях болевого синдрома как можно раньше обратиться за помощью врача. Учитывая характер и механизм развития болевого синдрома у данного больного, врачом могут быть назначены различные средства, обладающие анальгетической активностью. В настоящее время обезболивающие препараты представлены несколькими группами, влияющими на различные звенья патогенеза боли. При этом анальгетики, которые с успехом применяются при лечении ноцицептивной боли, могут быть неэффективны при нейропатической. В ряде случаев, возможно одновременное применение различных препаратов, по назначению врача.
Таким образом, терапия боли и болевого синдрома представляется сложной задачей, в лечении которой могут участвовать врачи различных профилей. Важно не допустить перехода острого болевого синдрома в хронический, когда, несмотря на возможности фармакотерапии, больному приходится постоянно принимать обезболивающие препараты.
Источник
ПРО ПАЛЛИАТИВ использует cookie для статистики и аналитики, чтобы сделать сайт максимально удобным. Оставаясь на сайте, вы подтверждаете свое согласие на использование файлов cookie.
Представляем фрагмент брошюры для врачей «Обезболивание в паллиативной помощи. Практическое руководство для врача», подготовленной благотворительным фондом «Вера». Полная версия брошюры доступна для скачивания по ссылке.
Только сам пациент может оценить уровень боли, которую испытывает. При каждом осмотре пациента спрашивайте его о наличии боли и прислушивайтесь к его жалобам.
Оцените интенсивность болевого синдрома до назначения анальгетиков: для вербальных пациентов используйте комплексную шкалу оценки боли:
Шкалы боли для детейОбзор различных инструментов для определения интенсивности боли у детей
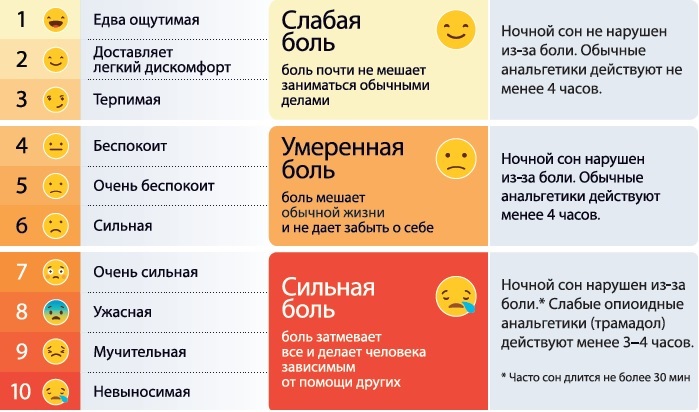
Комплексная шкала оценки боли
Для оценки болевого синдрома у невербальных пациентов и пациентов с когнитивными нарушениями используйте шкалу PAINAD (Pain Assessment in Advanced Dementia — Шкала оценки боли при тяжелой деменции):
«Не мешайте человеку жить прошлым»12 правил, которые помогут в уходе за людьми с деменцией
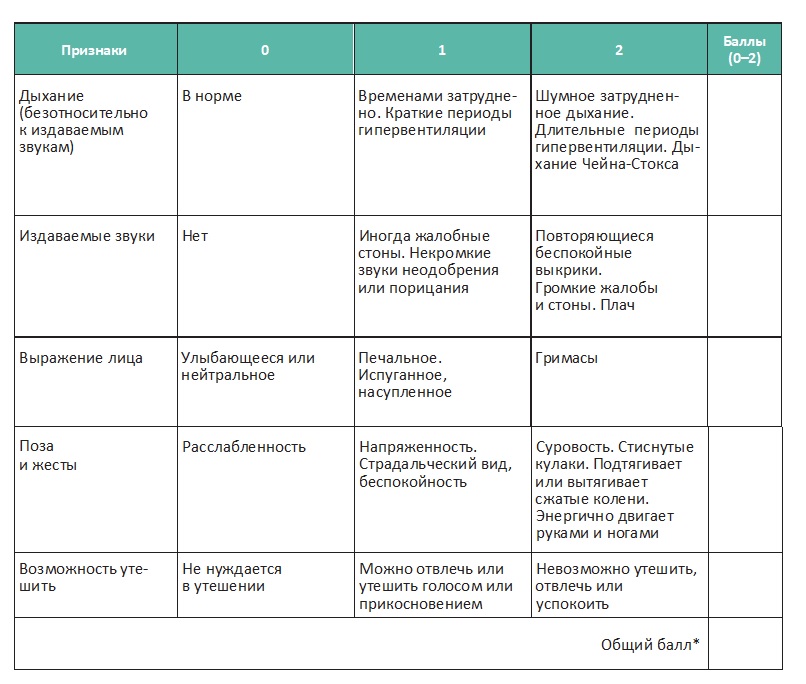
* Общее количество баллов составляет от 0 до 10 (шкалы от 0 до 2 для пяти пунктов); наивысший балл указывает на более сильную боль (0 — боли нет, 10 — сильная боль).
Полученные баллы не определяют абсолютную интенсивность боли. Правильнее сравнивать полученный общий балл с предыдущим значением. Увеличение балла говорит об увеличении боли, в то время как более низкое его значение позволяет предположить, что боль уменьшилась.
Спросите пациента
Навыки общения с пациентами10 советов для врачей при проведении консультаций
- Когда начались боли и сколько они продолжаются (недели, месяцы)?
- Где болит?
- Появляется боль днем или ночью; она постоянная, периодическая или «прорывная»?
- Какая это боль: острая, тупая, жгучая, пронзающая, давящая, распирающая, пульсирующая и др.?
- Есть ли симптомы нейропатической боли: прострелы, чувство жжения, зоны онемения кожи, гиперестезия, аллодиния, дизестезия и др.?
- Как он спит? Если сон нарушен, то как часто пациент просыпается и почему: дискомфорт, боль, привычка мало спать, одышка, неудобное положение? Если есть сложности с засыпанием, в чем причина: дискомфорт, боль, одышка?
- Если сон не нарушен, испытывает ли пациент дискомфорт, боли и т.д., когда просыпается утром?
- Что усиливает боль (например, прием пищи, дефекация и т.п.) и что ее облегчает (например, особое положение в постели)?
- Сопровождается ли боль другими симптомами: тошнота, рвота, диарея, запоры, одышка, потеря аппетита, кашель, слабость и др.?
- Принимает ли пациент анальгетики? Если да, то какие и на протяжении какого времени; как долго действует одна доза анальгетика?
- Есть ли побочные эффекты от анальгетика и как они выражены?
- Какие есть сопутствующие заболевания и какие препараты пациент принимает для их лечения?
Читайте дальше: «Лечение болевого синдрома. Общие принципы».
Горячая линия помощи неизлечимо больным людям
Если вам или вашим близким срочно необходимо обезболивание, помощь хосписа, консультация по уходу или поддержка психолога.
8-800-700-84-36
Круглосуточно, бесплатно
Источник
Невропатическая боль – это боль, которая возникает при нарушении соматосенсорной обработки информации вследствие органического поражения или нарушения функции различных отделов нервной системы на любом ее уровне, начиная от периферических нервов и заканчивая корой больших полушарий головного мозга (кроме изолированной дисфункции ноцицептивных [болевых] рецепторов, которая формирует ноцицептивную боль).
Таким образом, «невропатическая» боль – это боль, которая возникает вследствие прямого повреждения или дисфункции соматосенсорных периферических и/или центральных нервных структур, имеющих отношение к болевой (ноцицептивной) и противоболевой (антиноцецептивной) системам (в упрощенном виде — это болевые рецепторы и передающие от них информацию периферические нервы, сплетения, спинномозговые нервы и корешки; спинномозговой ганглий; задние рога серого вещества спинного мозга; проводниковый аппарат спинного мозга и ствола головного мозга; ядра таламуса; кора больших полушарий [постцентральная извилина, в том числе, теменная доля и ее ассоциативные связи с др. отделами головного мозга]).
Обратите внимание! Болевой синдром при НБ часто протекает вместе с чувствительными, локальными автономными (см. далее) и двигательными нарушениями разной степени выраженности и может развиваться и сохраняться при отсутствии явного болевого раздражителя. В отличие от ноцицептивной боли, которая является адекватной реакцией [т.е. физиологической] на болевой раздражитель или повреждение тканей, НБ не [всегда] адекватна или [1] характеру, или [2] интенсивности, или [3] продолжительности воздействия раздражителя. Более того, в большинстве случаев НБ возникает при отсутствии каких-либо ноциогенных раздражений в том числе после заживления тканевого дефекта.
Феномен невропатической боли формируется на основании:
1. имеющейся история (то есть анамнеза) поражения или заболевания периферической и/или центральной сомато-сенсорной нервной системы;
2. локализации боли в нейроанатомической зоне (этим определяется необходимость консультации пациента неврологом при подозрении на наличие у него невропатической боли);
3. объективного подтверждения поражения соматосенсорной нервной системы (см. дополнение, в скобках, к п.2 [обратите внимание: при отсутствии признаков такого повреждения или заболевания (клинических и/или инструментальных), а также при развитии болевого синдрома вне нейроанатомической зоны – боль невозможно отнести к разряду невропатических]);
4. выявления в нейроанатомической зоне сенсорных явлений, которые характерны для невропатической боли; для НБ характерны различные расстройства поверхностной чувствительности, среди которых выделяют позитивные и негативные сенсорные симптомы:
к позитивным симптомам (симптомы патологического усиления и/или изменения качества ощущений; «симптомы раздражения»; симптомы «+») НБ относятся:
[1] аллодиния — возникновение болевого ощущения при воздействии неболевых раздражителей, которые могут быть контактными (тактильная/механическая или температурная аллодиния), вызванными движением (двигательная (кинезиогенная) аллодиния);
[2] гипералгезия — повышенная чувствительность к болевым стимулам: интенсивная боль при легком ноцицептивном раздражении зоны иннервации поврежденного участка нервной системы (первичная гипералгезия) либо соседних или даже отдаленных зон (вторичная гипералгезия);
[3] гиперестезия — повышенная чувствительность к различным стимулам (тактильным, тепловым, холодовым), не адекватная вызвавшему их раздражителю;
[4] гиперпатия — усиленное или измененное ощущение с эмоционально неприятным оттенком, которое может продолжаться после прекращения нанесения болевого, тактильного или температурного раздражения; при этом порог чувствительности может быть повышен;
[5] дизестезия — это аномальное, неприятное ([!!!] в отличие от парестезии) [сенсорное] ощущение, самопроизвольное или спровоцированное;
[6] парестезия — спонтанное или вызванное легким тактильным, термическим раздражением, движением
ощущение в виде покалывания, ползания мурашек, сдавливания, стягивания в каком-либо участке тела;
[7] спонтанная боль — боль, возникающая без какого-либо внешнего воздействия;
обратите внимание: аллодиния является одним из наиболее частых компонентов феномена (семиотики) НБ; анализ аллодинии имеет большое практическое значение, поскольку помогает оптимизировать тактику лечения; например, наличие у пациента механической аллодинии предполагает высокую эффективность использования ламотриджина, а также локальных аппликаций лидокаина, но при отсутствии данного признака — их применение нецелесообразно
к негативным симптомам (симптомы снижения чувствительности; «симптомы выпадения»; симптомы «–») НБ относятся:
[1] гипоалгезия, аналгезия — частичная или полная утрата болевой чувствительности;
[2] гипоестезия, анестезия — частичное или полное нарушение отдельных или нескольких видов чувствительности (тактильной, температурной, проприоцептивной, вибрационной).
НБ может быть [1] спонтанной (стимулонезависимой) или [2] индуцированной (вызванной, стимулозависимой). Возникновение спонтанных и стимулозависимых болей связано с разными механизмами изменения возбудимости, передачи болевого стимула и торможения возбуждения в ноцицептивной системе. Спонтанная и индуцированная боль могут иметь различный характер: спонтанная боль может быть жгучей, холодящей, простреливающей, колющей, в виде электрических разрядов и др. Индуцированная НБ обычно проявляется аллодинией, гипералгезией, гиперпатией. Гипералгезия и аллодиния, как правило, присутствуют вместе. Аллодиния обычно вызывается механическими и термическими стимулами. Механическая аллодиния делится на динамическую и статическую. Динамическая механическая аллодиния вызывается легким прикосновением к коже («кисточковая» аллодиния); статическая механическая аллодиния вызывается устойчивым слабым давлением на кожу. При термической аллодинии температурный стимул, холод или тепло, воспринимаются как болезненные.
По отношению к степени вовлечения симпатической нервной системы спонтанные боли можно разделить на [1] симпатически независимые (СН) и [2] симпатически поддерживаемые (СП). СН-боль связана с первичной активацией ноцицепторов в результате повреждения периферического нерва, она исчезает или значительно регрессирует после блокады местным анестетиком поврежденного периферического нерва или участка кожи в зоне его иннервации. СП-боль встречается у больных с КРБС и обусловлена повышением чувствительности рецепторов периферических нервов к адреналину и прорастанием автономных волокон в ганглии задних корешков спинного мозга. Она, как правило, носит жгучий характер. СП-боль и гипералгезия могут сочетаться с изменением кровотока, терморегуляции и потоотделения, двигательными расстройствами, трофическими изменениями кожи, ее придатков, подкожных тканей, фасций и костей.
Таким образом, в некоторых случаях феномен невропатической боли может дополняться вегетативно-трофическими расстройствами: изменение окраски кожи, изменение температуры кожи, нарушение потоотделения, трофические изменения (остеопороз, артрит, артроз мелких суставов, изменение скорости роста ногтей, изменение скорости роста волос, мышечные контрактуры), двигательные нарушения (слабость, тремор, а также ограничение объема движений).
Симптомы периферической невропатической боли. При периферической НБ (ПНБ) характер и интенсивность болевого синдрома чаще всего зависит от остроты и причины патологического процесса, морфологического типа пораженных волокон, хотя прямой и устойчивой зависимости нет. Типичными жалобами являются покалывание и «онемение» чаще в дистальных отделах конечностей. У больных могут возникать также резкие, стреляющие (ланцинирующие), пульсирующие и жгучие (каузалгические) боли. У части пациентов отмечаются аллодиния, гиперестезия и другие позитивные признаки НБ. Из негативных симптомов может возникать болевая и температурная гипоестезия. Сухожильные рефлексы чаще снижаются, а мышечная слабость и гипотрофия ограничиваются мышцами, иннервируемыми пораженными корешками спинного мозга, периферическими нервами.
Симптомы центральной невропатической боли. Центральная НБ (ЦНБ) возникает в результате поражения соматосенсорных структур спинного и головного мозга, связанных с передачей и восприятием тактильной, проприоцептивной, температурной и болевой чувствительности. Региональное распределение ЦНБ различно и связано с локализацией повреждения. Характерно полное, частичное или даже субклиническое (выявляемое при инструментальных исследованиях) нарушение соматосенсорной чувствительности. Нарушения глубокой чувствительности (проприоцептивной и вибрационной) выявляются реже, чем при ПНБ. При ЦНБ наблюдается широкий спектр болевых ощущений, которые описываются пациентами как жгучие, ноющие, «колющие», «стреляющие», «сжимающие», пульсирующие, иногда в виде плохо определяемого чувства «дискомфорта». Наиболее частыми качественными характеристиками чувствительных расстройств являются ощущения жжения, покалывания, прострелов. Нередко ЦНБ сопровождается гиперпатией, дизестезией, аллодинией. Боль может ощущаться как глубокая или поверхностная, варьируя по интенсивности от легкой до непереносимой. В части случаев боль в покое отсутствует, но легко провоцируется движением, внезапным звуком или ярким светом. Большинство больных отмечает снижение боли при полном покое, а также исчезновение её во время сна.
Обратите внимание! Наиболее удобны в клинической практике для выявления нейропатической боли опросник DN4 и опросник PainDETECT.
читайте также пост: Невропатическая боль (на laesus-de-liro.livejournal.com) [читать]
Источник

