Боль в ноге синдром грушевидной мышцы
В этой публикации мы детально разберём анатомию, функцию, триггерные точки, и зоны отражённой боли, которые возникают в результате поражения грушевидной мышцы.
Грушевидную мышцу (musculus piriformis) называют “дважды дьяволом” из-за того, что она может являться источником проблем, связанных с ущемлением нервов и болезненных ощущений, отражённых из триггерных точек.
Грушевидная мышца: анатомия
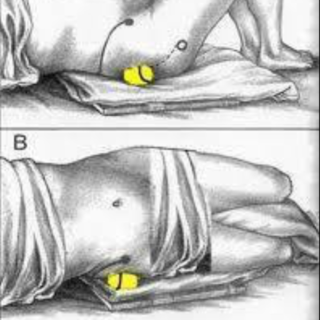
Форма и размеры грушевидной мышцы могут отличаться у разных людей. У подавляющего большинства musculus piriformis широкая и массивная, у некоторых — тонкая и небольшая.
Грушевидная мышца одним своим концом (медиально) прикрепляется к передней поверхности крестца. Часть волокон может прикрепляться к краю седалищного отверстия у капсулы крестцово-подвздошного сустава, а часть мышечных пучков — к крестцово-остистой связке. Сверху она может переплетаться с волокнами средней и малой ягодичных мышц, а снизу — с верхней близнецовой мышцей.
Другим своим концом (латерально) грушевидная мышца прикрепляется округлым сухожилием к большому вертелу бедренной кости.
Рекомендуем к просмотру
Грушевидная мышца выходит из таза через большое седалищное отверстие.
Помимо седалищного нерва, через большое седалищное отверстие также проходят верхние ягодичные сосуды и нерв, срамные сосуды и нерв, нижний ягодичный нерв, задний кожный нерв бедра, а также нервы, направляющиеся к близнецовым, внутренней запирательной мышцам и квадратной мышце бедра.
Когда грушевидная мышца массивная и заполняет всё пространство отверстия, она может сдавливать сосуды и нервы, проходящие здесь же, что негативно сказывает на иннервации и кровоснабжении не только всей ноги, но также ягодичной области и переднего отдела промежности.
Другие короткие мышцы, вращающие бедро наружу (верхняя и нижняя близнецовые мышцы, внутренняя и наружная запирательная мышцы, а также квадратная мышца бедра) находятся ниже грушевидной мышцы и могут вносить свой дополнительный вклад в развитие синдрома грушевидной мышцы и ущемления седалищного и вышеперечисленных нервов.
Функции грушевидной мышцы
При весовой нагрузке грушевидная мышца участвует в контроле избыточной и/или быстрой ротации бедра, например, в фазе установки стопы во время ходьбы или бега, а также стабилизирует тазобедренный сустав, участвуя в удержании головки бедренной кости в вертлужной впадине.
Грушевидная мышца вместе с верхней и нижней близнецовой, наружной и внутренней запирательной, а также квадратной мышцей бедра участвует в наружном вращении бедра.
Грушевидная мышца также принимает участие в отведении бедра, когда оно согнуто в тазобедренном суставе под 90 градусов.
Агонистами грушевидной мышцы во вращении бедра наружу, т.е. её помощниками по выполнению функции, являются верхняя и нижняя близнецовые мышцы, внутренняя и наружная запирательная мышцы, квадратная мышца бедра, большая ягодичная мышца, длинная головка двуглавой мышцы бедра, портняжная мышца, задние волокна средней ягодичной и малой ягодичной, а также подвздошно-поясничная мышца.
Антагонистами грушевидной мышцы в наружной ротации бедра являются мышцы, вращающие бедро вовнутрь, а именно: полусухожильная и полуперепончатая мышцы, напрягатель широкой фасции, гребенчатая мышца, а также передние волокна средней и малой ягодичных мышц. Роль приводящих мышц в вопросе внутренней ротации бедра является противоречивой, однако ЭМГ-ислледования показали, что длинная и большая приводящие мышцы активируются во время внутреннего вращения бедра в тазобедренном суставе.
Триггерные точки грушевидной мышцы
Поражение грушевидной мышцы триггерными точками приводит к возникновению боли преимущественно в области крестцово-подвздошного сустава, ягодицы, позади тазобедренного сустава, а также в верхние две трети задней поверхности бедра.
Миофасциальный болевой синдром грушевидной мышцы, вызванный образованием в ней триггерных точек связан с компрессией седалищного и некоторых других нервов в месте их совместного выхода из полости таза через большое седалищное отверстие.
Боль при ущемлении нервов отличается от миофасциальной боли, исходящей из триггерных точек, однако крайне часто оба этих состояния возникают параллельно.
Боль при ущемлении седалищного нерва может уходить дальше, чем боль от триггерных точек и распространяться по всей поверхности бедра и голени, а также на подошву стопы.
Грушевидная мышца способна оказывать мощное воздействие, приводящее к смещению крестцово-подвздошного сустава, поэтому перед коррекцией положения этого сустава необходимо инактивировать триггерные точки в musculus pirifomis и добиться её расслабления.
Рекомендуем к просмотру
Активация триггерных точек в грушевидной мышце может возникнуть в результате любых непривычных нагрузок, например, при попытке предотвратить падение. От человека с данной проблемой можно услышать “Я поскользнулся, когда бежал вокруг стадиона, но удержался и не упал”. Отклонение в сторону при наклоне или быстрая ротация ноги могут также вызвать острую перегрузку мышцы. Длительное сидение на жёсткой поверхности, длительное вождение автомобиля или непосредственная травма при ударе по ягодичной мышце в области грушевидной мышцы также могут спровоцировать активацию триггерных точек. Длительная изнуряющая спортивная активность с активным включением musculus piriformis также может приводить к активации триггеров.
Следует отметить, что в грушевидной мышце не бывает сателлитных точек на фоне активных триггерных точек в других мышцах.
Наличие триггерных точек в грушевидной мышце чаще всего сочетается с триггерными точками в прилежащих мышцах-синергистах, перечисленных выше, а также в мышце, поднимающей задний проход и копчиковой мышце.
Синдром грушевидной мышцы и болевые ощущения
Синдром грушевидной мышцы может сопровождаться болью и парестезией, т.е. растройством чувствительности, например, ощущением жжения, ползанья мурашек, покалыванием в пояснице, паху, промежности, ягодице, тазобедренном суставе, по задней поверхности бедра, голени и стопы, а также в прямой кишке во время дефекации. Симптомы усиливаются в положении сидя, а также в результате избыточной активности. Кроме того могут возникать отёк поражённой конечности, половые расстройства, болезненность в области наружных половых органов, импотенция у мужчин.
Принято считать, что в возникновении синдрома грушевидной мышцы могут вносить вклад:
— миофасциальный боли, исходящие из триггерных точек в грушевидной мышце;
— ущемление нервов или сосудов в большом седалищном отверстии;
— смещение и нарушении функции крестцово-подвздошного сустава, когда стойкое напряжение мышцы, вызванное триггерными точками, может способствовать смещению крестцово-подвздошнго сустава, а нарушение функции сустава провоцирует длительное существование триггеров в грушевидной мышцы. В этой ситуации необходимо проводить коррекцию обоих состояний.
В положении сидя человек с синдромом грушевидной мышцы обычно ерзает и часто меняет позу. У него могут возникнуть трудности при попытке закинуть поражённую ногу на непоражённую.
В положении лёжа на спине, расслабившись, можно выявить стойкую наружную ротацию бедра поражённой ноги.
При попытке поднять выпрямленную ногу отмечается ограничение этой способности на поражённой стороне.
Синдром грушевидной мышцы и ущемление седалищного нерва
Существует 4 варианта выхода частей седалищного нерва из полости таза.
1. Наиболее распространённый путь прохождения седалищного нерва спереди от грушевидной мышцы и краем большого седалищного отверстия. Встречается в 85% случаев.
2. Малоберцовая часть седалищного нерва проходит сквозь грушевидную мышцу, а большеберцовая часть выходит спереди от мышцы. Встречается в 10% случаев.
3. Малоберцовая часть седалищного нерва делает петлю сверху и затем позади мышцы, а большеберцовая часть проходит впереди неё. Встречается в 2-3% случаев.
4. И малоберцовая, и большеберцовая часть седалищного нерва проходят через грушевидную мышцу. Встречается менее чем в 1% случаев.
Следует отметить, что наименее встречающиеся варианты расположения седалищного нерва, при которых одна или обе ветви проходят сквозь грушевидную мышцу являются более благоприятными в вопросе сдавления, чем наиболее распространённый путь, т.к. костные и связочные края большого седалищного отверстия оказывают более интенсивное механическое воздействие на нерв, чем более эластичные мышечные пучки.
Синдром грушевидной мышцы и лечебные упражнения
Существует простое упражнение, которое является и диагностическим для определения триггерных точек в грушевидной мышце и лечебным. В положении сидя возьмите массажный мяч и, закинув одну ногу на другую, подложите его под область грушевидной мышцы на стороне ноги, расположенной сверху.
Сделайте несколько движений тазом вправо-влево по линии расположения грушевидной мышцы от крестца до тазобедренного сустава. При наличии триггеров в грушевидной мышце вы почувствуете выраженную болезненность в этой области. Осуществляйте регулярную прокатку этой области на массажном мяче по всем направлениям, а затем выполните одно из доступных упражнений для ещё большего вытяжения грушевидной мышцы.
Самым простым и доступным каждому упражнением является положение лёжа на спине с перекинутой поражённой ногой, согнутой под 90 градусов в тазобедренном суставе. Поставив стопу поражённой ноги на колено выпрямленной ноги, необходимо положить противоположную руку на колено согнутой ноги и тянуть ногу вниз, углубляя положение с каждым очередным медленным выдохом.
Эта позиция помимо вытяжения грушевидной мышцы может быть использована для мобилизации крестцово-подвздошного сустава с характерным щелчком. После вытяжения мышцы необходимо выполнить несколько активных движений, включающих в работу грушевидную мышцу.
Ещё одним упражнением является положение лёжа на спине с заведённой голенью поражённой ноги на бедро здоровой.
И варианты этого же упражнения: сидя, который был продемонстрирован выше и стоя.
Также для вытяжения грушевидной мышцы могут быть использованы такие упражнения из хатха-йоги, как маричиасана
и ардха матсиендрасана, в которых вытяжение происходит на стороне согнутой ноги.
Одним из самых эффективных упражнений для вытяжения грушевидной мышцы, является агни стамбхасана — асана хатха-йоги. В ней происходит одновременное мощное двустороннее вытяжение грушевидных мышц.
Для устранения длительно существующих вредных факторов, вызывающих образования триггерных точек в грушевидной мышцы и развития синдрома грушевидной мышцы следует отнести:
— коррекцию функционального сколиоза, вызванного неравенством длины нижних конечностей или уменьшением размеров одной половины таза;
— коррекцию перегрузок, вызванных различными позами, например, во время сна на боку необходимо располагать подушку между ног, чтобы избежать длительного натяжения грушевидной мышцы;
— механические перегрузки в результате длительного сидения в кресле машины или возле рабочего стола а также избыточной спортивной активности во время занятий большим теннисом, длительным бегом, футболом, волейболом и другими.
Рекомендуем к просмотру
СПАСИБО ЗА ЛАЙК И ПОДПИСКУ! Подписывайтесь также на мой канал YouTubе!
Источник
Грушевидная мышца расположена внутри полости малого таза, проходит под ягодичной мышцей и над седалищным нервом. Отвечает за удержание колена и стопы развернутыми вперед при ходьбе, принимает участие в отведении бедра наружу. Если мышца возбуждена, она сдавливает ствол седалищного нерва. Возникает боль в ягодице, которая отдает в зону паха и в ногу. Кроме того, могут сдавливаться крестцовые, ягодичные, половые нервы. Нарушается кровоснабжение. Причины боли в грушевидной мышце, как и симптомы патологии, могут быть разными. Важно вовремя обратиться к врачу, который поставит диагноз и назначит лечение.
Почему возникает боль в грушевидной мышце
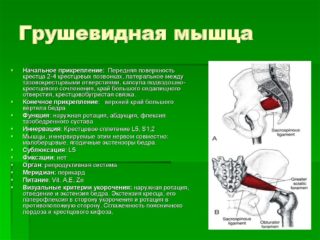 Спазм грушевидной мышцы может возникнуть от ее перенапряжения или воспаления. Первичные причины связаны с воздействием на эту мышцу. К ним относятся:
Спазм грушевидной мышцы может возникнуть от ее перенапряжения или воспаления. Первичные причины связаны с воздействием на эту мышцу. К ним относятся:
- травмы в области ягодиц;
- растяжение или чрезмерное напряжение в результате длительного пребывания в однообразной неудобной позе или во время физических нагрузок;
- воспаление грушевидной мышцы – миозит;
- инъекция, если игла задела корешок нерва;
- сильное переохлаждение.
Вторичные причины связаны с патологиями позвоночника, органов крестцового отдела и малого таза: дискогенный пояснично-крестцовый радикулит, воспалительные и застойные процессы органов малого таза, остеохондроз в пояснично-крестцовой области, гинекологические заболевания.
Вторичные причины синдрома специалисты выявляют у более 80% пациентов.
Как проявляется болевой синдром
 Признаки синдрома могут быть:
Признаки синдрома могут быть:
- локальными: связанные со спазмом или воспалением самой ГМ;
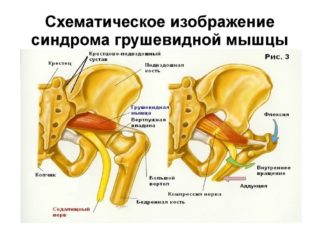
- результатом сдавливания седалищного нерва;
- результатом компрессии артерий и сосудов.
Локальные симптомы: тянущая, ноющая боль в области ягодицы, которая распространяется вниз по задней поверхности бедра, голени и стопы. Болезненность усиливается во время длительной ходьбы, при подъеме по лестнице, после долгого сидения или стояния, при наклоне и приседании. Проявление боли уменьшается в положении лежа или сидя с разведенными ногами. Другие мышцы тазового дна тоже напряжены. Возможны судороги.
В состоянии полного расслабления ягодичной области можно прощупать уплотненную грушевидную мышцу. Если на нее надавить, возникает резкая боль (симптом Бонне-Бобровниковой). Постукивание в районе мышцы провоцирует боль на задней поверхности ноги (симптом Виленкина).
При ущемлении седалищного нерва и компрессии сосудов в подгрушевидном пространстве пациент ощущает боли тупого характера, которые сопровождаются чувством одеревенения, жжения или покалывания по ходу нерва. Усиление этих симптомов могут спровоцировать тепло, стрессовые ситуации, резкая смена погоды.
Компрессия сосудов седалищного нерва и сдавливание ягодичной артерии вызывает резкий спазм сосудов ноги, человек начинает хромать. Чтобы продолжить движение, больному необходимо присесть или полежать. Кожа на ноге бледнеет, пальцы немеют.
Синдром грушевидной мышцы почти всегда сопровождают легкие сфинктерные нарушения: неприятные ощущения в процессе дефекации, перед началом мочеиспускания возникает небольшая пауза.
Диагностика
 Проводит диагностику и лечит синдром ГМ врач-невролог. Доктор выясняет у пациента характер болевых ощущений и их изменений в зависимости от положения тела, выявляет возможные причины, которые привели к развитию синдрома: диагностированные заболевания позвоночника, крестцового отдела и малого таза, травмы, состояние перенапряжения, переохлаждения.
Проводит диагностику и лечит синдром ГМ врач-невролог. Доктор выясняет у пациента характер болевых ощущений и их изменений в зависимости от положения тела, выявляет возможные причины, которые привели к развитию синдрома: диагностированные заболевания позвоночника, крестцового отдела и малого таза, травмы, состояние перенапряжения, переохлаждения.
После беседы врач проводит медицинский осмотр: отмечает особенности походки, осанки, проверяет наличие болевых ощущений в разных положениях тела.
Чтобы определить место уплотнения тканей, оценить чувствительность, мышечную силу и выраженность рефлексов врач проводит мануальные тесты.
Один из методов подтверждения диагноза синдрома грушевидной мышцы — введение раствора анестетика непосредственно в мышцу. Эта процедура проводится под контролем рентгена или компьютерной томографии. Если после укола боль исчезает, делают вывод о наличии синдрома.
При подозрении на то, что синдром ГМ является сопутствующим какому-либо заболеванию, назначается радиографическое исследование: рентгенография, магнитно-резонансная или компьютерная томография.
Лечение синдрома грушевидной мышцы
Лечение СГМ – консервативное, комплексное. Хирургические методы применяются в редких случаях: например, операция необходима, если синдром вызван межпозвоночной грыжей.
В острой стадии синдрома сначала нужно снять болевой синдром и спазм грушевидного мускула.
Медикаментозное лечение
 Чтобы блокировать боль и снять воспаление, врач назначает противовоспалительные нестероидные препараты – ПВНП. При сильных болях противовоспалительные средства дополняют анальгетиками.
Чтобы блокировать боль и снять воспаление, врач назначает противовоспалительные нестероидные препараты – ПВНП. При сильных болях противовоспалительные средства дополняют анальгетиками.
Для снятия напряженности мышц прописывают спазмолитики. Если они не помогают, специалист назначает курс миорелаксантов.
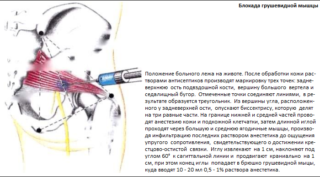
Когда пациента беспокоит очень сильная боль в грушевидной мышце, проводят новокаиновую или лидокаиновую блокаду — брюшко грушевидной мышцы обкалывают раствором анестетика.
На этапе восстановления, если нет противопоказаний, в качестве согревающего средства на поясницу ставят банки, горчичники или перцовый пластырь. Есть пластыри, которые содержат НПВС и анестетики и действуют на очаг воспаления небольшими дозами лекарства в течение длительного времени. Хорошим согревающим эффектом обладает бальзам «Звездочка».
Физиотерапия
Медикаментозное лечение должно сочетаться с методами физиотерапии:
- электрофорез: лекарственные вещества вводятся больному через кожу с помощью гальванического тока;
- фонофорез: введение в организм активных лекарственных веществ при помощи ультразвуковых колебаний;
- магнито-лазерная терапия: сочетание лазерных волн и магнитного поля помогает снять отек и воспаление, повышает защитные силы организма;
- УВЧ-терапия: электромагнитные поля ультравысокой частоты с помощью специального оборудования проникают в ткани и органы человека и способствуют снижению боли, воспаления, отеков, стимуляции кровообращения;
- амплипульс терапия: воздействие на участки тела синусоидальными моделированными токами, которые способствуют обезболивающему, противовоспалительному, рассасывающему, противоотечному процессу.
Массаж и ЛФК
На ранних стадиях болезни может быть эффективен лечебный массаж пояснично-ягодичной области. Процедуру должен проводить специалист.

Массаж грушевидной мышцы теннисным мячом
В домашних условиях спазм в мышцах поможет снять теннисный мячик. Массируйте им болезненную область медленными и плавными круговыми движениями.
При синдроме ГМ необходимо выполнять комплекс упражнений лечебной физкультуры. Мягкое растяжение зажатой мышцы поможет ей расслабиться, улучшится кровообращение в районе защемления седалищного нерва. На каждом этапе лечения физиотерапевт подберет упражнения индивидуально, с учетом возраста, веса, физической формы.
Правила выполнения упражнений:
- не делайте гимнастику при больных коленях и тазобедренных суставах, после операций, при которых запрещены физические упражнения, при беременности;
- выполняйте упражнения медленно, плавно, не доводите движения до боли;
- дышите носом, спокойно, без задержек;
- занимайтесь, при возможности, 3 раза в день, минимум – 5 раз в неделю;
- каждое упражнение выполняйте в течение 30 секунд и повторяйте от трех до пяти раз;
- перед гимнастикой обязательно проведите разминку в течение 10 минут: это могут быть любые движения в тазобедренных суставах и пояснице в положении стоя, сидя, лежа, которые не доставляют болезненных ощущений.
Несколько универсальных упражнений, которые направлены на растяжение грушевидной мышцы:
- Лежа на спине, согните ноги в коленях, стопы — на ширине плеч. Медленно сводите и разводите колени.
- В том же положении соедините стопы и колени. Наклоняйте колени в одну, затем в другую сторону.
- Встаньте на четвереньки. Отведите больную ногу в сторону и аккуратно выпрямите. Верните ногу в исходное положение. Повторите эти движения другой ногой.
- Сядьте на стул так, чтобы бедро и голень образовали угол 90°, и положите больную ногу на здоровое колено. Медленно наклонитесь к ноге, лежащей сверху. Повторите от пяти до десяти раз, затем поменяйте ногу.
Когда состояние улучшится, периодически нескольких минут посидите, положив ногу на ногу. Упражнения можно выполнять в профилактических целях для укрепления мышц таза.
Профилактические меры
 Чтобы избежать спазмов, защемления нерва и боли в области грушевидной мышцы, следуйте профилактическим рекомендациям:
Чтобы избежать спазмов, защемления нерва и боли в области грушевидной мышцы, следуйте профилактическим рекомендациям:
- Любое заболевание лечится быстрее на начальной стадии развития. Регулярно проходите профилактическое медицинское обследование организма.
- Берегите позвоночник: поддерживайте прямую осанку. Нe поднимайте тяжести резко из наклонного положения. Хорошо укрепляет позвоночник и мышцы спины плавание.
- Если вы занимаетесь спортом, проводите разминку перед занятиями и растяжку после тренировок. Контролируйте свои движения и не перенапрягайте мышцы чрезмерно. Избегайте физических упражнений, которые вызывают болевые ощущения.
- Не переохлаждайтесь.
- Не сидите и не лежите долго в положении, оказывающем излишнее давление на ягодицы. Если работа сидячая, делайте перерывы с упражнениями на разминку мышц: походите, сделайте несколько наклонов.
- Своевременно лечите полученные травмы.
Также профилактика включает соблюдение правил здорового питания, режима сна и отдыха. Переутомление и нервное напряжение негативно сказываются на работе всех органов и систем.
Источник
