Блокада при синдроме грушевидной мышце
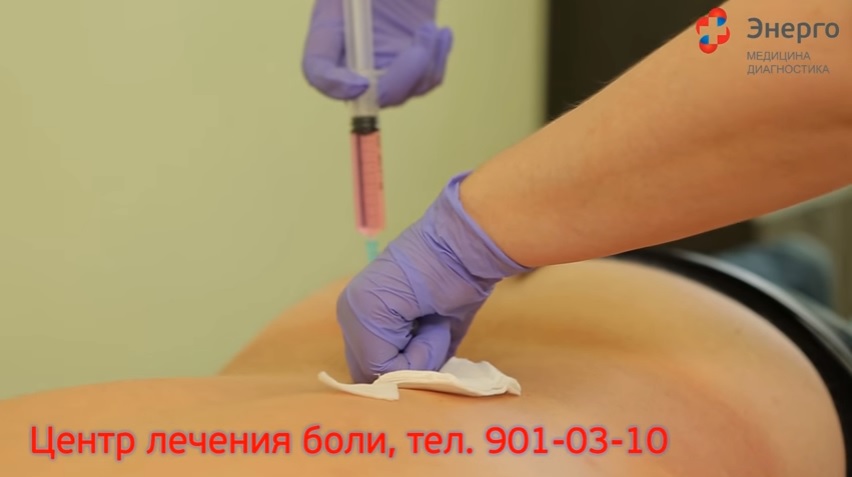
Иногда лечение мышечных спазмов медикаментами для приема внутрь не дает нужных результатов. При синдроме грушевидной мышцы – это нередкое явление. На помощь приходит методика блокады грушевидной мышцы, которую выполняют в условиях стационара с использованием нескольких групп препаратов.
Показания к проведению блокады
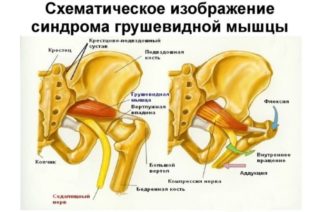 Синдром грушевидной мышцы возникает при разных заболеваниях, показаний для проведения блокады несколько:
Синдром грушевидной мышцы возникает при разных заболеваниях, показаний для проведения блокады несколько:
- компрессия нервных окончаний L5 и S1, встречается при остеохондрозе;
- воспаление или травмы, затронувшие грушевидную мышцу и вызвавшие спазм;
- невыносимые болезненные ощущения при СГМ;
- жжение, онемение и нарушение трофических процессов;
- появление хромоты или ограничения подвижности, снижение рефлекса ахиллова сухожилия.
Кроме остеохондроза, неблагоприятные процессы вызывают такие нарушения, как крестцово-поясничный радикулит, миозит.
Противопоказания к процедуре
Выполнение блокады – эффективный метод избавления от очень неприятных симптомов, но и на него накладываются ограничения:
- склонность к сильным кровотечениям, в том числе при приеме антикоагулянтов;
- инфекции в области кожи, вызванные уколами или другими действиями;
- высокая температура, отсутствие сознания у пациента;
- индивидуальная непереносимость используемых препаратов;
- противопоказания к кортикостероидам, которые используются для проведения блокады;
- болезни сердца, включая аритмию;
- миастения, эпилепсия в анамнезе, гипотония.
Блокада грушевидной мышцы не действует на людей с тяжелыми заболеваниями печени, может вызвать осложнение. Запрещена процедура в детском возрасте и при беременности.
Правила проведения блокады
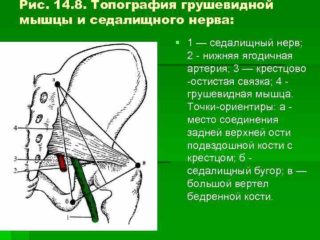 Чтобы процедура была эффективной, необходимо строго соблюдать технику выполнения блокады грушевидной мышцы:
Чтобы процедура была эффективной, необходимо строго соблюдать технику выполнения блокады грушевидной мышцы:
- Пациента укладывают на врачебную кушетку на живот.
- Отмечают точку для введения укола. Используют специальную схему, чтобы игла для блокады грушевидной мышцы не задела седалищный нерв или не проникла в область малого таза.
- Кожу необходимо обработать антисептиком для предотвращения инфицирования.
- Делают анестезию кожи и подкожной клетчатки, так как процедура может быть болезненной.
- С помощью удлиненной иглы – минимум в 1,5 раза превышает длину обычного шприца – достигают крестово-остистой связки.
- Достают иглу на 1 см и наклоняют под углом, чтобы попасть в брюшко мышцы.
- Медленно вводят «Дипроспан». Нельзя слишком сильно давить, иначе препарат не рассосется.
- Постепенно извлекают иглу.
На весь процесс уходит примерно 20 минут. Следует помнить, что блокада не будет действовать, если использовать только 1 препарат.
Средства для проведения блокады
В процессе лечения используют несколько групп препаратов, минимум 2. Только так можно устранить боль, воспаление и спазм.
Анестетики и гормональные вещества – самые распространенные медикаменты для реализации техники. Также используют витамины группы B и гомеопатические препараты: «Цель-Т», «Траумель-С».
Местные анестетики
 Анестетики составляют основу для проведения блокады, без них не обходится ни один лекарственный коктейль. Действуя на нервные волокна, анестетики предотвращают продвижение нервных импульсов и в течение 15-20 минут освобождают пациента от сильной боли. К самым эффективным медикаментам относят:
Анестетики составляют основу для проведения блокады, без них не обходится ни один лекарственный коктейль. Действуя на нервные волокна, анестетики предотвращают продвижение нервных импульсов и в течение 15-20 минут освобождают пациента от сильной боли. К самым эффективным медикаментам относят:
- Новокаин – вещество используют чаще всего, так как оно доступно, действует сильнее других обезболивающих и выпускается в разных концентрациях — от 0,25% до 2%. Обезболивание наступает уже через 5 минут и длится до 2 часов.
- Лидокаин – в отличие от новокаиновой блокады, обладает менее выраженным, но более продолжительным действием.
- Бупивакаин (меркаин) – менее распространенное вещество, действие которого начинается через 20 минут после введения. Сохраняет активность в течение 3-5 часов. Высок риск развития осложнений, особенно опасен препарат для сердца.
Дозировку медикаментов должен подбирать доктор. Все препараты предварительно проверяют на чувствительность, так как аллергические реакции при блокаде – распространенное осложнение.
Гормональные средства для инъекций
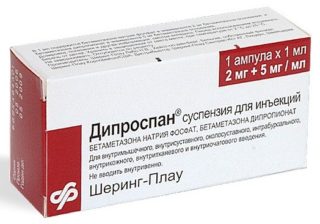 Гормональные препараты относятся к мощным противовоспалительным средствам, которые за несколько процедур помогают полностью избавиться от воспаления и отека. Они в обязательном порядке входят в лекарственный коктейль при блокадах грушевидной мышцы:
Гормональные препараты относятся к мощным противовоспалительным средствам, которые за несколько процедур помогают полностью избавиться от воспаления и отека. Они в обязательном порядке входят в лекарственный коктейль при блокадах грушевидной мышцы:
- гидрокортизон – сильнодействующее вещество, быстро снимающее нервное защемление;
- «Дексаметазон» — препарат для быстрого купирования боли, лучше всего подходит для снятия мышечных спазмов;
- «Депо-медрол» — медикамент длительного действия;
- «Дипроспан» — средство с пролонгированным эффектом, помогает снять спазм мягких тканей и защемление нерва, чаще остальных ГКС используется при блокаде грушевидной мышцы;
- «Кеналог» — кортикостероид, который воздействует на суставы и кости, используется при тяжелом течении синдрома.
В клиниках цены на блокаду при синдроме грушевидной мышцы отличаются. Это связано с количеством компонентов, входящих в состав. Некоторые ГКС стоят дешевле, цена других может оказаться выше почти в 2 раза.
Минимальная стоимость блокады – 1300 рублей по Московской области. Средняя стоимость – 1700-2000 рублей в частных клиниках.
Возможные осложнения процедуры
 Для сведения рисков к минимуму необходимо обращаться к квалифицированным медицинским работникам. Стерильные условия и правильная подготовка пациента – залог успешного проведения блокады. Однако даже при соблюдении всех требований в редких случаях развиваются побочные эффекты:
Для сведения рисков к минимуму необходимо обращаться к квалифицированным медицинским работникам. Стерильные условия и правильная подготовка пациента – залог успешного проведения блокады. Однако даже при соблюдении всех требований в редких случаях развиваются побочные эффекты:
- инфицирование области укола, оболочек спинного мозга;
- кровотечение при повреждении сосудов;
- травмирование связок, сосудов, мягких тканей при быстром введении или извлечении иглы;
- аллергические реакции;
- осложнения на фоне непереносимости ГКС или анестетиков.
Встречается и такой побочный эффект, как нарушение цельности нерва. При поражении корешка боль усиливается, а состояние пациента резко ухудшается.
При неаккуратном обращении врач может сломать иглу, для ее устранения потребуется хирургическое вмешательство. Подобные случаи встречаются крайне редко.
Отзывы пациентов
Найти отзывы от тех, кто прошел через процедуру, достаточно сложно. Отзывов о блокаде грушевидной мышцы «Дипроспаном» еще меньше, однако на основании нескольких оставленных рекомендаций можно сделать вывод, что эта процедура эффективна во многих случаях.
Отмечена зависимость отзывов от того, при какой болезни используют блокаду. Синдром грушевидной мышцы, вызванный остеохондрозом, сложнее поддается лечению. СГМ, вызванный травмой или перенапряжением, проходит быстро после новокаиновой или лидокаиновой терапии.
Блокада грушевидной мышцы при ее спазме, напряжении или воспалении – это мера, к которой прибегают только после применения других консервативных средств. Врачи назначают процедуру, если НПВС и обезболивающие препараты не дают никакого эффекта, либо их дозировку нужно поднимать до необоснованно высоких цифр.
Источник
Синдром грушевидной мышцы является частой патологией, которую не так просто дифференцировать от люмбаго или люмбоишиалгии. Поэтому каждому человеку важно иметь представление об особенностях этого синдрома, чтобы правильно определить диагноз и назначить правильное лечение.
Что такое синдром грушевидной мышцы
Данное заболевание относится к компрессионно-ишемическим невропатиям. Патология характеризуется наличием болевого синдрома в области ягодиц, который усиливается при физических нагрузках. В результате влияния различных факторов мышца спазмируется, прижимает нервы и сосуды к костной ткани.
Анатомия
Данная мышца относится к группе внутренних тазовых мышц. В силу особенностей локализации и в результате некоторых заболеваний может происходить ее сдавление, что ведет к возникновению рассматриваемого синдрома.
Где находится
Важно знать, где находится грушевидная мышца. Она располагается в полости малого таза, начинается от крестцового сочленения, проходит через седалищное отверстие и прикрепляется к бедренной кости.
Сама анатомия грушевидной мышцы такова, что она прилежит к ягодичной артерии и седалищному нерву. При ее длительном сдавлении они также вовлекаются в патологический процесс.
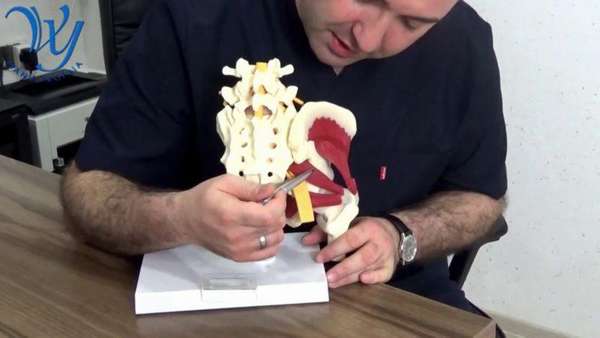
Как она выглядит
Мышца выглядит как треугольное формирование, которое широким основанием прикрепляется к крестцу, другим концом (сухожилием) – к большому вертелу бедренной кости.
Фото мышцы:
Функции
Функции грушевидной мышцы —, осуществление отведения бедра в сторону и обратно, при беге данное формирование обеспечивает предохранение бедра от чрезмерного вращения, участвует в наклоне таза в сторону.
Клиническая картина
Так называемое защемление грушевидной мышцы проявляется болевым синдромом в области ягодиц. Боли преимущественно носят ноющий и тянущий характер. Симптоматика всегда усиливается при выполнении какой-либо физической нагрузки.
При данной патологии возможно дополнительное сдавление прилегающих сосудов и нервных стволов, что также ведет к возникновению дополнительных симптомов заболевания.
При данном синдроме боли в области ягодиц удается выявить при сгибании нижней конечности в тазобедренном и коленном суставах одновременно. Сгибание при этом должно осуществляться врачом, нога пациента должна быть расслабленной.
Боли усиливаются в положении стоя. Когда человек сидит или лежит, выраженность симптоматики немного снижается. Важно отметить, что при данном заболевании боли способны возникать при перкуссии по задней поверхности бедра, также возможно ощущение дискомфорта в зоне седалищного нерва.
Указанная симптоматика способна переходить на нижнюю конечность на стороне поражения как в зоне бедра, так и голени. При сдавливании седалищного нерва и артерий в этой области у пациентов возникают жалобы на онемение ноги, снижение чувствительности, жгучую боль, которая появляется в ночное время.
Сужение просвета сосудов в течение длительного времени может проявляться как синдром перемежающейся хромоты. Важно отметить, что долгое сдавливание нервных стволов способно стать причиной пареза стопы различной степени выраженности.
В патологический процесс могут вовлекаться органы малого таза – это проявляется нарушениями мочеиспускания, болью при дефекации.
Клиническая картина воспаления грушевидной мышцы сходна с симптомами при люмбалгии и люмбоишиалгии. При выставлении диагноза важно тщательно проанализировать жалобы пациента, что поможет точно выявить заболевание.
Причины синдрома
Чаще всего данная патология является вторичной, то есть следствием другого заболевания. Среди причин синдрома грушевидной мышцы основными являются следующие:
- Травмы таза и пояснично-крестцового отдела позвоночного столба, которые ведут к различным повреждениям грушевидной мышцы: частичному надрыву или растяжению. В результате формируется гематома, которая провоцирует характерную клиническую симптоматику.
- Дегенеративные патологии позвоночника: остеохондроз, спондилез, сужение спинномозгового канала, остеофиты.
- Опухоли позвоночного столба, которые могут быть первичными и метастатическими.
- Сакроилеит, или воспаление крестцово-подвздошного сустава различной этиологии.
- Растянуть грушевидную мышцу можно в ходе чрезмерных и нерационально распределенных физических нагрузок.
- Миозит, то есть воспаление мышечной ткани данной области, с кальцификацией тканей.
- Различные воспалительные процессы органов малого таза – речь идет о гинекологических и урологических заболеваниях.
- Переохлаждение.
- Неправильная техника инъекций.
- Так называемый синдром скрученного таза, который формируется вследствие сколиоза нижних отделов позвоночника, остеоартроза тазобедренных суставов, а также из-за разной длины ног.
Данный патологический синдром способен возникать при несимметричной нагрузке на пояснично-крестцовую зону, что бывает при некоторых особенностях условий труда. Человек вынужден длительное время находится в неудобной позе с выраженным статическим напряжением, что и является причиной заболевания.
Способы лечения
Лечение осуществляется в домашних условиях. Медицинское учреждение следует посещать для динамического наблюдения и с целью прохождения физиолечения и иглорефлексотерапии, которые обладают хорошей эффективностью при данном заболевании.
Важно отметить, что блокаду также проводят в условиях поликлиники или стационара, поскольку для нее требуются аппарат ультразвуковой диагностики и стерильные условия. Блокада проводится тогда, когда лечение синдрома грушевидной мышцы в домашних условиях оказывается неэффективным. Подробнее обо всех методах ниже.
Как снять спазм грушевидной мышцы
Как расслабить грушевидную мышцу и седалищный нерв? Это можно осуществить при помощи лекарственных средств. С целью расслабления используют миорелаксанты: «,Тизалуд»,, «,Мидокалм»,. Препараты применяются в виде таблеток и инъекций.
Для уменьшения болей назначаются нестероидные противовоспалительные средства: «,Декскетопрофен»,, «,Нимесулид»,, «,Диклофенак»,. Они также используются в виде инъекций и таблеток.
В тяжелых случаях могут прибегать к инъекциям глюкокортикоидов: «,Дексаметазона», и «,Дипроспана»,.

В качестве вспомогательных средств применяются препараты, улучшающие периферическое кровообращение («,Пентоксифиллин»,, «,Вазонит»,) и передачу нервного импульса («,Ипигрикс»,, «,Нейромидин»,).
Каждому пациенту с подобной проблемой важно знать, как снять спазм грушевидной мышцы самостоятельно. Это важно, поскольку обострения могут случиться в любой ситуации и в любом месте.
Массаж
Массаж грушевидной мышцы имеет важное значение в лечении данного заболевания. Процедура будет способствовать расслаблению зоны патологии, улучшению кровотока и обмена веществ, а также уменьшению болевого синдрома. Пациентам назначается от 10 до 20 сеансов, в зависимости от динамики процесса. Рекомендуется проходить массаж курсами, дважды в год.
ЛФК
ЛФК является важным компонентом комплексного лечения данного заболевания. Гимнастика помогает мышечной ткани расслабиться, уменьшает выраженность болевого синдрома. Комплекс лечебных упражнений, который может помочь пациентам:
- Лежа на спине, нужно согнуть колени и развести стопы на расстояние ширины плечевого пояса. После этого следует сводить и разводить колени на максимально возможное расстояние.
- Для следующего упражнения нужно принять такое же положение, как и в предыдущем, только колени и стопы сводятся вместе. Затем их следует наклонять поочередно в разные стороны, делая это медленно.
- Для этого упражнения требуется встать на четвереньки. После этого нижнюю конечность сгибают в колене, отводят в сторону, выпрямляют и возвращают в исходную позицию, выполняя все движения в обратном порядке. Все указанные движения осуществляют и со второй ногой.
- Для этого упражнения нужно сесть на стул, спина при этом должна быть прямой. Пораженную нижнюю конечность кладут на колено здоровой ноги. После следует медленно наклонять прямую спину вперед на максимально возможное расстояние. Как только оно достигнуто, необходимо вернуться в исходную позицию.
Обучение упражнениям при синдроме грушевидной мышцы осуществляется специалистами, которые контролируют правильность их выполнения. Это крайне важно, поскольку пациент в дальнейшем будет делать гимнастику в домашних условиях.
Какие существуют мази для снятия боли в мышцах?
Техника блокады
К этому методу лечения прибегают в случае стойкого выраженного болевого синдрома и при неэффективности основной терапии. Техника блокады грушевидной мышцы заключается в следующем: пациент ложится на живот, после чего врач производит антисептическую обработку кожного покрова. Врач очерчивает для себя треугольник, вершины которого находятся в следующих точках: большой вертел, седалищный бугор, задневерхняя ость подвздошной кости.
От последней точки нужно провести прямую линию, которая поделит на равные отрезки расстояние между седалищным бугром и большим вертелом. Саму линию делят на 3 одинаковые части. Точка укола – стыковка нижней и средней третей данного отрезка.
Перед блокадой проводят анестезию. После этого берут специальную длинную иглу, при помощи которой начинают медленно прокалывать кожу и вводить шприц в подлежащие ткани. После того, как врач почувствовал сопротивление (это говорит о достижении связки), иглу тянут вверх на 10 мм, наклоняют на 60 градусов и снова вводят вниз на 10 мм.
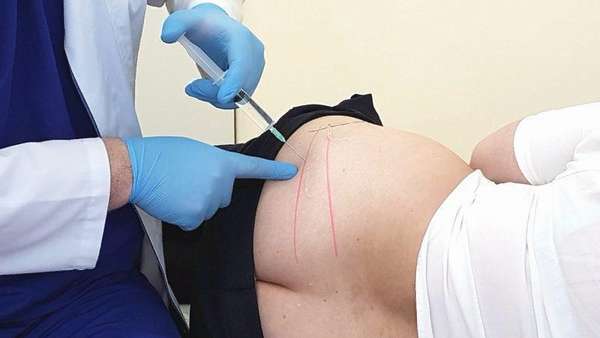
Благодаря этим манипуляциям специалисту удается достичь брюшка грушевидной мышцы. Как только это произошло, производится введение от 10 до 20 мл раствора «,Новокаина», или другого используемого для этих целей анестетика.
Важно отметить, что весь процесс производится под контролем ультразвукового аппарата, поэтому риск осложнений сведен к минимуму. Помимо «,Новокаина», для блокад могут применяться глюкокортикоиды: «,Дексаметазон»,, «,Дипроспан»,.
Заключение
Каждому человек необходимо иметь представление о синдроме грушевидной мышцы. При возникновении характерных клинических признаков нужно незамедлительно обращаться к врачу. Специалист проведет обследование, определит диагноз и составит схему терапии, больший объем которой осуществляется в домашних условиях.
Самостоятельно назначать лечение запрещено, этим можно только усугубить ситуацию.
Источник
#!NevrologNA4ALO!#
Что такое блокада грушевидной мышцы, в каких случаях она показана
Каковы причины поражения седалищного нерва, что такое спазм грушевидной мышцы и каким образом производится блокада грушевидной мышцы?
Грушевидный синдром – это один из видов болевого синдрома, возникающий в результате спазма грушевидной мышцы со сдавлением (защемлением) седалищного нерва.
Что собой представляет грушевидная мышца
Грушевидная мышца расположена в глубине ягодицы, имеет треугольную форму: одна из вершин треугольника крепится к наружной поверхности шейки бедра, два других угла образуются широкими пучками в области внутренней поверхности крестца. Мышечный тяж проходит через седалищное отверстие, где над мышцей проходит ягодичная артерия и нерв, а под ней крупный седалищный нерв и нижняя ягодичная артерия. Такое расположение мышцы и сосудов с нервами может привести к сдавлению (защемлению) седалищного нерва в зоне седалищного отверстия при патологическом напряжении ягодичной мышцы.
Грушевидная мышца обеспечивает:
- вращение бедра в наружном направлении;
- стабилизацию тазобедренного сустава;
- фиксацию головки бедренной кости внутри вертлужной впадины;
- наклон вперед при неподвижных ногах.
Причины возникновения грушевидного синдрома
Основной причиной сдавления седалищного нерва является травма или обычное переохлаждение. Помимо этого к синдрому грушевидной мышцы могут привести самые разные факторы, которые можно объединить в несколько групп:
1. Первичные причины:
- травма поясничной или ягодичной области – сильный ушиб вызывает образование гематомы и повреждение мышцы, что, в свою очередь, вызывает раздражение корешка спинно-мозгового нерва;
- сильное напряжение или растяжение грушевидной мышцы – является результатом чрезмерных физических нагрузок или резкого изменения положения тела;
- миозит грушевидной мышцы может вызывать сильные боли;
- переохлаждение, в результате которого грушевидная мышца слишком сильно сокращается и перенапрягается;
- некачественное введение инъекции может привести к задеванию корешка нерва.
2. Вторичные причины:
- патология органов малого таза – воспалительный процесс при несвоевременном лечении может распространиться на близлежащие органы и ткани;
- нарушения в соединительных тканях подвздошной кости и крестца.
Кроме того, причинами грушевидного синдрома могут стать травмы позвоночника, сужение межпозвоночного отверстия, радикулит, наличие опухолей в области позвоночника.
Определение качественного лечения во многом зависит от выявления причин развития синдрома грушевидной мышцы, а потому при возникновении первых симптомов заболевания необходимо обратиться к специалисту.
Симптомы поражения седалищного нерва
Наиболее часто грушевидный синдром проявляется в локальных симптомах, т.е. болях, связанных со спазмом грушевидной мышцы и возникающих непосредственно в области мышцы. В некоторых случаях может произойти сдавливание седалищного нерва либо компрессия артерий и сосудов.
К локальным симптомам грушевидного синдрома относят:
- сильные боли в районе ягодичной мышцы, крестцово-подвздошного сустава или тазобедренного сустава, которые возникают при совершении определенных движений;
- симптом Бонне-Бобровниковой – при расслаблении ягодичной мышцы можно легко прощупать грушевидную мышцу, надавливание на которую вызывает боль;
- симптом Виленкина – возникновение болевых ощущений при простукивании области грушевидной мышцы.
Симптомы сдавления седалищного нерва:
- боль распространяется по всей ноге;
- болевые ощущения сопровождаются жжением и ощущением одеревенелости;
- возможно снижение ахиллова рефлекса;
- при ущемлении волокон большеберцового нерва боль локализуется в двуглавой мышце голени.
Симптомы компрессии артерий и сосудов:
- онемение пальцев на ногах;
- бледность кожи;
- периодически появляется хромота, которая исчезает через некоторое время после возобновления нормального кровообращения в конечностях.
Иногда симптомы проявляются не одиночно, а в комплексе, что значительно затрудняет диагностику. В любом случае при возникновении малейших признаков поражения седалищного нерва необходимо записаться на консультацию к врачу-неврологу.
#!NevrologSeredina!#
Диагностика синдрома грушевидной мышцы
Диагностика синдрома грушевидной мышцы начинается, как только пациент входит в кабинет – врач сразу обращает внимание на осанку, походку и некоторые характерные движения. Далее проводится ряд обследований, которые включают:
- установление наличия симптома Бонне-Бобровниковой;
- простукивание конечностей для выявления синдрома Виленкина;
- определение симптома Гроссмана, который устанавливает путем простукивания нижнего поясничного и верхнего крестцового отростка;
- пальпацию места, в котором прикрепляется грушевидная мышца;
- диагностику состояния подвздошно-крестцовой и крестцово-остистой связок;
- иногда требуется пальпация грушевидной мышцы трансректальным путем.
Грушевидный синдром может развиваться на фоне других, более серьезных, заболеваний – травм позвоночника или раковых опухолей. В этом случае назначаются дополнительные диагностические исследования:
- компьютерная или магнитно-резонансная томография;
- рентген пояснично-крестцового отдела;
- радиоизотопное сканирование.
Следует понимать, что ранняя диагностика является гарантией скорейшего выздоровления, поэтому записаться на консультацию к врачу необходимо при возникновении первых признаков поражения седалищного нерва.
Лечение грушевидного синдрома путем блокады
При синдроме грушевидной мышцы могут использоваться разные методы лечения, все они направлены на снижение болевых ощущений и устранение причин заболевания. Чаще всего применяются медикаментозные способы купирования боли, но они не всегда полностью эффективны. Тогда врачи прибегают к такому способу лечения, как блокада грушевидной мышцы.
Данная манипуляция назначается в случаях, когда необходимо быстро снизить болевые ощущения, остановить воспалительный процесс, убрать спазм грушевидной мышцы и восстановить трофические процессы.
Показания к проведению блокады грушевидной мышцы:
- очень сильная боль по причине травмы, невралгии седалищного нерва или сдавления;
- развитие воспалительного процесса;
- контрактура мышц или спазм грушевидной мышцы;
- локальные нарушения трофических процессов;
- перегрузка связок.
Противопоказаниями к назначению данного метода лечения служат:
- индивидуальная непереносимость вводимого препарата;
- подверженность артериальной гипотонии;
- сердечно-сосудистые заболевания;
- миастения;
- печеночная недостаточность;
- аллергия;
- беременность и период лактации.
Более детально о тонкостях проведения блокады седалищного нерва проконсультирует врач, к которому Вы обратитесь за помощью.
Принцип действия и техника проведения блокады грушевидной мышцы
Принцип действия блокады седалищного нерва заключается в создании локального анельгизирующего блока, который предотвратит поступление болевого импульса в отделы центральной нервной системы. Инъекция выполняется в область пораженного седалищного нерва таким образом, что препарат сразу попадает непосредственно в очаг, в кровь проникает лишь минимальная часть лекарства, поэтому риск возникновения осложнений сводится к нулю.
Блокада при ишиасе чаще всего производится по методу Войно-Ясенецкому. Происходит это так: пациент ложиться на живот, врач вводит препарат в определенную точку. Для четкого установления места прокола проводится две линии: одна пролегает через вершину большого вертела, вторая проходит по наружному краю седалищного бугра. В месте пересечения этих линий и располагается седалищный нерв, а значит инъекция вводится именно в эту точку.
Для лечения грушевидной мышцы путем блокады используется длинная тонкая игла, которая вводится на глубину 6-8 см и дальше, выполняя послойную анестезию, пока игла не упрется в крестцово-остистую связку, находящуюся чуть ниже грушевидной мышцы.
Располагаясь равномерно в параневральном пространстве, лекарственное вещество практически сразу снимает болевой синдром. Обычно для блокады грушевидного синдрома применяют такие лекарственные вещества:
- новокаин и лидокаин – такая блокада производится посредством введения анестетика в заданную точку и позволяет уменьшить боль при страдании седалищного нерва;
- при выраженных болях к анестетику добавляют глюкокотикоиды (дексаметазон, дипроспан).
Блокада седалищного нерва может производиться и передним доступом – при этом пациент располагается на спине, а точка прокола располагается сбоку от портняжной мышцы и внутри от прямой бедренной мышцы. Если же осуществить блокаду задним или передним доступом невозможно, используется метод бокового доступа.
Метод проведения блокады и количество вводимого препарата определяется лечащим врачом строго индивидуально.
Возможные осложнения и риски при лечении спазма грушевидной мышцы
При выполнении блокады седалищного нерва в некоторых случаях могут возникнуть осложнения:
- нарушение целостности нерва – этот сидром сопровождается ухудшением состояния здоровья человека и усилением боли. Врач может назначить инъекции витаминов группы В, электрофорез, ЛФК или массаж;
- перелом иглы – для извлечения остатка иглы из тканей потребуется хирургическое вмешательство;
- повреждение сосуда – может привести к образованию гематомы.
Чтобы избежать подобных неприятных ситуаций, необходимо обращаться исключительно к высококвалифицированным специалистам.
Блокада грушевидного синдрома в медицинском центре «Энерго»
Многопрофильный медицинский центр «Энерго» в Санкт-Петербурге проводит комплексное обследование пациентов с целью выявления причин поражения седалищного нерва. Современное оборудование позволяет быстро и точно установить диагноз для определения наиболее эффективного лечения.
Квалифицированные специалисты нашего центра постоянно повышают уровень своих знаний, обмениваясь опытом с коллегами из различных клиник. Наши врачи смогут выполнить блокаду грушевидного синдрома без риска осложнений и побочных эффектов. Правильно подобранная техника и доза вводимого препарата позволят устранить болевой синдром.
В клинике активно используется электронная система регистрации и учета карточек, что значительно повышает качество обслуживания, а общение с пациентами строится исключительно на доверии и взаимопонимании.
#!NevrologKONEC!#
Источник
