Бесплодие трубное код мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
N97,1 Женское бесплодие трубного происхождения.

N97.1 Женское бесплодие трубного происхождения
Синонимы диагноза
Женское бесплодие трубного происхождения, трубно-перитонеальное бесплодие.
Описание
Трубное бесплодие. Вариант женского бесплодия, вызванный функциональной или органической непроходимостью фаллопиевых труб. Специфическая симптоматика отсутствует. Как и другие формы бесплодия, проявляется невозможностью забеременеть при наличии регулярных половых отношений на протяжении 6-12 месяцев. При постановке диагноза используют гистеросальпингографию, ультразвуковую гистеросальпингоскопию, лапароскопию, лабораторные анализы для выявления ИППП. Лечение трубно-перитонеального варианта бесплодия включает медикаментозную и физиотерапию, гидротубацию, чрескатетерную реканализацию, реконструктивно-пластические операции, ЭКО.
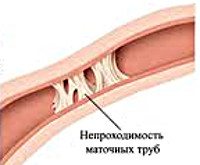
N97.1 Женское бесплодие трубного происхождения
Дополнительные факты
Трубное (трубно-перитонеальное) бесплодие или ТПБ выявляют у 35-60% пациенток с жалобами на отсутствие беременности. При этом анатомическое повреждение или дисфункция труб наблюдается в 35-40%, спаечный процесс – в 9-34% случаев. Поскольку указанные варианты патологии часто сочетаются между собой, имеют сходные этиологические факторы и патогенетические механизмы, специалисты в области гинекологии объединили эти два фактора бесплодия одним общим термином. Более чем в половине случаев трубное бесплодие является относительным и поддаётся коррекции в ходе лечения. ТПБ может быть как первичным и вторичным — возникшим у женщин, которые уже выносили беременность.
Причины
К нарушению проходимости маточных труб приводят функциональные нарушения и органические изменения в органах малого таза. Функциональные расстройства проявляются снижением или повышением тонуса гладкомышечных волокон стенки труб, нарушением координации их сокращений, ухудшением подвижности ресничек эпителиального слоя, недостаточной продукцией слизи без видимых анатомо-морфологических изменений. Их основными причинами являются:
• Нарушения гормонального баланса. Обычно функциональная трубная непроходимость возникает на фоне сниженного синтеза женских и повышенного уровня мужских половых гормонов.
• Высокая активность медиаторов воспаления. Функциональные расстройства – один из локальных эффектов простагландинов, интерлейкинов, эйкозаноидов и других физиологически активных соединений, которые интенсивно синтезируются при хронических воспалительных процессах в малом тазу.
• Изменения в симпатоадреналовой системе. Подобные отклонения характерны для хронического стресса, в том числе для постоянных переживаний из-за бесплодия.
Органическая трубная непроходимость возникает при наличии физических препятствий на пути движения яйцеклетки – окклюзии, спаек, сдавливания объемными новообразованиями и пр. Причинами таких анатомических изменений служат:
• Воспалительные заболевания. Спайки, синехии, сращения, жидкость в трубах выявляются как при неспецифическом воспалении, так и (особенно) на фоне инфекций, передающихся половым путем.
• Хирургические вмешательства. Спайки в малом тазу развиваются после полостных операций на кишечнике, матке и ее придатках.
• Инвазивные процедуры. Провоцирующими факторами трубно-перитонеального бесплодия могут стать аборты, диагностические выскабливания, гидротубация, гидросальпингография, кимопертубация.
• Травматические повреждения. К анатомической трубной непроходимости приводят проникающие травмы брюшной полости, тяжелые роды.
• Перевязка маточных труб. Добровольная хирургическая стерилизация женщины фактически является одной из форм трубного бесплодия.
• Объемные процессы в малом тазу. Трубы могут сдавливаться большими опухолями яичников, субсерозными миомами, другими новообразованиями.
• Наружный генитальный эндометриоз. Тяжелые формы заболевания осложняются нарушением трубной проходимости.
Патогенез
Ключевое звено патогенеза бесплодия при действии трубно-перитонеальных факторов – нарушение продвижения в полость матки неоплодотворенной зрелой яйцеклетки или эмбриона. Полностью непроходимая труба становится барьером, исключающим оплодотворение созревшей яйцеклетки сперматозоидом. При функциональном нарушении сократительной активности стенки и частичной органической непроходимости движение яйцеклетки по фаллопиевой трубе замедляется. В результате она либо вообще не оплодотворяется, либо эмбрион имплантируется в трубе и наступает внематочная трубная беременность.
Классификация
Клиническая классификация трубного бесплодия проводится с учётом локализации патологического процесса, наличия или отсутствия анатомических изменений. Специалисты в сфере гинекологии и репродуктивной медицины различают:
• Собственно трубное бесплодие. Женщина не может забеременеть из-за функциональных или органических нарушений в маточных трубах. В таком случае непроходимость может быть проксимальной с наличием препятствий в маточной части или перешейке трубы и дистальной с нарушенным захватом яйцеклетки во время овуляции.
• Перитонеальное бесплодие. Яйцеклетка не может попасть в воронку трубы из-за воспалительных или других процессов в органах малого таза. Зачастую перитонеальное бесплодие сопровождается морфологическими или функциональными изменениями в трубах.
Симптомы
Специфических симптомов, характерных для этого варианта нарушения репродуктивной функции, не существует. Как и при других формах бесплодия, пациентка отмечает отсутствие беременности в течение 6-12 месяцев, хотя ведет регулярную половую жизнь и не предохраняется. Болевой синдром не выражен или отличается малой интенсивностью – периодически беспокоят боли в нижней части живота и (реже) в пояснице, которые возникают или усиливаются во время менструации и полового акта. Менструальная функция обычно сохранена. Некоторые женщины отмечают обильные выделения во время месячных.
Возможные осложнения
Наиболее грозное осложнение трубного бесплодия, возникшего на фоне функциональной или частичной органической непроходимости маточных труб, – внематочная беременность. Оплодотворенная яйцеклетка при невозможности попасть в матку способна имплантироваться в стенку трубы, ткань яичника или органы брюшной полости. Самопроизвольное прерывание внематочной беременности сопровождается массивным кровотечением, выраженным болевым синдромом, критическим падением артериального давления и другими нарушениями, представляющими серьёзную опасность для жизни женщины.
Диагностика
При выявлении трубного бесплодия важно учитывать анамнестические сведения о перенесенных в прошлом цервицитах, эндометритах, сальпингитах, аднекситах, травмах брюшной полости, операциях на кишечнике и тазовых органах, абортах, осложненных родах, инвазивных диагностических и лечебных процедурах. План обследования включает такие методы, как:
• Осмотр гинеколога. При бимануальном обследовании могут обнаруживаться несколько увеличенные, уплотненные и болезненные придатки. Иногда подвижность матки ограничена, ее положение изменено, своды влагалища укорочены.
• Гистеросальпингография. При контрастировании определяются изменения формы (локальные сужения, расширения) и проходимости труб вплоть до полного нарушения, при котором контрастное вещество не поступает в брюшную полость.
• Ультразвуковая гистеросальпингоскопия (ЭхоГСС, УЗГСС). Позволяет обнаружить непроходимость маточных труб и признаки спаечного процесса в малом тазу.
• Фертилоскопия и лапароскопия с хромопертубацией. Визуально выявляет спайки, очаги эндометриоза, обеспечивает объективную оценку проходимости фаллопиевых труб за счет контроля поступления в брюшную полость красителя, введенного в цервикальный канал.
• Трансцервикальная фаллопоскопия. Эндоскопический осмотр эпителия и просвета труб позволяет наиболее точно оценить их состояние.
• Кимопертубация. Двигательная активность придатков при поступлении в них углекислого газа или воздуха нарушена.
• Лабораторная диагностика ИППП. Поскольку в ряде случаев причиной трубно-перитонеального бесплодия являются инфекционные процессы, для назначения этиотропного лечения важно выявить возбудителя и оценить его чувствительность к антибактериальным препаратам.
Трубно-перитонеальное бесплодие необходимо дифференцировать от бесплодия, вызванного дисфункцией яичников, патологией полости матки, действием шеечного фактора и причинами со стороны мужа пациентки. К проведению дифференциальной диагностики привлекают репродуктолога и гинеколога-эндокринолога.
Лечение
Для устранения причин, вызвавших нарушение проходимости труб, применяют консервативные и оперативные способы лечения. Медикаментозная терапия включает:
• Антибактериальные препараты. Этиопатогенетическое лечение направлено на элиминацию возбудителя ИППП, который вызвал воспалительный процесс.
• Иммунотерапию. Позволяет корригировать иммунологические нарушения, приводящие к затяжному и хроническому течению сальпингитов и аднекситов.
• Рассасывающую терапию. Местное и общее назначение ферментных препаратов, биостимуляторов, глюкокортикостероидов показано для рассасывания спаек и синехий, возникших после инфекционного и асептического воспаления.
• Гормонотерапию. Применяется при расстройствах, развившихся на фоне дисбаланса в женской гормональной сфере.
• Седативные препараты. Эффективны для коррекции функциональных нарушений.
В комплексном лечении трубно-перитонеального бесплодия широко используют физиотерапевтические методики: электрофорез, трансвагинальный ультрафонофорез, электростимуляцию маточных труб и матки, гинекологические орошения, грязевые аппликации, КВЧ-терапию, вибрационный и гинекологический массаж. Для восстановления нарушенной проходимости труб также применяют малоинвазивные вмешательства – чрескатетерную реканализацию, гидротубацию, пертубацию.
Более эффективным способом решения проблемы трубного бесплодия является использование хирургических подходов. Оперативное лечение показано пациенткам в возрасте до 35 лет с давностью бесплодия не более 10 лет при отсутствии острого и подострого воспаления, туберкулезного поражения половых органов, выраженного эндометриоза и спаек. Для восстановления трубной проходимости применяются такие реконструктивно-пластические лапароскопические вмешательства, как:
• Сальпинголизис. В ходе операции трубу освобождают из окружающих ее спаек.
• Сальпингостомия. При массивных сращениях и спайках в области воронки эффективно формирование нового отверстия.
• Фимбриолизис и фимбриопластика. Операция направлена на освобождение фимбрий фаллопиевой трубы из спаечных сращений или пластику её воронки.
• Сальпинго. Сальпингоанастомоз. После иссечения пораженного участка оставшиеся части трубы соединяются между собой.
• Пересадка трубы. При непроходимости интерстициального отдела трубы рекомендовано её перемещение в другой участок матки.
Часто такие вмешательства дополняют курсом послеоперационных гидротубаций. Кроме пластики труб во время лапароскопии можно коагулировать и разделять спайки, удалять сопутствующие новообразования, которые могут препятствовать зачатию и вынашиванию беременности, – ретенционные кисты яичников, интрамуральные и субсерозные миомы матки, очаги эндометриоза. При наличии противопоказаний и неэффективности хирургического лечения пациенткам с трубным бесплодием рекомендовано ЭКО.
Прогноз
Прогноз ТПБ зависит от вида нарушений и степени их выраженности. После реконструктивно-пластических операций беременность наступает в 20-50% случаев, при этом наибольшее число зачатий отмечается в первый год после операции, в последующем вероятность гестации существенно уменьшается. При использовании ЭКО эффективность составляет от 35 до 40%.
Профилактика
Основными методами профилактики трубного бесплодия являются своевременное выявление и лечение воспалительных процессов, эндокринных расстройств, комплексная реабилитация после операций на тазовых органах, адекватное родовспоможение, отказ от абортов и неоправданных инвазивных лечебно-диагностических процедур.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
— особенности семейного анамнеза и наследственности;
— перенесенные заболевания;
— характер менструальной функции;
— течение и исход предыдущих беременностей;
— методы контрацепции, используемые ранее;
— наличие в анамнезе инфекций;
— наличие болей внизу живота (эндометриоз);
— проведение гинекологических и других операций;
— ритм половой жизни.
Физикальное обследование
1. Клиническое обследование:
— тип телосложения;
— массо-ростовой коэффициент (масса/рост 2), норма – 23;
— степень оволосения — по шкале Ferriman et Gallwey, норма – 4,5;
— степень развития молочных желез — по шкале Tanner;
— наличие галактореи.
2. Гинекологическое обследование:
— при гинекологическом осмотре выявляются различные анатомические изменения репродуктивного тракта;
— состояние шейки матки оценивают при помощи кольпоскопии.
Лабораторные исследования
1. Инфекционный скрининг:
— влагалищный мазок для оценки степени чистоты влагалища;
— мазок из цервикального канала для выявления методом ПЦР хламидий, уреаплазм, микоплазм, вируса простого герпеса, цитомегаловируса;
— кровь на токсоплазмоз при привычном невынашивании беременности в анамнезе.
2. Гормональный скрининг:
Обследование женщин с регулярным менструальным циклом:
— на 5-7 день менструального цикла в плазме крови определяют уровни базальной секреции следующих гормонов: пролактина, тестостерона и дегидроэпиандростерона (ДЭАС);
— на 20-22-й день – прогестерон.
Обследование женщин с нарушением менструального цикла: на 5-7 день собственного или индуцированного гестагенами цикла определяют:
— пролактин;
— фолликулостимулирующий гормон (ФСГ);
— лютеинизирующий гормон (ЛГ);
— тиреотропный гормон (ТТГ);
— эстрадиол;
— тестостерон, кортизол, ДЭАС;
— трийодтиронин (Т3);
— тироксин.
На 20-22-й день – прогестерон.
3. Иммунологический скрининг: посткоитальный тест (ПКТ).
Инструментальные исследования:
1. УЗИ органов малого таза.
2. Гистеросальпингография.
3. УЗИ молочных желез по показаниям.
4. Маммография по показаниям.
5. Рентгенограмма черепа и турецкого седла при необходимости.
6. Компьютерная томография и ядерно-магнитный резонанс по показаниям.
7. УЗИ щитовидной железы по показаниям.
Эндоскопические методы обследования (лапароскопия и гистероскопия) проводятся в условиях стационара.
Перечень основных диагностических мероприятий:
1. Инфекционный скрининг:
— влагалищный мазок для оценки степени чистоты влагалища;
— мазок из цервикального канала для выявления методом ПЦР хламидий, уреаплазм, микоплазм, вируса простого герпеса, цитомегаловируса;
— кровь на токсоплазмоз при привычном невынашивании беременности в анамнезе.
2. Гормональный скрининг:
Обследование женщин с регулярным менструальным циклом:
— на 5-7 день менструального цикла в плазме крови определяют уровни базальной секреции следующих гормонов: пролактина, тестостерона и дегидроэпиандростерона (ДЭАС);
— на 20-22-й день – прогестерон.
Обследование женщин с нарушением менструального цикла: на 5-7 день собственного или индуцированного гестагенами цикла определяют:
— пролактин;
— фолликулостимулирующий гормон (ФСГ);
— лютеинизирующий гормон (ЛГ);
— тиреотропный гормон (ТТГ);
— эстрадиол;
— тестостерон, кортизол, ДЭАС
— трийодтиронин (Т3);
— тироксин.
На 20-22-й день – прогестерон.
3. Иммунологический скрининг: посткоитальный тест (ПКТ).
5. Обследование на ИППП
Перечень дополнительных диагностических мероприятий:
1. УЗИ органов малого таза.
2. Гистеросальпингография.
3. УЗИ молочных желез по показаниям.
4. Маммография по показаниям.
5. Рентгенограмма черепа и турецкого седла при необходимости.
6. Компьютерная томография и ядерно-магнитный резонанс по показаниям.
7. УЗИ щитовидной железы по показаниям.
8. Консультация генетика.
9. Консультация сексопатолога.
Источник
