Аутоиммунный полиэндокринный синдром 1 типа
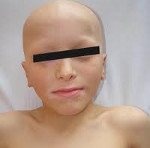
Аутоимму́нный полиэндокри́нный синдро́м (аутоиммунный полигландулярный синдром, синдром полигландулярной недостаточности) — аутоиммунное заболевание, объединяющее поражение нескольких эндокринных органов.
Аутоиммунный полиэндокринный синдром типа 1[править | править код]
Синдро́м MEDAC (аутоиммунный полиэндокринный синдром тип 1, синдром полигландулярной недостаточности типа 1, синдром кандидоза-эндокринопатии, акроним MEDAC: Multiple Endocrine Deficiency, Autoimmune, Candidiasis) — характеризуется монилиазом слизистых оболочек и кожи, сахарный диабет (редко), гипопаратиреозом и недостаточностью надпочечников. В 2/3 случаев синдром выявляется в неполной форме, включающей два из трёх основных компонентов[2].
Аутоиммунный полиэндокринный синдром типа 2[править | править код]
Синдро́м Шми́дта (аутоиммунный полигландулярный синдром типа 2, синдром полигландулярной недостаточности типа 2, тиреоадренокортикальная недостаточность, англ. Schmidt’s syndrome) — включает недостаточность надпочечников, лимфоцитарный тиреоидит, гипопаратиреоз и недостаточность половых желез в любом сочетании этих симптомов друг с другом; также возможен сахарный диабет 1-го типа[3][4]. Синдром назван в честь Schmidt A.[5], впервые описавшего данный симптомокомплекс в 1926 году. Является наиболее распространённым типом синдрома полигландулярной недостаточности[6]. Чаще болеют женщины (75% всех случаев)[6].
Аутоиммунный полиэндокринный синдром типа 3[править | править код]
Наиболее распространённая клиническая форма аутоиммунного полигландулярного синдрома и представляет собой сочетание патологии островкового аппарата поджелудочной железы (сахарный диабет 1-го типа) и щитовидной железы (аутоиммунный тиреоидит, диффузный токсический зоб). Синдром генетически детерминирован. В основе патогенеза — извращённая реакция клеточного и гуморального звеньев иммунной системы, обусловленная дефектом Т-супрессорных лимфоцитов[7].
См. также[править | править код]
- Зоб Хашимото
- Сахарный диабет 1-го типа
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Симптомы и синдромы в эндокринологии / Под ред. Ю. И. Караченцева. — 1-е изд. — Х.: ООО «С.А.М.», Харьков, 2006. — С. 27—28. — 227 с. — (Справочное пособие). — 1000 экз. — ISBN 978-966-8591-14-3.
- ↑ Симптомы и синдромы в эндокринологии / Под ред. Ю. И. Караченцева. — 1-е изд. — Х.: ООО «С.А.М.», Харьков, 2006. — С. 180—181. — 227 с. — (Справочное пособие). — 1000 экз. — ISBN 978-966-8591-14-3.
- ↑ Betterle C., Zanchetta R. Update on autoimmune polyendocrine syndromes (APS) // Acta Biomed. — 2003. — Апрель (т. 74, № 1). — С. 9—33. — PMID 12817789.
- ↑ Heuss D., Engelhardt A., Göbel H., Neundörfer B. Myopathological findings in interstitial myositis in type II polyendocrine autoimmune syndrome (Schmidt’s syndrome) (англ.) // Neurol. Res. : journal. — 1995. — June (vol. 17, no. 3). — P. 233—237. — PMID 7643982.
- ↑ 1 2 Greenspan, Francis S.; Gardner, David C. Basic clinical endocrinology. — New York: McGraw-Hill Education, 2004. — С. 103. — ISBN 0-07-140297-7.
- ↑ Симптомы и синдромы в эндокринологии / Под ред. Ю. И. Караченцева. — 1-е изд. — Х.: ООО «С.А.М.», Харьков, 2006. — С. 26—28. — 227 с. — (Справочное пособие). — 1000 экз. — ISBN 978-966-8591-14-3.
Ссылки[править | править код]
Источник

Аутоиммунный полигландулярный синдром – эндокринопатия аутоиммунного генеза, протекающая с одновременным первичным множественным поражением желез внутренней секреции и других органов. При аутоиммунном полигландулярном синдроме 1 типа отмечается надпочечниковая недостаточность, кандидоз кожи и слизистых, гипопаратиреоз; аутоиммунный полигландулярный синдром 2 типа протекает с развитием надпочечниковой недостаточности, гипер- или гипотиреоза, инсулинозависимого сахарного диабета, первичного гипогонадизма, миастении, стеатореи и др. нарушений. Диагностика включает определение комплекса лабораторных показателей (биохимического анализа, гормонов крови и мочи), УЗИ и КТ надпочечников, УЗИ щитовидной железы. Лечение аутоиммунного полигландулярного синдрома требует назначения заместительной терапии гормонами (кортикостероидами и минералокортикоидами, L-тироксином).
Общие сведения
Аутоиммунный полигландулярный синдром (АПГС) – иммуноэндокринное нарушение, характеризующееся первичной функциональной недостаточностью нескольких желез внутренней секреции, а также неэндокринными органоспецифическими заболеваниями. В эндокринологии различают аутоиммунный полигландулярный синдром 1 и 2 типов (АПГС-1, 2), которые имеют свои генетические, иммунологические и клинические особенности.
Аутоиммунный полигландулярный синдром 1 типа обычно манифестирует в детском возрасте (10-12 лет) и иногда обозначается в литературе термином «ювенильная семейная полиэндокринопатия». В целом распространенность АПГС-1 невелика, однако заболевание несколько чаще встречается в мужской популяции, преимущественно у жителей Финляндии, Сардинии, Ирана, что объясняется длительной генетической обособленностью этих народов. Аутоиммунный полигландулярный синдром 1 типа включает триаду признаков: надпочечниковую недостаточность, гипопаратироз и кандидамикоз.
Наиболее частым вариантом множественной эндокринопатии аутоиммунной природы является аутоиммунный полигландулярный синдром 2 типа, который развивается у взрослых (старше 20-30 лет); среди заболевших преобладают женщины. Компонентами АПГС-2 являются надпочечниковая недостаточность, сахарный диабет 1-го типа, аутоиммунное поражение щитовидной железы по типу первичного гипотиреоза или тиреотоксикоза. Кроме эндокринных нарушений, аутоиммунному полигландулярному синдрому 1 и 2 типов сопутствуют другие органоспецифические проявления.
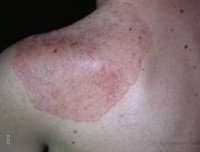
Аутоиммунный полигландулярный синдром
Причины аутоиммунного полигландулярного синдрома
Оба типа аутоиммунного полигландулярного синдрома являются генетически детерминированными, на что указывает семейно-наследственный характер заболевания. При этом АПГС-1 поражаются братья и сестры одного поколения; аутоиммунным полигландулярным синдромом 2 типа – представители одной семьи на протяжении нескольких поколений.
Аутоиммунный полигландулярный синдром 1 типа – единственное известное аутоиммунное заболевание, имеющее моногенную природу. К развитию АПГС-1 приводит мутация гена аутоиммунного регулятора (AIRE), расположенного на длинном плече 21 хромосомы (21q22.3). Аутоиммунный полигландулярный синдром-1 наследуется по аутосомно-рецессивному типу и не связан с гаплотипами HLA.
Аутоиммунный полигландулярный синдром 2 типа ассоциирован с HLA-гаплотипом (антигенами DR3, DR4, DR5, В8, Dw3). Вероятно, что механизм развития АПГС-2 связан с аномальной экспрессией антигенов HLA-системы на клеточных мембранах желез внутренней секреции, которая запускается под воздействием каких-либо внешних факторов.
Симптомы аутоиммунного полигландулярного синдрома 1 типа
Аутоиммунный полигландулярный синдром 1 типа обычно впервые заявляет о себе в первые 10 лет жизни развитием гранулематозного кандидоза (кандидамикоза кожи и слизистых) и гипопаратиреоза. В дальнейшем (часто спустя десятилетия) присоединяется хроническая надпочечниковая недостаточность (аддисонова болезнь). Клиническими критериями установления диагноза синдрома служит сочетание двух из трех упомянутых эндокринных нарушений.
Кандидоз при АПГС-1 носит генерализованный характер и поражает слизистые оболочки полости рта, гениталий, дыхательных путей и желудочно-кишечного тракта, а также кожу, ногтевые валики, ногти. Гипопаратиреоз проявляется судорогами мышц конечностей, парестезией кожи, ларингоспазмом, судорожными припадками, напоминающими эпилепсию. Надпочечниковая недостаточность при аутоиммунном полигландулярном синдроме нарастает скрыто и может впервые проявится аддисоническим кризом на фоне стрессового состояния.
Классическая триада при аутоиммунном полигландулярном синдроме часто сочетается с первичным гипогонадизмом (45%), алопецией (30%), синдромом мальабсорбции (23%), пернициозной анемией (14%), хроническим аутоиммунным гепатитом (12%), аутоиммунным тиреоидитом (10%), инсулинозависимым сахарным диабетом (4%), витилиго (4%). Реже встречается дистрофия ногтевых пластин, гипоплазия зубной эмали, гломерулонефрит, бронхиальная астма, катаракта.
На фоне аутоиммунного полигландулярного синдрома 1 типа у женщин отмечается гипоплазия яичников (аутоиммунный оофорит), сопровождающийся первичной или вторичной аменореей. Мужской гипогонадизм проявляется снижением либидо, импотенцией, бесплодием.
Симптомы аутоиммунного полигландулярного синдрома 2 типа
Манифестация аутоиммунного полигландулярного синдрома 2 типа приходится на зрелый возраст (около 30 лет). Первым проявлением эндокринопатии обычно служит хроническая надпочечниковая недостаточность. Другие аутоиммунные компоненты (сахарный диабет 1-го типа, аутоиммунный тиреоидит), как правило, присоединяются через 7-10 и более лет.
У пациентов с аутоиммунным полигландулярным синдромом 2 типа часто развивается первичный гипогонадизм, миастения, витилиго, дерматит, алопеция, аутоиммунный гастрит, целиакия, стеаторея, полисерозиты (плеврит, перикардит, асцит), тимома. При аутоиммунном полигландулярном синдроме могут наблюдаться атрофия зрительных нервов, опухоли гипофиза, аутоиммунная тромбоцитопеническая пурпура и т. д.
Наиболее часто в клинической практике встречается вариант аутоиммунного полигландулярного синдрома 2-го типа, сочетающий первичную хроническую надпочечниковую недостаточность с аутоиммунным поражением щитовидной железы: аутоиммунным тиреоидитом, реже — диффузным токсическим зобом (синдром Шмидта). Множественные эндокринопатии взаимно отягощают друг друга и утяжеляют течение заболевания.
Диагностика аутоиммунного полигландулярного синдрома
Критериями для постановки клинического диагноза служат подтвержденные лабораторным и инструментальным путем изолированные компоненты аутоиммунного полигландулярного синдрома (кожно-слизистый кандидоз, гипопаратиреоз и ХНН при АПГС-1; ХНН, аутоиммунный тиреоидит и сахарный диабет при АПГС-2). При АПГС 1 типа наиболее показательно проведение молекулярно-генетического анализа, позволяющего выявить характерную генную мутацию.
Лабораторное обследование при аутоиммунном полигландулярном синдроме включает определение биохимических показателей крови (уровня общего и ионизированного кальция, фосфора, калия, натрия, билирубина, трансаминаз, щелочной фосфатазы, общего белка, мочевины, креатинина, глюкозы), КОС крови и др. Важные диагностические сведения дают результаты исследований гормонов: ТТГ, свободного тироксина, паратгормона, АКТГ, инсулина, С-пептида, кортизола, ренина, альдостерона, соматомедина С, АТ-ТПО, АТ к бета-клеткам поджелудочной железы и GAD, тестостерона, ЛГ, ФСГ и др.
Инструментальные исследования включают УЗИ брюшной полости, щитовидной железы, органов малого таза (у женщин) и мошонки у мужчин, ЭхоКГ, КТ надпочечников. При наличии показаний проводятся консультации узких специалистов – диабетолога, гастроэнтеролога, гепатолога, дерматолога, миколога, невролога, гематолога, офтальмолога, гинеколога-эндокринолога, андролога, ревматолога.
Лечение аутоиммунного полигландулярного синдрома
Терапия аутоиммунного полигландулярного синдрома представляет сложную задачу и складывается из лечения его отдельных компонентов. Основу патогенетической терапии составляет постоянная заместительная гормонотерапия при функциональной недостаточной пораженных эндокринных желез. При надпочечниковой недостаточности назначаются глюкокортикоиды (гидрокортизон, дексаметазон, преднизолон, триамцинолон), минералокортикоиды (ДОКСА, триметилацетат дезоксикортикостерона и др.), при гипотиреозе — L-тироксин.
При кандидамикозе, сопровождающем аутоиммунный полигландулярный синдром 1 типа, используются противогрибковые препараты. При сахарном диабете на фоне аутоиммунного полигландулярного синдрома 2 типа может потребоваться иммуносупрессивная терапия циклоспорином. Пациентам рекомендуется употребление повышенного количества аскорбиновой кислоты и соли. Запрещается прием алкоголя, некоторых лекарственных препаратов.
Прогноз аутоиммунного полигландулярного синдрома
Раннее выявление аутоиммунного полигландулярного синдрома и проведение адекватной заместительной терапии позволяют контролировать течение заболевания. Однако трудоспособность, как правило, снижается – пациентам присваивается II-III группа инвалидности.
Пациенты с аутоиммунным полигландулярным синдромом подлежат диспансерному наблюдению эндокринолога и других специалистов. При стрессовых состояниях, интеркуррентных инфекциях, физическом или умственном перенапряжении больным необходимо увеличение дозы гормонов. Необходимо немедленное обращение к врачу при любом ухудшении самочувствия. Летальный исход при аутоиммунном полигландулярном синдроме может наступать от ларингоспазма, висцерального кандидамикоза, острой надпочечниковой недостаточности.
Источник
Аутоиммунный полиэндокринный синдром 1 типа
Аутоиммунный полиэндокринный синдром 1 типа (МКБ-10: E31.0) относится к группе заболеваний (аутоиммунные полиэндокринные синдромы), связанных с поражением нескольких эндокринных органов собственными клетками организма (аутоиммунный механизм). Клинические проявления зависят от того, какие органы преимущественно вовлечены в патологический процесс и каким образом нарушена секреция гормонов.
Аутоиммунный полиэндокринный синдром 1 типа имеет целый ряд других названий в литературе:
- Синдром кандидоза-энтеропатии;
- Синдром полигландулярной недостаточности 1 типа;
- APECED — Autoimmune polyendocrinopathy-candidiasis-ectodermal dystrophy/dysplasia;
- Синдром MEDAC = Multiple Endocrine Deficiency, Autoimmune, Candidiasis;
- Autoimmune polyendocrine syndrome type 1 или Autoimmune polyglandular syndrome type 1 (APS-1).
Классический APECED-синдром включает в себя сочетание трех основных патологий: поражения кожи и слизистых оболочек грибками рода Candida (кандидоз), недостаточность функции паращитовидных желез (гипопаратиреоз) и недостаточность функции надпочечников (болезнь Аддисона). В то же время в большинстве случаев встречается сочетание только двух синдромов из триады (например, кандидоз и надпочечниковая недостаточность). Могут встречаться и другие симптомы, связанные с аутоиммунным поражением различных органов и систем (сахарный диабет 1 типа, анемия, кератоконъюнктивит, нарушения всасывания в тонком кишечнике, недостаточность функции половых желез).
В 1849 г. английский врач Томас Аддисон (Thomas Addison) описал симптомы, обусловленные надпочечниковой недостаточностью, у пациентов, имевших также признаки пернициозной анемии (впоследствии хроническую недостаточность коры надпочечников назвали болезнью Аддисона). В 1929 г. его соотечественники Торп и Хендли (E. S. Thorpe, H. E. Handley) выявили случай сочетания эндокринной недостаточности и кандидоза слизистых оболочек и кожи у 4,5-летней девочки.
Сам синдром полигландулярной недостаточности 1 типа был впервые описан в 1960-1980-е гг. Р. Близзардом (R. M. Blizzard) и Мишелем Нойфельдом (Michel Neufeld), наблюдавшими проявления заболевания у детей раннего возраста.
Распространенность и тип наследования
Синдром APECED — очень редкое заболевание, оценить его частоту крайне сложно. В то же время известно, что заболеваемость выше в относительно изолированных популяциях. Так, распространенность APECED в Финляндии составляет 1 случай на 25 000 человек, на Сардинии – 1 случай на 14 000, среди иранских евреев – 1 случай на 9 000. Для сравнения: в США в настоящее время описано всего 16 случаев заболевания.
Соотношение женщин и мужчин при этом, по разным оценкам, составляет от 0,8:1 до 2,5:1.
Заболевание чаще проявляется у детей 3-5 лет или ранних подростков и связано с появлением признаков эндокринных заболеваний, кандидоза, нарушениями роста и развития.
Болезнь наследуется по аутосомно-рецессивному типу.
Основные проявления классического APECED-синдрома связаны с явлениями кандидозного поражения кожи и слизистых, проявлениями гипопаратиреоза (различные варианты судорог, энцефалопатия, отек зрительного нерва) и надпочечниковой недостаточности (слабость, утомляемость, анорексия, тошнота, рвота, диарея, снижение массы тела). Также могут наблюдаться симптомы, связанные с поражением других органов и систем.
Синдром APECED диагностируется на основании следующих данных:
- клинико-анамнестические данные;
- снижение уровня гормонов щитовидной железы, гормонов гипофиза, гормонов надпочечников и половых желез;
- наличие аутоантител к собственным антигенам эндокринных органов (отсутствие аутоантител не исключает диагноза APECED);
- метаболические нарушения (дисбаланс электролитов крови, глюкозы, альбумина);
- грибковое поражение кожи и слизистых оболочек;
- изменения в общем анализе крови, характерные для анемии.
В качестве дополнительных исследований могут проводиться ультразвуковое сканирование, магнитно-резонансная или компьютерная томография, эндоскопические исследования, гистологические исследования.
Генетическое тестирование может использоваться для подтверждения конкретной формы аутоиммунного полиэндокринного синдрома.
Терапия APECED зависит от того, какие системы органов и насколько вовлечены в патологический процесс. Поэтому основные направления лечения включают коррекцию гормональных нарушений, в том числе инсулинотерапию при сахарном диабете 1 типа, противогрибковую терапию. Для подавления аутоиммунного воспаления проводится иммуносупрессивная терапия. Помимо этого, пациентам назначают препараты, содержащие витамин D и кальций, для коррекции гипопаратиреоза. Также проводится нутритивная поддержка (обеспечение адекватного питания с помощью специальных методов), добавление витаминов и микроэлементов в рацион больного.
Поскольку заболевание является врожденным, первичная профилактика невозможна. В то же время, вторичная профилактика предполагает коррекцию текущего состояния и предотвращение обострений.
Основа синдрома полигландулярной недостаточности любого типа – развитие аутоиммунного воспаления, поражающего эндокринные железы. При этом могут вырабатываться аутоантитела (антитела, направленные против собственных антигенов организма):
- антитела к поверхностным рецепторам клеток;
- антитела к внутриклеточным ферментам;
- антитела к секретируемым белкам, в частности к гормонам.
В настоящее время не вполне ясен вклад каждого типа аутоантител в развитие заболевания. У пациентов с синдромом APECED также описано наличие аутоантител к цитокинам (регуляторные вещества пептидной природы), выделяемым Т-лимфоцитами. По-видимому, это связано с нарушением иммунного ответа против грибков рода Candida.
В настоящее время доказана зависимость APECED-синдрома от дефектов в гене AIRE, расположенном в 21-й хромосоме и кодирующем белок-аутоиммунный регулятор AIRE. Этот белок относится к группе транскрипционных факторов и синтезируется в основном в мозговом веществе тимуса. AIRE связан с механизмами удаления Т-лимфоцитов, которые могут быть активны против собственных клеток организма (аутореактивные Т-лимфоциты), и обеспечением иммунной толерантности. Мутации в гене AIRE приводят к нарушению иммунной регуляции и развитию аутоиммунных процессов.
Развитие APECED-синдрома в настоящее время связывают с мутациями в гене AIRE (21-я хромосома).
База данных OMIM содержит данные о 11 наиболее значимых мутациях в гене AIRE, база ClinVar описывает 240 вариантов этого гена, 92 из которых отнесены к патологическим.
Источник
