Аутоиммунный полигландулярный синдром тип 1
Аутоиммунный полигландулярный синдром – эндокринопатия аутоиммунного генеза, протекающая с одновременным первичным множественным поражением желез внутренней секреции и других органов. При аутоиммунном полигландулярном синдроме 1 типа отмечается надпочечниковая недостаточность, кандидоз кожи и слизистых, гипопаратиреоз; аутоиммунный полигландулярный синдром 2 типа протекает с развитием надпочечниковой недостаточности, гипер- или гипотиреоза, инсулинозависимого сахарного диабета, первичного гипогонадизма, миастении, стеатореи и др. нарушений. Диагностика включает определение комплекса лабораторных показателей (биохимического анализа, гормонов крови и мочи), УЗИ и КТ надпочечников, УЗИ щитовидной железы. Лечение аутоиммунного полигландулярного синдрома требует назначения заместительной терапии гормонами (кортикостероидами и минералокортикоидами, L-тироксином).
Общие сведения
Аутоиммунный полигландулярный синдром (АПГС) – иммуноэндокринное нарушение, характеризующееся первичной функциональной недостаточностью нескольких желез внутренней секреции, а также неэндокринными органоспецифическими заболеваниями. В эндокринологии различают аутоиммунный полигландулярный синдром 1 и 2 типов (АПГС-1, 2), которые имеют свои генетические, иммунологические и клинические особенности.
Аутоиммунный полигландулярный синдром 1 типа обычно манифестирует в детском возрасте (10-12 лет) и иногда обозначается в литературе термином «ювенильная семейная полиэндокринопатия». В целом распространенность АПГС-1 невелика, однако заболевание несколько чаще встречается в мужской популяции, преимущественно у жителей Финляндии, Сардинии, Ирана, что объясняется длительной генетической обособленностью этих народов. Аутоиммунный полигландулярный синдром 1 типа включает триаду признаков: надпочечниковую недостаточность, гипопаратироз и кандидамикоз.
Наиболее частым вариантом множественной эндокринопатии аутоиммунной природы является аутоиммунный полигландулярный синдром 2 типа, который развивается у взрослых (старше 20-30 лет); среди заболевших преобладают женщины. Компонентами АПГС-2 являются надпочечниковая недостаточность, сахарный диабет 1-го типа, аутоиммунное поражение щитовидной железы по типу первичного гипотиреоза или тиреотоксикоза. Кроме эндокринных нарушений, аутоиммунному полигландулярному синдрому 1 и 2 типов сопутствуют другие органоспецифические проявления.

Аутоиммунный полигландулярный синдром
Причины аутоиммунного полигландулярного синдрома
Оба типа аутоиммунного полигландулярного синдрома являются генетически детерминированными, на что указывает семейно-наследственный характер заболевания. При этом АПГС-1 поражаются братья и сестры одного поколения; аутоиммунным полигландулярным синдромом 2 типа – представители одной семьи на протяжении нескольких поколений.
Аутоиммунный полигландулярный синдром 1 типа – единственное известное аутоиммунное заболевание, имеющее моногенную природу. К развитию АПГС-1 приводит мутация гена аутоиммунного регулятора (AIRE), расположенного на длинном плече 21 хромосомы (21q22.3). Аутоиммунный полигландулярный синдром-1 наследуется по аутосомно-рецессивному типу и не связан с гаплотипами HLA.
Аутоиммунный полигландулярный синдром 2 типа ассоциирован с HLA-гаплотипом (антигенами DR3, DR4, DR5, В8, Dw3). Вероятно, что механизм развития АПГС-2 связан с аномальной экспрессией антигенов HLA-системы на клеточных мембранах желез внутренней секреции, которая запускается под воздействием каких-либо внешних факторов.
Симптомы аутоиммунного полигландулярного синдрома 1 типа
Аутоиммунный полигландулярный синдром 1 типа обычно впервые заявляет о себе в первые 10 лет жизни развитием гранулематозного кандидоза (кандидамикоза кожи и слизистых) и гипопаратиреоза. В дальнейшем (часто спустя десятилетия) присоединяется хроническая надпочечниковая недостаточность (аддисонова болезнь). Клиническими критериями установления диагноза синдрома служит сочетание двух из трех упомянутых эндокринных нарушений.
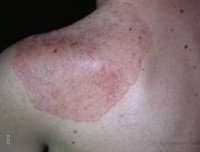
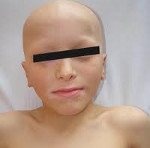
Кандидоз при АПГС-1 носит генерализованный характер и поражает слизистые оболочки полости рта, гениталий, дыхательных путей и желудочно-кишечного тракта, а также кожу, ногтевые валики, ногти. Гипопаратиреоз проявляется судорогами мышц конечностей, парестезией кожи, ларингоспазмом, судорожными припадками, напоминающими эпилепсию. Надпочечниковая недостаточность при аутоиммунном полигландулярном синдроме нарастает скрыто и может впервые проявится аддисоническим кризом на фоне стрессового состояния.
Классическая триада при аутоиммунном полигландулярном синдроме часто сочетается с первичным гипогонадизмом (45%), алопецией (30%), синдромом мальабсорбции (23%), пернициозной анемией (14%), хроническим аутоиммунным гепатитом (12%), аутоиммунным тиреоидитом (10%), инсулинозависимым сахарным диабетом (4%), витилиго (4%). Реже встречается дистрофия ногтевых пластин, гипоплазия зубной эмали, гломерулонефрит, бронхиальная астма, катаракта.
На фоне аутоиммунного полигландулярного синдрома 1 типа у женщин отмечается гипоплазия яичников (аутоиммунный оофорит), сопровождающийся первичной или вторичной аменореей. Мужской гипогонадизм проявляется снижением либидо, импотенцией, бесплодием.
Симптомы аутоиммунного полигландулярного синдрома 2 типа
Манифестация аутоиммунного полигландулярного синдрома 2 типа приходится на зрелый возраст (около 30 лет). Первым проявлением эндокринопатии обычно служит хроническая надпочечниковая недостаточность. Другие аутоиммунные компоненты (сахарный диабет 1-го типа, аутоиммунный тиреоидит), как правило, присоединяются через 7-10 и более лет.
У пациентов с аутоиммунным полигландулярным синдромом 2 типа часто развивается первичный гипогонадизм, миастения, витилиго, дерматит, алопеция, аутоиммунный гастрит, целиакия, стеаторея, полисерозиты (плеврит, перикардит, асцит), тимома. При аутоиммунном полигландулярном синдроме могут наблюдаться атрофия зрительных нервов, опухоли гипофиза, аутоиммунная тромбоцитопеническая пурпура и т. д.
Наиболее часто в клинической практике встречается вариант аутоиммунного полигландулярного синдрома 2-го типа, сочетающий первичную хроническую надпочечниковую недостаточность с аутоиммунным поражением щитовидной железы: аутоиммунным тиреоидитом, реже — диффузным токсическим зобом (синдром Шмидта). Множественные эндокринопатии взаимно отягощают друг друга и утяжеляют течение заболевания.
Диагностика аутоиммунного полигландулярного синдрома
Критериями для постановки клинического диагноза служат подтвержденные лабораторным и инструментальным путем изолированные компоненты аутоиммунного полигландулярного синдрома (кожно-слизистый кандидоз, гипопаратиреоз и ХНН при АПГС-1; ХНН, аутоиммунный тиреоидит и сахарный диабет при АПГС-2). При АПГС 1 типа наиболее показательно проведение молекулярно-генетического анализа, позволяющего выявить характерную генную мутацию.
Лабораторное обследование при аутоиммунном полигландулярном синдроме включает определение биохимических показателей крови (уровня общего и ионизированного кальция, фосфора, калия, натрия, билирубина, трансаминаз, щелочной фосфатазы, общего белка, мочевины, креатинина, глюкозы), КОС крови и др. Важные диагностические сведения дают результаты исследований гормонов: ТТГ, свободного тироксина, паратгормона, АКТГ, инсулина, С-пептида, кортизола, ренина, альдостерона, соматомедина С, АТ-ТПО, АТ к бета-клеткам поджелудочной железы и GAD, тестостерона, ЛГ, ФСГ и др.
Инструментальные исследования включают УЗИ брюшной полости, щитовидной железы, органов малого таза (у женщин) и мошонки у мужчин, ЭхоКГ, КТ надпочечников. При наличии показаний проводятся консультации узких специалистов – диабетолога, гастроэнтеролога, гепатолога, дерматолога, миколога, невролога, гематолога, офтальмолога, гинеколога-эндокринолога, андролога, ревматолога.
Лечение аутоиммунного полигландулярного синдрома
Терапия аутоиммунного полигландулярного синдрома представляет сложную задачу и складывается из лечения его отдельных компонентов. Основу патогенетической терапии составляет постоянная заместительная гормонотерапия при функциональной недостаточной пораженных эндокринных желез. При надпочечниковой недостаточности назначаются глюкокортикоиды (гидрокортизон, дексаметазон, преднизолон, триамцинолон), минералокортикоиды (ДОКСА, триметилацетат дезоксикортикостерона и др.), при гипотиреозе — L-тироксин.
При кандидамикозе, сопровождающем аутоиммунный полигландулярный синдром 1 типа, используются противогрибковые препараты. При сахарном диабете на фоне аутоиммунного полигландулярного синдрома 2 типа может потребоваться иммуносупрессивная терапия циклоспорином. Пациентам рекомендуется употребление повышенного количества аскорбиновой кислоты и соли. Запрещается прием алкоголя, некоторых лекарственных препаратов.
Прогноз аутоиммунного полигландулярного синдрома
Раннее выявление аутоиммунного полигландулярного синдрома и проведение адекватной заместительной терапии позволяют контролировать течение заболевания. Однако трудоспособность, как правило, снижается – пациентам присваивается II-III группа инвалидности.
Пациенты с аутоиммунным полигландулярным синдромом подлежат диспансерному наблюдению эндокринолога и других специалистов. При стрессовых состояниях, интеркуррентных инфекциях, физическом или умственном перенапряжении больным необходимо увеличение дозы гормонов. Необходимо немедленное обращение к врачу при любом ухудшении самочувствия. Летальный исход при аутоиммунном полигландулярном синдроме может наступать от ларингоспазма, висцерального кандидамикоза, острой надпочечниковой недостаточности.
Источник
Аутоимму́нный полиэндокри́нный синдро́м (аутоиммунный полигландулярный синдром, синдром полигландулярной недостаточности) — аутоиммунное заболевание, объединяющее поражение нескольких эндокринных органов.
Аутоиммунный полиэндокринный синдром типа 1[править | править код]
Синдро́м MEDAC (аутоиммунный полиэндокринный синдром тип 1, синдром полигландулярной недостаточности типа 1, синдром кандидоза-эндокринопатии, акроним MEDAC: Multiple Endocrine Deficiency, Autoimmune, Candidiasis) — характеризуется монилиазом слизистых оболочек и кожи, сахарный диабет (редко), гипопаратиреозом и недостаточностью надпочечников. В 2/3 случаев синдром выявляется в неполной форме, включающей два из трёх основных компонентов[2].
Аутоиммунный полиэндокринный синдром типа 2[править | править код]
Синдро́м Шми́дта (аутоиммунный полигландулярный синдром типа 2, синдром полигландулярной недостаточности типа 2, тиреоадренокортикальная недостаточность, англ. Schmidt’s syndrome) — включает недостаточность надпочечников, лимфоцитарный тиреоидит, гипопаратиреоз и недостаточность половых желез в любом сочетании этих симптомов друг с другом; также возможен сахарный диабет 1-го типа[3][4]. Синдром назван в честь Schmidt A.[5], впервые описавшего данный симптомокомплекс в 1926 году. Является наиболее распространённым типом синдрома полигландулярной недостаточности[6]. Чаще болеют женщины (75% всех случаев)[6].
Аутоиммунный полиэндокринный синдром типа 3[править | править код]
Наиболее распространённая клиническая форма аутоиммунного полигландулярного синдрома и представляет собой сочетание патологии островкового аппарата поджелудочной железы (сахарный диабет 1-го типа) и щитовидной железы (аутоиммунный тиреоидит, диффузный токсический зоб). Синдром генетически детерминирован. В основе патогенеза — извращённая реакция клеточного и гуморального звеньев иммунной системы, обусловленная дефектом Т-супрессорных лимфоцитов[7].
См. также[править | править код]
- Зоб Хашимото
- Сахарный диабет 1-го типа
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Симптомы и синдромы в эндокринологии / Под ред. Ю. И. Караченцева. — 1-е изд. — Х.: ООО «С.А.М.», Харьков, 2006. — С. 27—28. — 227 с. — (Справочное пособие). — 1000 экз. — ISBN 978-966-8591-14-3.
- ↑ Симптомы и синдромы в эндокринологии / Под ред. Ю. И. Караченцева. — 1-е изд. — Х.: ООО «С.А.М.», Харьков, 2006. — С. 180—181. — 227 с. — (Справочное пособие). — 1000 экз. — ISBN 978-966-8591-14-3.
- ↑ Betterle C., Zanchetta R. Update on autoimmune polyendocrine syndromes (APS) // Acta Biomed. — 2003. — Апрель (т. 74, № 1). — С. 9—33. — PMID 12817789.
- ↑ Heuss D., Engelhardt A., Göbel H., Neundörfer B. Myopathological findings in interstitial myositis in type II polyendocrine autoimmune syndrome (Schmidt’s syndrome) (англ.) // Neurol. Res. : journal. — 1995. — June (vol. 17, no. 3). — P. 233—237. — PMID 7643982.
- ↑ 1 2 Greenspan, Francis S.; Gardner, David C. Basic clinical endocrinology. — New York: McGraw-Hill Education, 2004. — С. 103. — ISBN 0-07-140297-7.
- ↑ Симптомы и синдромы в эндокринологии / Под ред. Ю. И. Караченцева. — 1-е изд. — Х.: ООО «С.А.М.», Харьков, 2006. — С. 26—28. — 227 с. — (Справочное пособие). — 1000 экз. — ISBN 978-966-8591-14-3.
Ссылки[править | править код]
Источник
Аутоиммунный полигландулярный синдром — целая группа
эндокринопатий, которая характеризуется вовлечением в патологический
процесс нескольких эндокринных желез в результате их аутоиммунного
поражения. Часты случаи сочетания подобной патологии желез внутренней
секреции с аутоиммунным поражением других органов человека. Выделяют 2
основных типа аутоиммунного полигландулярного синдрома, различающиеся
друг от друга генетическими, иммунологическими и клиническими
особенностями.
Аутоиммунный полигландулярный синдром 1 типа, иначе именуемый кандидополиэндокринным синдромом или синдромом Уайтекера,
характеризуется многообразием клинических проявлений из-за
множественного аутоиммунного поражения различных органов и тканей.
Патологическая триада, состоящая из кандидоза кожных покровов и
слизистых оболочек, гипопаратиреоза и признаков первичной
надпочечниковой недостаточности, позволяет диагностировать аутоиммунный
полигландулярный синдром 1 типа. Чаще всего заболевание возникает у
детей 10-12 лет, поэтому иногда его называют ювенильной семейной
полиэндокринопатией. Распространенность заболевания довольно низкая, за
исключением представителей мужской популяции Ирана, Финляндии, Сардинии и
ряда других стран с генетически обособленным народом.
Аутоиммунный полигландулярный синдром 2 типа возникает чаще у
женщин в возрасте 20-33 лет и представляет собой сочетание первичной
хронической надпочечниковой недостаточности с аутоиммунным
тиреотоксикозом или диффузным токсическим зобом (так называемый синдром Шмидта), либо с сахарным диабетом 1 типа (синдром Карпентера).
Причины и механизм развития аутоиммунного полигландулярного синдрома
Заболевание передается из поколения в поколение, то есть можно говорить о его наследственной природе. Аутоиммунный полигландулярный синдром 1 типа
является единственным атоиммунным заболеванием моногенной природы, так
как известно, что его развитие связано с мутацией гена, который кодирует
белок аутоиммунного регулятора. Данный ген расположен на длинном плече
21 хромосомы и ответственен за формирование клеточного иммунитета и
механизмов иммунотолерантности. Наследование патологии происходит по
аутосомно-рецессивному типу, а поражению часто подвержены братья и
сестры одного поколения.
Аутоиммунный полигландулярный синдром 2 типа относят к разряду
многофакторых патологических процессов с наследственной
предрасположенностью, связанных с дефектной экспрессией антигенов
системы HLA на клетках эндокринных желез, возникающей под влиянием
факторов внешней среды. Патологический процесс может наследоваться
представителями одной семьи на протяжении нескольких поколений.
Симптоматика аутоиммунного полигландулярного синдрома
Аутоиммунный полигландулярный синдром 1 типа, развивающийся
обычно в первые десять лет жизни, характеризуется первым признаком в
виде хронического грибкового поражения кожи и слизистых оболочек
(кандидоз), следом за которым развиваются гипопаратиреоз (снижение
функции околощитовидных желез), первичная надпочечниковая
недостаточность. Кандидомикоз при аутоиммунном полигландулярном синдроме
имеет генерализованный характер, поражая слизистые оболочки полости
рта, наружных половых органов, органов дыхания и пищеварения, кожные
покровы и ногти. Гипопластические деформации ногтей и дисплазия эмали
зубов служат признаками гипопаратиреоза. У ряда больных может отмечаться
выпадение или поседение волос, воспаления век и роговицы глаз в виде
кератоконъюнктивита и сухого кератита.
Мышечные судороги конечностей, нарушение кожной чувствительности,
судорожные припадки и спастические приступы в гортани также
свидетельствуют о развитии гипопаратиреоза. Гормональный дисбаланс,
развивающийся на фоне надпочечниковой недостаточности, на протяжении
длительного времени компенсируется и может проявиться кризом после
перенесенного стресса. На протяжении жизни больного к общей клинической
картине могут присоединяться и другие симптомы, причем разрыв между
появлением новых симптомов достаточно вариативен и может колебаться от
нескольких месяцев до десятков лет. И у мужчин, и у женщин могут
отмечаться признаки гипогонадизма, проявляющиеся у первых снижением
полового влечения и потенции, а у вторых — гипоплазией яичников,
приводящей к развитию аменореи и последующему бесплодию.
Изредка у больных диагностируют васкулит, ревматоидный артрит, нефрит с
развитием хронической почечной недостаточности и различные типы анемий.
Аутоиммунный полигландулярный синдром 2 типа чаще всего
проявляется в возрасте 30 лет хронической надпочечниковой
недостаточностью. В течение последующего десятилетия присоединяются
сахарный диабет 1 типа и аутоиммунный тиреоидит. Изредка встречаются
случаи, когда функция щитовидной железы повышается, а не снижается, что
приводит к развитию диффузного токсического зоба. Помимо
вышеперечисленных патологий у больных могут наблюдаться воспалительные
процессы в плевре и перикарде, поражения зрительных нервов, целиакия,
опухолевые процессы в гипофизе.
Диагностические критерии аутоиммунного полигландулярного синдрома
Диагностика заболевания складывается из комплекса данных анамнеза,
физикального обследования, лабораторно-инструментальных и
молекулярно-генетических методов исследования.
Из анамнеза больного можно выяснить, встречалось ли подобное
заболевание у кого-то из членов семьи, каким образом изменяется
клиническая картина болезни, как часто присоединяются новые симптомы.
При физикальном обследовании важно обратить внимание на кожные покровы
для выявления отсутствия пигментации, гиперпигментации, сухости,
бледности. Внимательному осмотру также подвергают ногти, волосы и
слизистые оболочки для выявления признаков кандидомикоза и алопеции.
Измерение массы тела и роста, а также оценка полового развития по шкале
Таннера позволят оценить степень эффективности заместительной
гормональной терапии, если таковая уже проводится, или степень тяжести
течения аутоиммунного полигландулярного синдрома.
Для постановки диагноза аутоиммунного полигландулярного синдрома 1 типа
достаточно наличие клинических проявлений двух заболеваний из триады —
хронический кандидоз кожи и слизистых оболочек, гипопаратиреоз,
хроническая первичная надпочечниковая недостаточность. Для подтверждения
гипопаратиреоза производят лабораторную оценку уровня кальция, фосфора и
паратгормона в плазме крови. Надпочечниковая недостаточность
подтверждается измерением уровня ионов калия и натрия, кортизола и
адренокортикотропного гормона в крови. При подозрении на состояние
гипотиреоза производится лабораторное исследование крови на тиреотропный
гормон и свободный Т4.
Так как для аутоиммунного полигландулярного синдрома характерно
вовлечение в процесс и других органов, нелишней для постановки
окончательного диагноза будет оценка функции половых желез. С этой целью
исследуют уровень лютеотропного и фолликулостимулирующего гормона, а
также тестостерона и эстрадиола.
Сахарный диабет 1 типа, входящий в аутоиммунный полигландулярный
синдром 2 типа, выявляется измерением уровня сахара в крови,
гликозилированного гемоглобина и при проведении перорального
глюкозотолерантного теста. Для подтверждения того, что патологический
процесс носит аутоимммунный характер, у больных исследуют наличие
антител к органам-мишеням.
Молекулярно-генетическая диагностика предполагает проведение
ДНК-диагностики аутоиммунного полигландулярного синдрома 1 типа всем
пациентам, страдающим хроническим кандидомикозом, гипопаратиреозом и
надпочечниковой недостаточностью с неясной этиологией. Этому же виду
диагностики должны быть подвергнуты сестры и братья больного. Выявление
мутировавшего гена может помочь в постановке окончательного диагноза на
клиническом этапе или позволит выявить заболевание до появления
клинических признаков.
Специалисты рекомендуют также проведение ультразвукового исследования
печени и щитовидной железы, эзофагогастродуоденоскопию, а при
необходимости дифференцирования заболевания с опухолями —
магнитно-резонансную или компьютерную томографию головного мозга.
Лечение аутоиммунного полигландулярного синдрома
Так какаутоиммунный полигландулярный синдром сочетает в себе сразу
несколько патологических процессов в различных органах, есть
определенные особенности лечения, несмотря на то, что основной целью его
является устранение симптомов заболевания. В случае, если одновременно
выявляются надпочечниковая недостаточность и гипотиреоз, для адекватной
коррекции необходимо назначение заместительной гормональной терапии
глюкокортикоидами и минералокортикоидами. Важно следить за дозировкой
вводимых препаратов во избежание развития острого адреналового криза.
Состояние гипопаратиреоза компенсируется препаратами кальция и
гидроксилированного витамина Д, дозировка которых подбирается
индивидуально с учетом уровня кальция в крови. Для устранения кожных
проявлений кандидомикоза отдают предпочтение флуконазолу, так как в
отличие от кетоконазола он не угнетает синтез стероидных гормонов и не
может стать причиной адреналового криза. Для коррекции уровня сахара в
крови при аутоиммунном полигландулярном синдроме 2 типа назначают
иммунносупрессор — циклоспорин.
Пациенты должны употреблять в пищу продукты, богатые аскорбиновой
кислотой и кальцием, в рационе увеличивают содержание хлорида натрия и
запрещают прием алкогольных напитков.
Так как аутоиммунный полигландулярный синдром является хронической
эндокринной патологией, больные должны находиться под наблюдением врача,
проходить регулярное обследование дважды в год для выявления новых
симптомов, достижения состояния компенсации и профилактики развития
острых кризовых состояний.
Хроническая надпочечниковая недостаточность
Надпочечниковая недостаточность (недостаточность коры надпочечников) является одним из наиболее тяжелых заболеваний эндокринной системы, которое характеризуется снижением выработки гормонов корой надпочечников (глюкокортикоидов и минералокортикоидов)
Гормон Т4
Гормон Т4 (тироксин, тетрайодтиронин) — вся информация о том, где вырабатывается гормон Т4, какое действие оказывает, какие анализы крови делаются для определения уровня гормона Т4, какие симптомы встречаются при понижении и повышении уровня гормона Т4
Аутоиммунный тиреоидит (АИТ, тиреоидит Хашимото)
Аутоиммунный тиреоидит (АИТ) — это воспаление ткани щитовидной железы, вызванное аутоиммунными причинами, очень часто встречающееся в России. Болезнь эта была открыта ровно 100 лет назад японским ученым по фамилии Хашимото, и с тех пор носит его имя (тиреоидит Хашимото). В 2012 году мировая эндокринологическая общественность широко отмечала юбилей открытия данного заболевания, поскольку с этого момента у эндокринологов появилась возможность эффективно помогать миллионам пациентов по всей планете.
Гипотиреоз
Гипотиреозом называется состояние, отличающееся недостатком гормонов щитовидной железы. При длительном существовании нелеченного гипотиреоза возможно развитие микседемы («слизистого отека»), при котором развивается отечность тканей пациента в сочетании с основными признаками недостаточности гормонов щитовидной железы.
Гормоны щитовидной железы
Гормоны щитовидной железы делятся на два различных класса: йодитиронины (тироксин, трийодтиронин) и кальцитонин. Из двух этих классов гормонов щитовидной железы тироксин и трийодтиронин регулируют основной обмен организма (тот уровень энергозатрат, который необходим для поддержания жизнедеятельности организма в состоянии полного покоя), а кальцитонин участвует в регуляции обмена кальция и развития костной ткани.
Гипопаратиреоз
Гипопаратиреоз — это клинический синдром, обусловленный снижением выработки паратгормона или нарушением его действия на периферические ткани организма
Псевдогипопаратиреоз
Псевдогипопаратиреоз или болезнь Олбрайта — редкое наследственное заболевание, характеризующееся поражением костной системы вследствие нарушения фосфорно-кальциевого метаболизма, возникающего из-за резистентности тканей к паратгормону, вырабатываемому паращитовидными железами
Анализы в СПб
Одним из важнейших этапов диагностического процесса является выполнение лабораторных анализов. Чаще всего пациентам приходится выполнять анализ крови и анализ мочи, однако нередко объектом лабораторного исследования являются и другие биологические материалы.
Анализ на гормоны щитовидной железы
Анализ крови на гормоны щитовидной железы — один из наиболее важных в практике работы Северо-Западного центра эндокринологии. В статье Вы найдете всю информацию, с которой необходимо ознакомиться пациентам, собирающимся сдать кровь на гормоны щитовидной железы
Консультация эндокринолога
Специалисты Северо-Западного центра эндокринологии проводят диагностику и лечение заболеваний органов эндокринной системы. Эндокринологи центра в своей работе базируются на рекомендациях Европейской ассоциации эндокринологов и Американской ассоциации клинических эндокринологов. Современные диагностические и лечебные технологии обеспечивают оптимальный результат лечения.
Экспертное УЗИ щитовидной железы
УЗИ щитовидной железы является главным методом, позволяющим оценить строение этого органа. Благодаря своему поверхностному расположению, щитовидная железа легко доступна для проведения УЗИ. Современные ультразвуковые аппараты позволяют осматривать все отделы щитовидной железы, за исключением расположенных за грудиной или трахеей.
Анализ на АКТГ
Анализ на АКТГ применяется для диагностики заболеваний, связанных с нарушением работы коры надпочечников, а также в ходе наблюдения после оперативного удаления опухолей
Консультация детского эндокринолога
Очень часто на прием к специалистам Северо-Западного центра эндокринологии обращаются пациенты, не достигшие 18 лет. Для них в центре работают специальные врачи – детские эндокринологи
Источник
