Атеросклероз брюшного отдела аорты код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Атеросклероз брюшной аорты.
Атеросклероз брюшной аорты
Описание
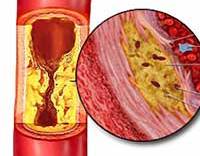
Атеросклероз брюшной аорты. Это окклюзионное заболевание, сопровождающееся отложением липидов в стенке сосуда с первичным поражением нисходящей аорты брюшной полости. Основными симптомами являются тяжесть и боль в животе после еды, нарушения стула, прогрессирующая потеря веса. Для диагностики используются инструментальные исследования: УЗИ сосудов брюшной полости, КТ, аортография, ангиоскопия. Вспомогательные методы включают липидный профиль, коагулограмму. Консервативное лечение использует гиполипидемические препараты и антикоагулянты. В случае осложнений проводится эндоваскулярная и открытая операция.
Дополнительные факты
Атеросклероз (от греческого слова «атера» — каша и «склероз» — закаливание) называется «болезнью цивилизации». В развитых странах он занимает первое место среди причин смерти (в России — 53-55% в структуре смертности). Атеросклероз брюшной аорты является наиболее распространенной и самой ранней патологией по сравнению с другими локализациями атеросклеротических поражений. Симптомы заболевания чаще встречаются у мужчин в возрасте от 40 до 70 лет. У женщин риск развития заболевания увеличивается после менопаузы.

Атеросклероз брюшной аорты
Причины
Атеросклероз брюшной аорты является одним из вариантов системного атеросклероза и имеет одинаковую этиологию. Заболевание развивается с комбинированным воздействием нескольких факторов риска. Для появления атеросклероза аорты все предпосылки не обязательны, но сочетание нескольких из них связано с повышенной вероятностью патологических изменений. В современной кардиологии все причины делятся на неконтролируемые и контролируемые.
• Первым неконтролируемым фактором считается возраст — заболевание поражает около 30% людей старше 50 лет, а после 65-70 лет это число достигает 60%.
• Второй фактор называется пол — у мужчин до 55 лет аорта поражается в 3-4 раза чаще, и, как правило, симптомы атеросклероза появляются у них на 10 лет раньше, чем у женщин.
• Третий неконтролируемый фактор — наследственность. Риск патологии значительно выше у людей, имеющих близких родственников с ишемической болезнью сердца.
Есть больше факторов риска, управляемых. Они вызваны патологическими состояниями, неправильным образом жизни. Ученые полагают, что это предварительные условия, которые играют ключевую роль в нарушении липидного обмена и отложении холестериновых бляшек. Основными модифицируемыми факторами, приводящими к развитию атеросклероза брюшной аорты, являются: Основной причиной атеросклеротических изменений является нарушение липидного обмена с повышением уровня холестерина. Дислипидемия встречается у каждого пятого взрослого, что способствует плохому питанию и отсутствию физических упражнений.
• Высокое кровяное давление. Гипертония, при которой не проводится адекватного лечения для контроля артериального давления, увеличивает в 3,2–4 раза вероятность повреждения различных частей брюшной аорты. Основную роль играет постоянное повреждающее воздействие на внутреннюю поверхность сосуда, нарушение выработки вазоконстрикторных веществ. У курильщиков с длительным анамнезом симптомы атеросклероза встречаются в 2-3 раза чаще, чем у некурящих. Появление липидных бляшек связано с токсическим воздействием сигаретных смол на сосудистую стенку и с нарушением фибринолитической функции крови. На развитие заболевания в основном влияет сахарный диабет 2 типа, лечение которого выбрано неправильно. При декомпенсации углеводного обмена частота атеросклероза аорты увеличивается у мужчин в 2-3 раза, у женщин в 3-7 раз.
• Хроническое воспаление. На сегодняшний день было получено много доказательств наличия воспалительного процесса в атеросклеротической бляшке. Установлено, что повышение уровня С-реактивного белка в крови и специфических цитокинов коррелирует с высоким риском развития атеросклероза брюшной аорты.
Патогенез
Согласно липидной гипотезе, образование бляшек связано с высоким содержанием циркулирующих триглицеридов, захваченных макрофагами. При длительном процессе эндотелий (внутренний слой сосудистой стенки) и макрофаги повреждаются, в результате чего липиды накапливаются в межклеточном пространстве. Дальнейшее прогрессирование атеросклероза сопровождается фиброзом и образованием специфической плотной бляшки.
Некоторые кардиологи называют воспалительное или токсическое эндотелиальное повреждение основным патогенным механизмом. Согласно этой теории, липидные отложения появляются вторично в местах хронического воспаления. Моноклональная теория патогенеза атеросклероза включает мутацию гена, который контролирует клеточный цикл. В результате происходит неконтролируемая пролиферация клеток в сосудистой стенке, которая запускает атеросклеротический процесс.
Классификация
Атеросклеротические изменения брюшной аорты выделяются в одном эпизоде. Отдельно описан синдром Лериша — атеросклероз бифуркации аорты и начальных сегментов подвздошных артерий. На практике клиницисты используют классификацию изменений брюшной аорты в зависимости от высоты липидной пластинки. По классификации хирурга А. В. Покровский (1976), используемый в России, различает три типа окклюзии: Атеросклеротическое повреждение определяется сразу после отъезда почечных артерий или на расстоянии 2 см от этого места. Закупорка брюшной аорты липидным налетом происходит в месте секреции нижней брыжеечной артерии (до уровня 3 поясничного позвонка). В этом клиническом варианте атеросклероза патологический процесс влияет на дистальный отдел нисходящей аорты, ее вилку.
Симптомы
Около 10-15% атеросклеротических поражений нисходящей части аорты протекают бессимптомно. В других случаях развивается симптоматический комплекс ишемического живота («брюшная жаба»). Заболевание имеет хроническое течение. Первые симптомы включают в себя тяжесть в животе через 20-30 минут после еды, особенно жирную пищу. Ощущения сочетаются с тянущей болью в области пупка или эпигастральной области, которая исчезает через 2-3 часа.
Когда нарушения кровообращения ухудшаются, нарушается функция кишечника. Пациенты жалуются на частую диарею с выделением темного кала или запор, иногда эти симптомы чередуются. После тяжелой еды могут возникнуть сильные боли в животе, возможны тошнота и рвота. Диспепсические расстройства приводят к постепенному снижению аппетита и прогрессирующей потере веса. Часто такие пациенты проходят длительное лечение у гастроэнтеролога.
При синдроме Лериша боль ощущается в мышцах ягодиц, бедер и поясничной области. Тазовая ишемия проявляется импотенцией, обнаруженной у 50% мужчин с атеросклерозом дистальной аорты. При этом типе патологии часто прикрепляются облитерирующий атеросклероз артерий нижних конечностей, симптомы которого включают перемежающуюся хромоту и трофические изменения в конечностях.
Возможные осложнения
Наиболее распространенным осложнением атеросклероза брюшной аорты является ее аневризма. В этом состоянии патогномоничные клинические симптомы в течение длительного времени отсутствуют, развивается тяжелая кишечная ишемия. Если радикальное лечение не назначено, больные умирают в течение 2-3 лет. При аневризме существует риск ее самопроизвольного разрыва, который у 50% пациентов заканчивается смертью в первый день.
Образование крупных бляшек, которые могут оторваться и закупорить брыжеечные сосуды, чревато острой брыжеечной ишемией, при которой необходимо срочное хирургическое лечение. Клинически состояние проявляется синдромом «острого живота». При этом осложнении атеросклероза быстро развивается некроз кишечного тракта и перитонит. Брыжеечная ишемия особенно опасна для пожилых и старческих из-за высокого риска смерти.
Диагностика
Обследование пациентов, у которых выявлены возможные симптомы атеросклероза брюшной части аорты, проводится терапевтом совместно с кардиологом. При физикальном осмотре аорты в области пупка нет, аускультация в эпигастрии слышна систолический шум. Для подтверждения диагноза назначается лабораторно-инструментальный комплекс, включающий такие методы, как:
• УЗИ аорты и ее ветвей. Дуплексное сканирование брюшных сосудов выявляет признаки атеросклероза в виде утолщения и уплотнения стенки аорты, бугристых контуров атеросклеротических бляшек, которые закрывают просвет сосудов. Ультразвук также позволяет измерять кровоток в пораженных сосудах.
• Рентгенологические исследования. КТ аорты проводится для детального изучения морфологических изменений в сосуде, определения их степени и локализации. Для лучшей визуализации введены парамагнитные контрастные вещества. Для уточнения диагноза используется МРТ сосудов. Инвазивное исследование брюшной аорты дает наиболее достоверные результаты в отношении атеросклероза. На ангиограммах, стабильных или нестабильных бляшках, сужении кровеносных сосудов, распространяющихся на органы брюшной полости и таза, видны конечности. Альтернативой является ангиоскопия — эндоскопическое исследование внутренней поверхности сосуда.
• Лабораторные методы. Необходимо составить профиль липидов крови, по результатам которого выявляется повышение уровня общего холестерина и триглицеридов, снижение антиатеросклеротического индекса ЛПВП. Чтобы оценить риск тромбоза, исследуется коагулограмма.
Лечение
Лечение атеросклероза брюшной аорты уменьшает симптомы ишемии органа, восстанавливает основной кровоток. Лечение проводится амбулаторно, и госпитализация указывается по мере прогрессирования заболевания. Требуется щадящая диета с ограниченным количеством животных жиров, при остром развитии ишемии — парентеральное питание. Лечение наркомании предполагает прием таких препаратов, как:
• Липидопонижающие препараты. Основной класс препаратов, которые принимаются на всю жизнь и замедляют симптомы атеросклеротического прогрессирования. Лечение проводится статинами, фибратами и секвестрантами желчных кислот. Полиненасыщенные жирные кислоты используются с хорошими результатами. Препараты улучшают реологические свойства крови и предотвращают образование тромбов, что значительно снижает риск сердечно-сосудистых осложнений. Больничное лечение включает введение низкомолекулярных гепаринов; Антиагрегантные препараты отбираются для длительного применения. Препараты эффективно улучшают микроциркуляцию и вторичный кровоток. Лечение ангиопротекторами предотвращает воспаление и повреждение свободными радикалами сосудистого эндотелия.
Специализированные клиники практикуют лечение атеросклероза брюшной аорты. Для снижения уровня холестерина в плазме рекомендуется аферез ЛПНП. Метод показан для радикального лечения случаев лекарственно-устойчивых заболеваний. Чтобы снизить вероятность сердечно-сосудистых кризов, рекомендуется процедура иммуносорбции липопротеинов.
В кардиохирургии используются как открытые операции на аорте, так и минимально инвазивные эндоваскулярные процедуры. Стентирование сосудов выполняется для устранения ишемии нижней части тела и нормализации гемодинамических показателей. Операция обеспечивает радикальное лечение осложненного атеросклероза. Инструментально подтвержденные симптомы аневризмы брюшной аорты служат показанием для открытой резекции с другим протезированием.
Прогноз
Прогноз благоприятный в тех случаях, когда атеросклероз брюшной аорты выявляется на ранней стадии и выбирается комплексное и эффективное лечение. Чтобы снизить риск осложнений, пациенту назначают регулярные осмотры у кардиолога. При острой ишемии кишечника в результате атеросклероза сосудов, которые ее снабжают, прогноз зависит от пунктуальности медицинской помощи, поскольку в первые часы изменения носят обратимый характер.
Профилактика
Профилактика — это устранение управляемых факторов риска. Для нормализации липидного профиля крови назначают специальную диету, потерю веса и жизнеспособную физическую активность. Если симптомы атеросклероза и гипертонии сочетаются, антигипертензивные препараты используются для достижения целевого уровня артериального давления. Проводится лечение для коррекции гипергликемии и других симптомов метаболического синдрома.
Список литературы
1. Кардиология: Национальное руководство// под ред. Шляхто Е. В. — 2019.
2. Атеросклероз брюшной аорты и артерий нижних конечностей: Клинические рекомендации. – 2016.
3. Руководство по кардиологии/под ред. В. Н. Коваленко. – 2008.
4. Клиническая кардиология/ Амосова К. М. – 1997.
Источник
Рубрика МКБ-10: I70.0
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I70-I79 Болезни артерий, артериол и капилляров / I70 Атеросклероз
Определение и общие сведения[править]
Атеросклероз — системное заболевание, связанное с поражением всех слоёв крупных и средних артерий мышечного типа, которое сопровождается локальным воспалением, отложением патологически модифицированных липидов, дисфункцией эндотелия, пролиферацией и изменением сократимости гладкомышечных клеток, развитием фиброзной ткани и кальцификацией с последующим стенозом или окклюзией, приводящей к гемодинамическим нарушениям в зоне ответственности пораженного сегмента сосуда.
Атеросклероз грудного отдела аорты
Аорта выступает одной из частых локализаций атеросклеротического процесса.
Эпидемиология
Первые патоморфологические признаки атеросклероза аорты появляются уже в первые 10 лет жизни человека, начальные клинические проявления — лишь к шестому или седьмому десятилетию жизни.
Этиология и патогенез[править]
Клинические проявления[править]
Атеросклероз грудного отдела аорты чаще всего имеет бессимптомное течение. В редких случаях наблюдают аорталгию — давящую или жгучую боль за грудиной с иррадиацией в обе руки, шею, спину, верхнюю часть живота. Боль усиливается при волнении или физическом напряжении.
Аорталгия отличается от стенокардии отсутствием приступообразного характера, волнообразным усилением и ослаблением, большой длительностью (вплоть до нескольких дней).
При выраженном расширении дуги аорты наблюдают затруднение глотания вследствие сдавления пищевода, охриплость голоса вследствие сдавления возвратного гортанного нерва, анизокорию. В этих случаях возникает подозрение на наличие аневризмы грудного отдела аорты (АГОА). В настоящее время считают, что АГОА чаще всего развивается не в результате атеросклероза, а вследствие заболеваний соединительной ткани, АГ или в сочетании с таким пороком развития, как двухстворчатый аортальный клапан. Аневризма восходящего отдела аорты растёт обычно вправо и вверх. В редких случаях при достижении больших размеров её пульсация становится ощутимой или видимой в первом или втором межреберье у края грудины. Иногда аневризма сдавливает правый бронх, приводя к развитию кашля, одышки, редко — небольшого кровотечения вследствие эрозии стенок. Клинические симптомы аневризмы дуги аорты включают сочетание болей в грудной клетке с симптомами сдавления пищевода (дисфагия), трахеи (сухой кашель), левого возвратного гортанного нерва (охриплость голоса) и неадекватного кровоснабжения головного мозга (нарушения зрения, синкопальные состояния).
Осложнения аневризмы аорты
К острым осложнениям аневризмы аорты относят расслоение, образование внутристеночной гематомы и проникающую язву аорты.
Предрасполагающими факторами расслоения аневризмы аорты считают возраст, АГ, врождённые заболевания соединительной ткани, двухстворчатый аортальный клапан, коарктацию аорты, беременность. Развитие расслоения аневризмы аорты не зависит от выраженности атеросклероза. По данным Международного регистра расслоений аорты (IRAD), внутрибольничная смертность при этом заболевании достигает 27%, что свидетельствует о необходимости принятия экстренных мер при подозрении на расслоение аневризмы аорты (внезапное развитие боли в передней части грудной клетки или между лопаток при отсутствии каких-либо других причин в сочетании с дефицитом пульса, острой аортальной недостаточностью, снижением АД, неврологическими нарушениями, коллапсом). Боли возникают внезапно; характерна иррадиация в спину, поясницу, паховую область, конечности.
Атеросклероз аорты: Диагностика[править]
а) Физикальное исследование
При АГОА обнаруживают ретростернальную пульсацию, приглушение тонов сердца, систолический шум над верхушкой и над аортой, усиливающийся при поднятии рук и отклонении головы назад (симптом Сиротинина-Куковерова).
б) Инструментальные исследования
При АГОА на ЭКГ выявляют неспецифические признаки субэндокардиальной ишемии. Для экстренной диагностики применяют чреспищеводную ЭхоКГ (чувствительность 88%), магнитно-резонансную ангиографию (чувствительность 100%) или КТ (чувствительность 93%). Патогномоничным считают «симптом двустволки» — появление как бы второго русла аорты при попадании контрастного вещества из просвета в толщу её стенки. Выбор метода исследования зависит от оснащения медицинского учреждения и опытности медицинского персонала, а также состояния пациента. Во многих случаях для постановки диагноза необходимо проведение двух методов исследования.
Дифференциальный диагноз[править]
Атеросклероз аорты: Лечение[править]
а) Медикаментозное лечение
На первых этапах лечения необходимо снизить АД с помощью парентерального введения
β-адреноблокаторов (лабеталол в дозе 5-20 мг/мин), часто в сочетании с другими быстродействующими гипотензивными препаратами (нитропруссид натрия в дозе 20 мкг/мин).
б) Хирургическое лечение
У больных с расслаивающей аневризмой аорты типа B по Стэнфорду (расслоение в области нисходящей аорты дистальнее отхождения левой подключичной артерии) прогноз при медикаментозном лечении лучше, чем при оперативном (по данным IRAD, смертность при хирургическом вмешательстве достигает 31% в сравнении с 11% при медикаментозном ведении). Ситуация при проксимальном расслоении аневризмы аорты (тип А) диаметрально противоположна: смертность при хирургическом вмешательстве снижается практически в два раза (до 26%) по сравнению с лекарственной терапией. Поэтому эксперты считают, что операция показана в большинстве случаев расслаивающей аневризмы аорты типа А. В случае расслаивающей аневризмы аорты типа В проведение операции рекомендуют при её быстром прогрессировании или разрыве, а также при развитии ишемии конечностей и у больных с синдромом Марфана.
Контролируемых исследований тактики лечения АГОА нет. Современные показания к оперативному лечению АГОА — боль в грудной клетке или спине, синдромы сдавления, выраженная аортальная недостаточность, а также диаметр аневризмы в зависимости от локализации:
— в восходящем отделе аорты более 5-5,5 см (при синдроме Марфана более 4,5 см);
— в области дуги аорты более 5,5-6 см;
— в нисходящем отделе и торакоабдоминальной части аорты более 5-6 см.
При аневризмах аорты рекомендуют меры, позволяющие снизить риск инфаркта миокарда и смерти, — прекращение курения, снижение уровня холестерина, контроль АД. Метода лечения, позволяющего замедлить рост аневризмы, не существует. Тем не менее считают, что антигипертензивная терапия методом уменьшения давления сосудистой стенки теоретически может снизить скорость роста диаметра аневризмы аорты. Показано, например, что терапия β-адреноблокаторами замедляет расширение корня аорты у больных с синдромом Марфана.
Внутристеночная гематома аорты возникает в основном у пожилых больных вследствие разрыва vasa vasorum или кровоизлияния в атеросклеротическую бляшку и клинически напоминает расслоение аневризмы аорты.
Для диагностики внутристеночной гематомы проводят те же исследования, что и при подозрении на расслаивающую аневризму аорты.
Риск разрыва при внутристеночной гематоме составляет 35%. Прогноз ухудшается при наличии пенетрирующего изъязвления аорты или большом диаметре аорты.
Показания для хирургического вмешательства при внутристеночной гематоме такие же, как и для расслоения аневризмы аорты.
При распространении изъязвления атеросклеротической бляшки за пределы внутренней эластической пластинки вглубь средней оболочки аорты возникает проникающая язва аорты. Заболевают чаще пожилые люди с выраженным атеросклерозом. Локализация пенетрации — средняя и дистальная части нисходящего отдела грудной аорты. В результате обычно происходит развитие внутристеночной гематомы, псевдоаневризмы или разрыва, риск которого составляет 40%.
Для диагностики проникающей язвы выполняют магнитно-резонансную ангиографию или КТ.
При отсутствии осложнений проникающей язвы проводят консервативное лечение, при образовании псевдоаневризмы или истинном разрыве показано хирургическое вмешательство с реконструкцией сосуда.
Профилактика[править]
Прочее[править]
Атеросклероз брюшного отдела аорты
Брюшной отдел аорты — наиболее частая локализация атеросклеротического процесса. Течение бессимптомное, заболевание диагностируют в основном при развитии осложнения -аневризмы брюшного отдела аорты (АБОА) с возможным последующим её разрывом. В редких случаях АБОА может сдавливать органы брюшной полости и нервные корешки, что проявляется упорными болями в пояснице или эпигастральной области.
При пальпации живота (пациента с согнутыми коленями просят выдохнуть) на уровне пупка или несколько ниже, левее средней линии можно определить пульсирующее образование, над которым выслушивается систолический шум.
Эпидемиология
По данным патологоанатомических и проспективных скрининговых исследований, АБОА обнаруживают у 2-5% населения старше 50 лет (у мужчин в 4 раза чаще, чем у женщин).
Основной патофизиологический процесс, лежащий в основе образования АБОА, — хроническое воспаление стенки аорты с разрушением эластических волокон и гладкомышечных клеток средней оболочки аорты.
Факторы риска АБОА: курение (у 90% больных), наличие аневризмы у родственников I степени мужского пола, возраст, мужской пол, АГ, признаки атеросклероза других областей. Важное значение придают также наследственным заболеваниям соединительной ткани (синдром Марфана, Элерса-Данло), васкулитам (артериит Такаясу, гигантоклеточный артериит), инфекционным заболеваниям (сифилис, туберкулёз, сальмонеллёз или стафилококковая инфекция), травмам.
Патогенез
Средняя скорость роста аневризмы аорты составляет 1-4 мм в год. Прогностическими факторами увеличения размера аневризмы считают продолжение курения, неконтролируемую АГ, большой размер на момент постановки диагноза.
Прогноз
Выживаемость больных через 8 лет после постановки диагноза составляет менее 50%. Вероятность выживания больного обратно пропорциональна размеру аневризмы: смертность в течение 3 лет при диаметре аневризмы 3-4 см приблизительно равна 10%, для больных аневризмой диаметром 5-10 см — 80%.
Лечение
а) Немедикаментозное лечение
При АБОА рекомендуют меры, позволяющие снизить риск инфаркта миокарда и смерти, — прекращение курения, снижение уровня холестерина, контроль АД.
б) Медикаментозное лечение
Способа лечения, позволяющего замедлить рост аневризмы, не существует. Тем не менее считают, что антигипертензивная терапия путём уменьшения давления сосудистой стенки теоретически может снизить скорость роста диаметра аневризмы аорты, однако, по данным одного рандомизированного исследования больных с АБОА, β-адреноблокаторы не замедляют рост диаметра аневризмы.
в) Хирургическое лечение
По данным исследований, изучавших оптимальные методы лечения при АБОА диаметром менее 5 см, не наблюдалось различий по выживаемости при использовании выжидательной тактики с модификацией образа жизни или оперативного вмешательства. По мнению экспертов, АБОА диаметром более 5,5 см подлежит оперативному вмешательству, так как риск смерти в результате её разрыва значительно превышает таковой вследствие оперативного вмешательства.
Наблюдение за больными, в отношении которых избрана выжидательная тактика, следует проводить каждые 6-12 мес c помощью УЗИ, КТ или МРТ. На операцию больного следует направлять при достижении аневризмой вышеуказанных критических размеров или при увеличении скорости роста её диаметра более чем на 1 см в год. Исход хирургического вмешательства благоприятнее при профилактической операции, а не экстренном вмешательстве, вследствие меньшего риска развития осложнений. Существует прямая корреляция между объёмом операции и прогнозом при АБОА. Смертность при плановых оперативных вмешательствах по поводу АБОА составляет 2-6%, поэтому важнейшее значение приобретает своевременное проведение операции. Перспективной оперативной методикой считают эндоваскулярное стентирование с пластикой АБОА, для которой характерно меньшее количество осложнений. Пятилетняя выживаемость после таких операций составляет 75-85%, однако ежегодно у 12% больных в течение первых 3 лет после операции возникает необходимость повторной операции.
Осложнения
Наиболее грозное осложнение АБОА — разрыв, однако в 60% случаев больные умирают от других сопутствующих сердечно-сосудистых заболеваний (например, инфаркта миокарда). Наибольший риск разрыва наблюдают у женщин с аневризмой абдоминального отдела аорты диаметром более 5 см. Главный прогностический фактор разрыва АБОА — быстрое увеличение её диаметра. Риск разрыва АБОА также прямо пропорционален её диаметру (если он достигает 6 см и более, то риск разрыва составляет 25%). Риск разрыва минимальный при диаметре менее 4 см. Смертность достигает 90%.
Разрыв АБОА — одна из основных причин врачебных ошибок в отделениях неотложной медицинской помощи. Согласно клиническим наблюдениям, разрыв АБОА характеризуется постепенным нарастанием в течение нескольких дней приступообразных болей в животе и пояснице, с трудом купируемых наркотическими анальгетиками, затем наблюдают светлый промежуток (2-4 дня), во время которого боли уменьшаются, после чего вновь резко усиливаются, развивается коллапс и наступает смерть больного. При физикальном исследовании обнаруживают пульсирующее образование в брюшной полости, кровоизлияния в боковых отделах туловища, снижение АД, тахикардию. При исследовании крови определяют лейкоцитоз, снижение гематокрита.
В экстренной ситуации из инструментальных методов выполняют лишь УЗИ брюшной полости с допплеровским усилением, после чего больного отправляют на операцию. При стабильной гемодинамике проводят КТ грудной и брюшной полостей (метод позволяет получить информацию о степени и локализации разрыва).
Экстренное оперативное вмешательство проводят с целью остановки кровотечения (возможна пластика аневризмы).
Источники (ссылки)[править]
Кардиология [Электронный ресурс] / Под ред. Ю.Н. Беленкова, Р.Г. Оганова — М. : ГЭОТАР-Медиа, 2010. — https://www.rosmedlib.ru/book/ISBN9785970417348.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
