Аспирационный синдром у детей раннего возраста
Аспирационный синдром у новорожденных, последствия которого приводят к заболеваниям легких – это серьезное осложнение, возникающее во время родов. Кроме того, он бывает не только у детей, но может развиться и у взрослых на фоне потери сознания, комы, а также во время проведения анестезиологического пособия.
Что такое аспирационный синдром
Аспирационный синдром – это патологическое состояние, развивающееся при попадании в дыхательные пути инородных веществ или предметов. Нередко его причиной является рвота. Возникнуть она может при черепно-мозговых травмах, инсультах, во время операции.
Если заболевание развивается на фоне аспирации содержимого желудка (поднятие его в дыхательные пути), то оно характеризуется тяжелым течением, так как РН желудочного сока низкое. Это вызывает ларингоспазм (непроизвольное сокращение мышц гортани), бронхоспазм (сокращение мышц бронхов), а впоследствии развитие в легких пневмонитов (воспаление интерстициальной ткани), пневмоний.
Аспирационный синдром во время наркоза чаще всего бывает при экстренных оперативных вмешательствах, когда больного не успевают к нему подготовить (полный желудок), а также у больных с повышенным внутрибрюшным давлением (асцитом, острой кишечной непроходимостью). Он чаще возникает у людей с нарушение функции кардиального жома пищевода, такое состояние бывает и при беременности на поздних сроках.
Развитию аспирационного синдрома может способствовать определенное положение на операционном столе или применение анестетиков, повышающих уровень катехоламинов в крови, которые оказывают влияние на рвотный центр.
Синдром Мендельсона
Один из видов этого заболевания это аспирационный синдром Мендельсона. Он возникает у рожениц при общем обезболивании и характеризуется тяжелым, гиперэргическим течением. Предрасполагающие факторы:
- полный желудок;
- повышение внутрибрюшного давления;
- замедление пассажа пищи по желудочно-кишечному тракту;
- положение на операционном столе со сниженным головным концом;
Все это способствует регургитации и аспирации желудочного содержимого.
Симптомы
Первым симптомом аспирационного синдрома является бронхоспазм, но он легко снимается холинолитиками. Затем через несколько часов появляется одышка, цианоз, боль в груди. Развитие пневмонита мешает полному расправлению легких, что приводит к гиповентиляции, гипоксии, ателектазам, не кардиогенному отеку легких. Отек возникает из-за повышения проницаемости капилляров альвеол. Возможно также изменение кислотно-щелочного состояния крови и ДВС.
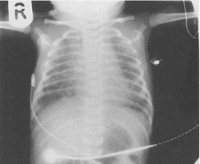
Диагноз подтверждает обнаружение при санации остатков пищи и картина снежной бури при рентгенологическом исследовании.
Аспирационный синдром у новорожденных
Аспирация у новорожденных может возникнуть как в процессе родов (околоплодные воды, меконий), так и при кормлении, чаще у ослабленных, недоношенных детей. Симптомы появляются на следующий день: одышка, цианоз, хрипы в легких, затрудненный выдох. Нарушается вентиляция, вследствие разрушения сурфактанта, возможен разрыв альвеол и пневмоторакс, позже на фоне присоединения инфекции появляются признаки пневмонита и пневмонии.
Профилактика и лечение
При подозрении на аспирацию у новорожденных (частицы мекония во рту, носовых ходах), сразу проводят тщательную санацию верхних дыхательных путей. Необходимо также очистить желудок, чтобы предотвратить повторную аспирацию.
Если возник аспирационный синдром, лечение у детей включает: кислородотерапию, в некоторых случаях искусственную вентиляцию легких и антибиотикотерапию. Профилактикой аспирации молока является кормление в положении на правом боку.
Лечение у взрослых заключается в экстренной интубации и санации легочного ствола, для промывания легких используют стерильный физиологический раствор, который порциями вводят в интубационную трубку и отсасывают вакуумным отсосом. Во время санации используют перкуссионный (вибрационный) массаж груди.
Профилактика кислотно аспирационного синдрома должна проводиться у больных и беременных с высоким риском его развития. Для этого за 2 часа до операции назначают препараты, снижающие кислотность желудочного сока (агонисты Н2 рецепторов), повышающие тонус пищеводного сфинктера, ускоряющие продвижение пищевых масс из желудка в кишечник.
Желательно перед оперативным вмешательством сделать промывание желудка, его опорожнение, во время вмешательства у больного должен стоять назогастральный зонд, который создаст декомпрессию желудка.
Аспирационный синдром – опасное патологическое состояние, которое может привести к смерти пациента. Лечение его сложное и длительное, нередко остаются последствия (хронические заболевания легких). Необходимо проводить профилактику у лиц, входящих в группу риска и при экстренных операциях.
Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
Источник
Синдром аспирации мекония – состояние острой дыхательной недостаточности вследствие внутриутробного попадания в легкие ребенка мекониальных масс с закупоркой просвета бронхов. Характерен синюшный оттенок кожи с рождения, тяжелое шумное дыхание с западением уступчивых мест груди. Состояние расценивается как тяжелое. Синдром аспирации мекония диагностируется на основании внешних признаков дыхательной недостаточности, физикального осмотра и рентгенографической картины. Лечение комплексное, направлено на механическое очищение бронхиального дерева, усиленную оксигенацию и борьбу с инфекционными осложнениями.
Общие сведения
Синдром аспирации мекония – поражение легких новорожденного с высокой вероятностью летального исхода. Смертность достигает 10%, связана с массивной аспирацией мекониальных масс и развитием септического состояния. Частицы первородного кала определяются в амниотической жидкости у 5-20% рожениц, однако заболевание возникает не всегда. Синдром аспирации мекония встречается с частотой около 2-4%. Обычно развивается у доношенных и переношенных детей, у недоношенных встречается реже в связи с особенностями нервной системы, практически исключающими пассаж мекония в околоплодные воды. Является одной из важнейших проблем современной педиатрии в связи с многофакторностью развития и трудностями терапии. В частности, нередко необходимо длительное нахождение ребенка на ИВЛ, что может служить дополнительной причиной развития резистентных к лечению пневмоний.

Синдром аспирации мекония
Причины синдрома аспирации мекония
Хотя этиология состояния продолжает изучаться, большинство исследователей склоняются к гипоксической природе синдрома аспирации мекония. Недостаток кислорода, который возник внутриутробно или в процессе родов, рефлекторно повышает тонус парасимпатической нервной системы. Одновременно происходит централизация кровоснабжения, то есть перераспределение крови с преимущественной циркуляцией в жизненно важных органах (сердце, легкие, мозг) в ущерб всем остальным органам и системам, в том числе кишечнику. Эти два фактора в сумме приводят к гипоксии сосудов брыжейки и рефлекторному расслаблению гладкой мускулатуры кишечника. Как следствие, происходит пассаж первородного кала в околоплодные воды с дальнейшим попаданием в легкие.
Существует большое количество возможных причин гипоксии. Чаще всего дефицит поступления кислорода связан с патологией плаценты, поскольку именно плацентарный кровоток является источником кислорода во внутриутробном периоде развития. Как правило, речь идет о хронической фетоплацентарной недостаточности, обусловленной соматическими заболеваниями матери (в частности, сахарным диабетом и артериальной гипертензией), патологией сосудов плаценты и т. д. Второй вариант – это патологии пуповины или механическое сдавление дыхательных путей (обвитие), что также запускает описанные выше механизмы, приводящие к появлению мекония в околоплодных водах. Определенную роль играет большой вес плода и малое количество амниотической жидкости.
Симптомы и диагностика синдрома аспирации мекония
Синдром аспирации мекония может развиваться с первых минут жизни или спустя несколько часов и даже дней после периода мнимого благополучия. Во многом это зависит от того, как долго малыш испытывал гипоксию, находясь в утробе матери. При раннем появлении симптомов ребенок начинает испытывать трудности с дыханием сразу после рождения. Малыш тяжело и шумно дышит, заметно западение надключичных ямок, межреберных промежутков и других уступчивых мест грудной клетки. Внешне ребенок цианотичный, беспокойный, в тяжелых случаях нервная система, наоборот, угнетена, и пациент выглядит заторможенным. При отсроченном начале синдрома аспирации мекония наблюдаются те же симптомы, но время их возникновения приходится на более поздний период.
Первичная диагностика возможна еще в процессе планового обследования во время беременности. Кардиотокография плода отчетливо показывает затруднение дыхания малыша, в подобных случаях необходимо дальнейшее обследование и поиск причин гипоксии, в частности – анализ амниотической жидкости для выявления в ней частиц мекония. Возможно решение вопроса о досрочном родоразрешении. В процессе интранатальной диагностики синдрома аспирации мекония обращает на себя внимание зеленоватый цвет околоплодных вод, иногда частицы мекония удается визуализировать. Также часто наблюдается зеленоватый цвет ногтей, кожи и пуповины малыша, что, как правило, свидетельствует в пользу длительной внутриутробной гипоксии и тяжелого течения синдрома аспирации мекония.
Аускультативно педиатр прослушивает разнокалиберные хрипы, при перкуссии легких участки приглушения чередуются с участками с коробочным звуком. Данные физикального осмотра подтверждаются рентгенографически. На снимке определяются участки ателектаза (спадания альвеол) и эмфиземы (патологического расширения дистальных отделов легких). Такая картина является следствием механической закупорки частицами мекония просвета мелких бронхов, а также вторичного воспалительного процесса, обусловленного токсичностью мекониальных масс. В тяжелых случаях на рентгенограмме обнаруживается так называемая «снежная буря», когда почти вся поверхность альвеол спадается, и остается множество эмфизематозно расширенных участков, неспособных обеспечить циркуляцию воздуха.
Лечение синдрома аспирации мекония
Если синдром аспирации мекония диагностируется еще до родов, то уже в процессе родоразрешения, когда рождается головка, необходимо произвести отсасывание специальным катетером Де Ли. Одна только эта манипуляция, выполненная как можно раньше, позволяет частично освободить верхние дыхательные пути и значительно улучшить оксигенацию. После рождения пациентам с синдромом аспирации мекония проводится лаваж (введение физиологического раствора в трахею с последующим отсасыванием до чистого отделяемого). При наличии выраженной дыхательной недостаточности показано подключение новорожденного к системе ИВЛ.
Важно учитывать, что к моменту подключения ИВЛ легкие должны быть очищены, поскольку в противном случае возможно продвижение оставшихся частиц мекония в дистальные отделы с последующим усугублением дыхательной недостаточности. С целью более быстрого расправления участков ателектаза назначается сурфактант, иногда – оксид азота. Обязательно применение антибиотиков, поскольку частым осложнением синдрома аспирации мекония является аспирационная пневмония. В наиболее тяжелых случаях выполняется экстракорпоральная мембранная оксигенация. Все манипуляции проводятся в отделении реанимации.
Прогноз и профилактика синдрома аспирации мекония
Основным фактором, провоцирующим развитие синдрома аспирации мекония, является внутриутробная гипоксия, поэтому все профилактические мероприятия проводятся в период беременности. Необходима своевременная диагностика и лечение фетоплацентарной недостаточности и соматических заболеваний матери. Стоит избегать перенашивания, которое также повышает риск синдрома аспирации мекония. Прогноз заболевания неблагоприятный. Летальность составляет 10%, выжившие дети в дальнейшем часто имеют хронические легочные патологии. Возможно отставание в развитии вследствие длительной гипоксии.
Синдром аспирации мекония — лечение в Москве
Источник
- Архив журнала
/ - 2016
/ - №4
Диагностика и лечение аспирационного синдрома у детей раннего возраста
О.А. Рогова, М.Д. Бакрадзе, Л.М. Кузенкова, Е.В. Увакина, К.А. Казакова
ФГБУ Научный центр здоровья детей МЗ РФ, Москва
Цель исследования: изучить частоту аспирационных процессов у детей, госпитализированных с респираторными жалобами, оценить эффективность различных методов лечения микроаспирационного синдрома. Методы: для выявления частоты аспирационного синдрома у детей грудного и раннего возраста с острым поражением нижних дыхательных путей без неврологической патологии проведено наблюдение за 162 детьми в период 2013-2015 гг. В группу сравнения вошли 24 ребенка с аспирацией на фоне органического поражения центральной нервной системы. Результаты: из 162 обследованных детей признаки аспирации выявлены в 27 случаях, что составило 16,7%. Частота аспирационного синдрома была наибольшей в первом полугодии жизни: из 67 детей, госпитализированных в клинику с острым поражением нижних дыхательных путей без сопутствующей неврологической патологии в возрасте до 6 месяцев аспирация выявлена в 17 случаях (25%). Гастроэзофагеальный рефлюкс (ГЭР) имел место у 4 детей 1 полугодия жизни, что не отличается от частоты ГЭР у здоровых детей. Во 2 полугодии жизни из 88 детей – лишь 3 ребенка были с признаками микроаспирации (3,5%). Из 47 неврологически здоровых детей у 20 наблюдались рецидивирующие симптомы заболеваний бронхо-легочной системы. Заключение: приведенные данные показывают, что микроаспирация пищи является достаточно частой причиной респираторного синдрома, прежде всего у детей первого года жизни. Респираторный синдром у детей с синдромом микроаспирации пищи характеризуется повторными эпизодами кашля, обструкции с тенденцией к затяжному течению за счет продолжающейся аспирации.
Литература
- Cecilia P.M., Callahan С. Aspiration Syndromes. Medscape. 2014. URL: https://emedicine.medscape.com/article/1005303-overview (available: 21.08.2014).
- Sacre L., Vandenplas Y. Gastroesophageal reflux associated with respiratory abnormalities during sleep. J. Pediatr. Gastroenterol. Nutr. 1989;9:28–33.
- Vandenplas Y., Goyvaerts H., Helven R., Sacre L. Gastroesophageal reflux, as measured by 24 hour pH monitoring, in 509 healthy infants screened for risk of sudden infants death syndrome. Pediatrics. 1991;88:834–40.
- Hasenstab K.A., Jadcherla S.R. Respiratory events in infants presenting with apparent life threatening events: is there an explanation from esophageal motility? J. Pediatr. 2014;165(2):250–55.
- Sheikh S., Allen E., Hruschak j., Iram D., Castile R., McCoy K. Chronic aspiration without gastroesophageal reflux as a case of chronic respiratory symptoms in neurologicali normal infants. Chest. Oct. 2001;120 (4):1190–215.
- Kinsbourоne M., Oxon D.M. Hiatus hernia with contortions of the neck. Lancet. 1964;1:1058–61.
- Eslami P. Sandifer Syndrome. 2015. URL: https://www.emedicine.com/ped/topic2039.htm (available: 21.08.2014).
- Fernandez–Alvarez E., Aicardi J. Movement Disorders in Children. MacKeith Press, 2001. Р. 19.
- National Institutes of Health. Consensus Development Conference on Infantile apnea and home monitoring. Pediatrics. 1987;79: 292–99.
- Fu L.U., Moon R.Y. Apparent life threatening events: an update. Pediatr. Rev. 2012;33:361–68.
- Steinchnider A. Prolonged apnea and the sudden infant death syndrome: Clinical and laboratory observations. Pediatrics. 1972;50(4):646–54.
- Ченуша Ф.В. Микроаспирационный синдром у детей раннего возраста. Дисс. канд. мед. наук. М., 1993. 21 с.
- Абрамченко В.В., Киселев А.Г., Орлова О.О., Абдуллаев Д.Н. Ведение беременности и родов высокого риска. СПб., 1995. 186 с.
- Victor Y.H.Yu. Respiratory disorders in the neborn. Edinburgh: Churchill Livingstone,1986. 94 p.
- Urbaniac K.J., McCowan L.M., Townend K.M. Risk factors for meconium aspiration syndrome. Obstet. Gynecol. 1995;86:230–34.
- De Benedictis F.M., Carnielli V.P., De Benedictis D. Aspiration lung disease. Pediatr. Clin. North Am. 2009;56(1):173–90.
- Marik P.E. Aspiration pneumonitis and aspiration pneumonia. N. Engl. J. Med. 2001;344(9):665–71.
- Lanspa M.J., Jones B.E., Brown S.M., Dean N.C. Mortality,morbidity, and disease severity of patients with aspiration pneumonia. J. Hosp. Med. 2013;8(2):83–90.
- Yoshikawa H., Yamazaki S., Abe T. Acute respiratory distress syndrome in children with severe motor and intellectual disabilities. Brain Dev. 2005;27(6):395–99.
- Таточенко В.К. Болезни органов дыхания у детей. М., 2012. 479 с.
- Джилавян М.Г. Обоснование тактики опе-ративного лечения гастроэзофагеальной рефлюксной болезни у детей с неврологи-ческой патологией. Дисс. канд. мед. наук. М., 2014. 25 с.
- Рачинский С.В., Таточенко В.К., Артамонов Р.Г. Болезни органов дыхания у детей. Руководство для врачей / Под ред. С.В. Рачинского, В.К. Таточенко. М., 1988 373 с.
Об авторах / Для корреспонденции
О.А. Рогова – клинический аспирант отделения диагностики и восстановительного лечения ФГБУ Научный центр здоровья детей МЗ РФ, Москва, e-mail: mohna4a@gmail.com
Похожие статьи
- Особенности формирования пищевого поведения у детей в РФ на первом году жизни по данным ретроспективного исследования
- Особенности клинического течения пищевой аллергии у детей раннего возраста в зависимости от вида вскармливания
Источник
Аспирационный синдром у детей
Аспирация — это проникновение инородных тел, жидкости в дыхательные пути в результате их засасывания потоком вдыхаемого воздуха.
Аспирация может быть бессимптомной или фатальной. Когда дети со сниженным уровнем сознания аспирируют содержимое желудка с рвотой, это может приводить к развитию тяжелой пневмонии или к острому респираторному дистресс-синдрому.
Наиболее частые аспирационные синдромы включают:
Аспирацию инородного тела;
Аспирацию, ассоциированную с желудочно-пищеводным рефлюксом;
Аспирация инородного тела в трахеобронхиальное дерево встречается более часто, чем распознается. Большинство пациентов с аспирацией инородного тела — это дети младше 4 лет. Летальные исходы чаще наблюдаются также в этой возрастной группе. Более маленькие дети, в основном, аспирируют пищу, небольшие игрушки или другие мелкие вещи.
Симптоматика инородных тел дыхательных путей
Симптоматика инородных тел дыхательных путей у детей разнообразна. Это может быть или остро развившееся угрожаемое состояние, по типу обструкции дыхательных путей, или состояние, сопровождающееся хроническим кашлем. Клинические признаки обструкции инородным телом: неэффективный кашель, усиление затрудненного дыхания с вовлечением вспомогательной мускулатуры, участие в дыхании крыльев носа, инспираторная одышка, свистящие хрипы на выдохе, стридор, цианоз кожи и слизистых.
Очень важна дифференциальная диагностика между обструкцией дыхательных путей, вызванная инородным телом, инфекцией или аллергическим процессом.
По механизму обструкции дыхательных путей инородные тела различаются на:
Необтурирующие просвет — воздух свободно проходит мимо инородного тела на вдохе и выдохе;
Полностью обтурирующие просвет — воздух не проходит вообще;
Обтурирующие просвет по типу «клапана» — на вдохе воздух проходит мимо инородного тела в легкое, а на выдохе инородное тело перекрывает просвет, препятствуя тем самым выходу воздуха из легкого.
Фиксированные — инородные тела прочно сидят в просвете бронха и практически не смещаются при дыхании;
Баллотирующие инородные тела — они не фиксированы в просвете и при дыхании могут перемещаться из одних отделов дыхательной системы в другие.
Инородные тела дыхательных путей могут находиться в носовых ходах, гортани, трахее, бронхах, в ткани самого легкого, в плевральной полости. По локализации самое опасное место для жизни — гортань и трахея, так как инородные тела в этой области могут полностью перекрыть доступ воздуха в легкие. Если не оказать экстренную помощь, то смерть может наступить через 1-2 минуты. Баллотирующие инородные тела трахеи опасны еще и тем, что при ударе ими снизу по голосовым связкам возникает стойкий ларингоспазм, приводящий сам по себе к практически полному закрытию просвета гортани.
Инородные тела в главных и долевых бронхах так же очень опасны. При обтурировании просвета бронха по типу «клапана» может развиться синдром внутригрудного напряжения, приводящий к очень опасным нарушениям дыхания и кровообращения.
Инородные тела мелких бронхов могут вообще себя не проявлять в первое время. Они не вызывают выраженных дыхательных расстройств, и никак не влияют на самочувствие ребенка. Но, спустя некоторое время (от нескольких дней до нескольких лет) может развиться гнойный процесс, ведущий к образованию бронхоэктазов или развитию легочного кровотечения. В клинической картине таких инородных тел можно выделить 3 стадии: аспирация и следующий за ней приступ кашля, асимптомный период и период осложнений.
Несмотря на многообразие клинических симптомов, необходимо выделять наиболее характерные признаки для определённой локализации инородных тел в дыхательных путях.
Аспирационный сидром — осложнения инородных тел в дыхательных органах у детей
Инородное тело в бронхе патогенетически оказывает двоякое действие. С одной стороны, как механический фактор оно частично или полностью блокирует просвет бронха, вызывая гиповентиляцию этого участка бронха, нарушение дренажной функции, а в ряде случаев и ателектаз. С другой стороны, как воспалительный фактор инородное тело действует местно на стенку бронха, вызывая воспалительную реакцию.
Интенсивность воспаления зависит как от самого инородного тела, так и от реактивности организма — общей и местной.
Предметы с неровной поверхностью создают более благоприятные условия для воспаления: на них легко оседают и задерживаются слизь, фибрин. Плотные предметы с гладкой поверхностью (металл, стекло, пластмасса) в меньшей степени провоцируют воспаление.
Качественный состав инородного тела
Помимо внешних особенностей инородного тела, важен его качественный состав. Инородное тело всегда вызывает в тканях организма воспалительную реакцию. Её интенсивность зависит от физико-химических свойств данного вещества.
Различные металлы, пластмассы, стекло вызывают умеренное воспаление тканей, а органические вещества — более бурный воспалительный процесс, возникающий значительно быстрее.
Особое значение в развитии воспалительного процесса при аспирационном синдроме придают чужеродному белку в составе органического инородного тела. Такой белок вызывает аллергизацию организма и обусловливает значительную активность местного воспалительного процесса.
Заболевания, которые развиваются после попадания инородного тела в дыхательные пути
После попадания инородного тела в дыхательные пути может развиться ларингит, который у некоторых детей развивается уже после удаления инородного тела из гортани.
Явления стеноза гортани могут развиться с первых дней заболевания. В клинической картине голос почти у всех больных звонкий, хотя у некоторых отмечается лёгкая охриплость. С первого дня отмечается грубый, громкий, лающий кашель и инспираторный стридор, а в тяжелых случаях — инспираторная одышка. Температура тела повышается до 38-39°С. Продолжительность лихорадочного периода колеблется в зависимости от тяжести болезни и присоединения осложнений (нисходящий трахеобронхит, пневмония). В среднем этот период длится 5-6 дней. Когда явления ларингита и ларингостеноза не ослабевают или даже усиливаются, показана повторная ларингоскопия, которая позволяет убедиться в радикальности удаления инородного тела и визуально исключить оставшуюся частицу аспирированного предмета, так как прогрессирование ларингита часто обусловлено оставлением части или целого инородного тела.
Острый трахеобронхит встречается при аспирационном синдроме часто. Первично, вследствие раздражения инородным телом, набухает слизистая трахеи и бронхов, увеличивается отделение секрета. Развивается гиперемия слизистой, иногда с мелкоточечными геморрагиями. Вторично присоединившаяся инфекция усиливает все названные патологические процессы. При трахеобронхите в подавляющем большинстве случаев в анамнезе имеются прямые указания на аспирацию. Однако у ряда больных причиной трахеобронхита считают гриппозную инфекцию и только обнаружение инородного тела при эндоскопии или его самостоятельное откашливание позволяют установить правильный диагноз. Изредка трахеобронхит наблюдается и после извлечения инородного тела. Причиной трахеита при аспирационном синдроме также может быть ларингит, при котором воспалительный процесс переходит из гортани в трахею.
У большинства детей трахеит развивается на 2-3 день после аспирации и выражается в первую очередь кашлем, вначале сухим. Мокрота в первые дни не отходит, затем она появляется в небольшом количестве, слизистого характера. С течением времени мокрота становится гнойной, дети младшего возраста её не сплёвывают, а проглатывают. Обычно температура тела не повышается или её повышение держится недолго. Значительного ухудшения общего состояния больного не отмечается. Однако больные становятся вялыми, аппетит у них плохой, а дети старшего возраста временами жалуются на боль в груди.
Обтурация бронха при аспирационном синдроме ведет к развитию гиповентиляции и ателектазу соответя ствующей зоны. Ателектаз формируется быстро при аспирации круглых или продолговатых предметов, имеющих в сечении окружность. Это быстро приводит к герметической закупорке бронха. Воздух в лёгочную ткань не поступает; а содержащийся в альвеолах всасывается. Лёгкое становится безвоздушным.
Клиническая картина инородных тел бронхов
Клиника инородных тел бронхов разнообразна, она зависит от характера инородного тела, его величины, формы, локализации и длительности пребывания в бронхе. Однако при инородных телах бронхов существуют и общие симптомы заболевания. Если инородное тело небольшое, проникло через голосовую щель и фиксировалось в одном из бронхов, то дыхание становится свободным и ребёнок успокаивается, но остаётся постоянный кашель, вначале сухой. В большинстве случаев в первые дни после аспирации инородного тела родители к врачу не обращаются. Это приводит к ряду осложнений и позднему оказанию медицинской помощи.
При аспирационном синдроме в бронх крупного инородного тела состояние больного бывает тяжелым, так как выключается из дыхания целое лёгкое. Физические и рентгенологические данные дифференцируются в зависимости от локализации инородного тела в бронхе, его структуры и длительности пребывания.
При физикальном обследовании больного соответственно локализации инородного тела отмечается укорочение перкуторного звука и ослабление дыхания. При длительном нахождении в главном бронхе инородного тела в лёгких могут прослушиваться сухие и влажные хрипы. При полной обтурации бронха инородным телом может развиться ателектаз всего лёгкого.
Крупные инородные тела с неровной поверхностью, не полностью закрывающие просвет основного бронха нередко образуют вентильный стеноз бронха. Во время вдоха воздух попадает в нижележащие дыхательные пути, а при выдохе вследствие изменения положения инородного тела и клапанного механизма воздух задерживается, что приводит к значительной эмфиземе легкого. При вдохе органы средостения смещаются в здоровую сторону. Купол диафрагмы со стороны легкого, где находится инородное тело, уплощён и малоподвижен. В связи с тяжёлым состоянием больные преимущественно в первые часы и дни после аспирации инородного тела поступают в лечебные учреждения.
Клиническая картина инородных тел долевых бронхов
Клиническая картина инородных тел долевых бронхов чрезвычайно разнообразна. Общее состояние больных в ближайшие дни после аспирации инородного тела обычно удовлетворительное. Жалобы на кашель, вначале сухой, а затем влажный. Физикальные данные чаще изменены локально — в долях лёгких. Эти данные тем ярче выражены, чем больше инородное тело закрывает просвет бронха и дольше в нём находится. Иногда быстро развивается долевой ателектаз. Симптомокомплекса смещения средостения нет.
Аускультативно прослушиваются сухие и влажные хрипы. Рентгенологическим методом часто выявляется долевой или сегментарный ателектаз.
Тяжёлое состояние, как правило, наблюдается во время аспирации, в дальнейшем остаются одышка и кашель, быстро развивается бронхит, пневмония. Инородные тела чаще всего локализуются в правом главном и нижнедолевом бронхах. В лёгких выслушиваются сухие и влажные хрипы. Рентгенологически нередко выявляются множественные ателектазы, симптом Голь-цкнехта-Якобсона (6. Holzknecht, 0. Jacobson) — смещение тени средостения при вдохе в сторону частичной закупорки бронха инородным телом меньшего диаметра. Рентгенологически симптом выявляется более отчетливо при форсированном дыхании при рывкообразном вдохе и кашлевом толчке, когда смещение срединной тени приобретает толчкообразный характер.
Трахеобронхоскопия является диагностическим и лечебным мероприятием при инородных телах трахеи и бронхов.
Инородное тела непосредственно после аспирации, в очень редких случаях при локализации его в гортани или трахее, может самопроизвольно выделиться при кашле. В дальнейшем инородное тело перемещается к периферии трахеобронхиального дерева. Приступы кашля становятся менее интенсивными и урежаются. Всё это исключает надежду на самоизлечение.
Недостаточное развитие рефлексогенных зон гортани и её высокое стояние способствуют бессимптомному проникновению инородных тел в дыхательные пути. Вследствие возрастных особенностей бронхопульмональной системы выкашливание инородных тел затруднено (недостаточная сила воздушной струи, сужение просвета бронха, клапанный механизм при выдохе и другие причины). Часто аспирация разных предметов сопровождается лишь небольшим затруднением дыхания, а наиболее ярким симптомом является рвота, порой многократная, что заставляет заподозрить проглатывание инородного тела, а не его аспирацию. В связи с этим педиатр нередко успокаивает мать и советует ей следить за стулом ребёнка, совершая при этом ошибку.
После своевременного удаления инородного тела методом трахеобронхоскопии воспалительные изменения в нижних дыхательных путях могут подвергнуться обратному развитию.
Больше информации по теме: https://www.owoman.ru
Источник
