Аспирационный синдром чаще наблюдается у плодов

 В предлагаемой читателю статье обсуждаются вопросы диагностики и интенсивной терапии аспирационного синдрома. Приводятся как литературные данные, так и собственные наблюдения. Положительные результаты, полученные авторами, позволяют надеяться на внедрение предложенных методик в практику.
В предлагаемой читателю статье обсуждаются вопросы диагностики и интенсивной терапии аспирационного синдрома. Приводятся как литературные данные, так и собственные наблюдения. Положительные результаты, полученные авторами, позволяют надеяться на внедрение предложенных методик в практику.
Аспирационный гиперергический пневмонит был описан американским акушером-гинекологом C. L. Mendelson еще в 1946 году. С тех пор этот синдром получил имя автора. Справедливости ради, следует упомянуть работу группы исследователей из Йельского университета под руководством декана медицинского факультета этого учебного заведения, профессора патанатомии Winternitz M.C., которые еще в 1920 году провели серию экспериментов на себе с эндобронхиальной инсуфляцией серной кислоты. Полученные ими результаты выявили сходство между повреждением легочной ткани при вдыхании боевых отравляющих веществ и развитием аспирационной пневмонии.
Классики на то и классики, чтобы каждое слово их публикаций повторялось, а порой и перевиралось потомками. Итак, напомним еще раз читателю, что аспирационный гиперергический пневмонит (АГП) или синдром Мендельсона развивается при попадании желудочного содержимого с рН ниже 2,5 и объемом более 25 мл в трахею и бронхи. Чем ниже рН и чем больше объем аспирируемой жидкости, тем тяжелее течение аспирационного пневмонита!
Не претерпели значительных метаморфоз и причины аспирационного синдрома:
- Полный желудок (прием пищи в пределах 4-6 часов (при беременности при любом сроке приема пищи), хирургические заболевания органов брюшной полости, ОПН, сахарный диабет, черепно-мозговая травма, коматозное состояние, медикаментозный сон.
- Снижение внутригрудного давления (ИВЛ с отрицательным давлением в конце выдоха, ручная ИВЛ).
- Снижение тонуса кардиального жома (во время беременности, заболевания ЖКТ, медикаментозная депрессия – атропин, миорелаксанты, изжога, пищеводный рефлюкс, запоры).
- Повышение внутрибрюшного давления (беременность, ожирение, заброс воздуха в желудок, фибрилляция мышц, парез кишечника).
Во время анестезиологического пособия мы чаще всего сталкивались с аспирацией в период индукции при многократных попытках интубации трахеи и лишь в небольшом проценте случаев при нарушении герметичности манжеты эндотрахеальной трубки и несоответствии диаметра трахеи размеру интубационной трубки.
Два основных варианта патогенеза синдрома, описанные классиками жанра, позволили потомкам лишь «творчески» дополнить патогенез украшениями типа «каскад эйкозаноидов» и оценкой влияния фактора некроза опухолей.
Как известно, в первом случае в дыхательные пути попадают крупные частицы непереваренной пищи с желудочным соком, как правило, нейтральной или слабокислой реакции. Происходит механическая закупорка дыхательных путей на уровне средних бронхов и возникает клиника острой дыхательной недостаточности (ОДН).
При втором варианте (у беременных встречается гораздо чаще!) в дыхательные пути аспирируется кислый желудочный сок, что вызывает химический ожог слизистой трахеи и бронхов с последующим быстрым развитием отека слизистой, с формированием в конечном итоге бронхиальной обструкции. Приведенная ниже схема позволит читателю наглядно представить некоторые звенья патогенеза.

И вот тут-то наступает момент, когда патогенез превращается в танатогенез.

Клиника аспирационного синдрома
Хорошо, если родителям будущего анестезиолога в первые 7 лет домашнего воспитания удалось привить ребенку честность – одну из наиболее ценных черт характера и добродетелей человека.
Если же на порядочность доктора рассчитывать не приходится, на мысль о развитии авиационного синдрома, должна наводить внезапно pазвившаяся клиника острого астмоподобного приступа с цианозом, одышкой, тахикардией, свистящим дыханием и выслушиваемыми при аускультации многочисленными хрипами в легких с грубыми рентгенологическими признаками субтотальной пневмонии, развившейся в ближайшие часы после операции. Присоединяющиеся инфекционные осложнения, зачастую с анаэробной флорой, являются определяющими факторами в прогнозе.
Диагностические критерии в литературе описаны достаточно чётко:
- Наличие содержимого желудка в трахее.
- Появление дополнительных дыхательных шумов при аускультации легких.
- Повышение сопротивления вдоху (в зависимости от выраженности бронхоспазма до 30-40 см водн. ст. и более).
- Артериальная гипоксемия или увеличение А-аDО2.
- «Снежная буря» при рентгенографии легких.
Обследование должно обязательно включать:
- Экстренную бронхоскопию.
- R-графию легких в динамике.
- ЭКГ.
- ЦВД.
- КЩС и газы крови.
- Лейкоцитарную формулу.
- Биохимию крови.
Разрабатывая лечебную концепцию при данной патологии, мы решили вспомнить о том, что все начинается с химического ожога. Если так, то азбучные истины комбустиологии гласят, что оказание первой помощи при химических ожогах кожи включает:
- Скорейшее удаление химического вещества с пораженной поверхности.
- Снижение концентрации его остатков на коже за счет обильного промывания водой.
- Охлаждение пораженных участков.
Чем раньше и качественнее будет проведена первичная хирургическая обработка, тем лучше результаты!
Именно поэтому блок местного лечения, по нашему мнению, должен выглядеть следующим образом:
- Лаваж легких проводят несколько раз охлажденным (до 10-15° С) физиологическим раствором 10-15 мл через интубационную трубку до полного очищения.
- Экстренная бронхоскопия. Целенаправленное промывание трахеобронхиального дерева охлажденным (до 10-15° С) физиологическим раствором.
- При бронхоскопии метипред вводится локально в зависимости от интенсивности гиперемии 500 – 750 мг.
- Лидокаин 80 мг 1% раствора – местно в зону гиперемии.
Среди вышеперечисленных методов особое значение придаем экстренной бронхоскопии. Если санация начиналась в первые 30 минут после аспирации, то длительность ИВЛ не превышала 4 часов, при выполнении санационной бронхоскопии в течении первых 2 часов длительность ИВЛ возрастает до суток и более.
Если говорить о респираторной поддержке, то мы придерживаемся рутинных, хорошо известных каждому специалисту принципов:
- ИВЛ режим ПДКВ + 9-10 см вод. ст под контролем гемодинамики вначале 100% кислородом с последующим плавным снижением FiO2.
- Максимально допустимое давление вдоха не должно превышать 25 см вод. ст.
- Протективная ИВЛ (5-6 мл/кг массы).
- Перевод на спонтанное дыхание в соответствии с клиникой через режим pressure support.
- Перед экстубацией – проба на адекватность газообмена (самостоятельное дыхание воздухом не менее 30 мин).
Особое значение придаем бронхолитической терапии, которую считаем необходимым проводить следующим образом:
- Алупент (бриканил) капельно 0,5-1,5 мг/сутки перфузором.
- Ингаляция севорана до 1 об%.
- Эуфиллин 240-480 до 960 мг мг/сутки.
- В дальнейшем – перкуссионный массаж, обертывания 15% димексидом, бронхо- и муколитики в терапевтических дозировках.
Кроме того:
- Тиенам 1 г в/в и 1 г в интубационную трубку. Возможно назначение роцефина, меронема.
- Высокие дозы стероидов (метилпреднизолон до 3 г/сутки). О пользе преднизолона, увеличении выживаемости при их раннем назначении свидетельствуют и A.Lee с соавторами.
- Введение циметидина (фамотидина, кваматела, гистодила) в/в.
- Гепарин – 200 – 300 ЕД/кг в сутки в/в перфузором.
- Дезагреганты: трентал до 1000 мг, ГЭК 130.
- Нестероидные противовоспалительные средства: аспирин 200 мг/сут или аспизол 500 мг/сут.
- Инфузионная терапия: общий объём 30-35 мл/кг под контролем ЦГ и диуреза.
- При нестабильности гемодинамики вазопрессоры в соответствии с гемодинамическим портретом пациентки.
Дальнейшая тактика должна включать:
- Уход за верхними дыхательными путями (ингаляции, удаление мокроты, лечебные фибробронхоскопии – ежедневно).
- При продолжении ИВЛ более 3 суток – трахеостомия.
- Посев из трахеи и крови.
- Стимуляция моторики ЖКТ.
- Зондовое питание.
- Эластическое бинтование нижних конечностей.
- Лечебная гимнастика.
Какие же сценарии наиболее типичны для акушерского анестезиолога-реаниматолога при развитии аспирационного синдрома? Нам импонирует точка зрения А.П. Зильбера и Е.М. Шифмана:
- Если аспирация произошла на этапе индукции в наркоз, и удается уменьшить явления гипоксии и бронхиальной обструкции операцию следует начинать после выполнения всего комплекса лечебных мероприятий (санационной бронхоскопии, оптимизации вентиляции, введения бронхолитиков и т.д.).
- Если критически нарастает степень гипоксии, лечебные мероприятия неэффективны – показано экстренное абдоминальное родоразрешение в интересах плода.
- Если аспирация произошла в процессе выполнения кесарева сечения, необходима операционная пауза, за время которой анестезиолог выполнит весь комплекс мер, направленных на уменьшение гипоксии, бронхиальной обструкции.
Профилактика аспирационного синдрома
- Эвакуация зондом желудочного содержимого.
- Антациды (ранитидин, контролок, омез).
- В премедикацию включается метоклопрамид (10-20 мг)
- Если вмешательство должно начаться немедленно 0,3М р-р цитрата натрия – 30 мл дают выпить при поступлении пациентки в операционную.
При плановых операциях:
- Циметидин 400 мг на ночь и 400 мг за 2 часа до анестезии per os.
- Ранитидин 150 мг на ночь и 150 мг за 2 часа до анестезии per os.
- Омепразол 40мг на ночь и 40 мг за 2 часа до анестезии per os.
- Метоклопрамид 10 мг в/в на этапе премедикации.
При экстренных вмешательствах:
- Crush-индукция с выполнением приема Селика (давление с силой 5 кг принято в качестве золотого стандарта для взрослых) начинается сразу после преоксигенации 100% кислородом до введения мышечных релаксантов и заканчивается после интубации трахеи и раздувания манжетки.
- Если при интубации отмечается поступление желудочного содержимого в глотку немедленно придать положение Тределенбурга, которое следует соблюдать (естественно, в случае аспирации) до окончания санации трахеобронхиального дерева. Затем необходимо ввести интубационную трубку в пищевод и раздуть манжетку. После санации ротоглотки – интубация трахеи запасной интубационной трубкой, после чего ввести зонд в желудок.
Резюмируя вышесказанное, хотелось бы привести здесь одно из наших клинических наблюдений.
Пациентка Н., 28 лет, с диагнозом I срочные роды в 38-39 недель, ЭКО, умеренно выраженная преэклампсия. 10.09.2014 взята на плановую лапаротомию по Пфанненштилю. При предоперационном осмотре анестезиолога обращало на себя внимание:
- Отягощенный аллергологический анамнез – отек Квинке на антибиотики пенициллинового ряда.
- Степень сложности интубации – класс II по Mallampati.
- Анестезиологический риск по ASA II-III.
- Синдром нижней полой вены +++.
- Категорический отказ от регионарной анестезии.
На этапе индукции в анестезию молодым специалистом (2 попытки интубации трахеи) у пациентки развилась регургитация с последующей аспирацией желудочного содержимого. Пришедшим на выручку опытным анестезиологом больной немедленно было придано положение Тределенбурга, которое соблюдалось до окончания санации трахеобронхиального дерева.
Затем интубационная трубка была введена в пищевод и раздута манжетка. После санации ротоглотки – произведена интубация трахеи запасной интубационной трубкой.
Начат лаваж легких охлажденным (до 10-15° С) физиологическим раствором 10-15 мл через интубационную трубку до полного очищения. Качество лаважа (естественно, и прочих мероприятий) оказалось столь высоким, что произведенная через 30 минут экстренная бронхоскопия впервые за долгие годы наших наблюдений не выявила патологии со стороны трахеобронхиального дерева. Тем не менее, было произведено локальное введение кортикостероидов и тиенама.
Оперативность действий лечащих врачей была столь высока, что, несмотря на явные признаки аспирации (содержимое желудка в трахее, кратковременный цианоз, тахикардия, появление многочисленных хрипов в легких, повышение сопротивления вдоху до 35 см водн. ст., снижение SaO2 до 89%), в течении 10 минут была ликвидирована бронхиальная обструкция, начато кесарево сечение, а через 5 минут после начала операции извлечена живая доношенная девочка с оценкой по шкале Apgar 8-9 баллов.
В соответствии с принятым у нас стандартом, была налажена ингаляция севорана, протективная ИВЛ c РЕЕР + 8-9 см. Также назначались: бронхолитики (бриканил капельно 1,0 мг/сутки перфузором, эуфиллин 480 мг/сутки); деэскалационная антибактериальная терапия (тиенам 3 гр/сутки в/в); метилпреднизолон (3 г/сутки); НМГ и реологически активные средства, муколитики в стандартных дозировках.
Уже через 2 часа по окончанию операции через режим pressure support, после пробы на адекватность газообмена и стабильной гемодинамике переведена на спонтанное дыхание. В дальнейшем течение послеоперационного периода без особенностей, рентгенографический контроль ни в день аспирации, ни в последующие сутки патологии со стороны легких не выявил.
В.Я. Вартанов, Н.Н. Хуторская, И.Г. Труханова, Л.В. Кругова,
С.А. Василькин, Ю.Г. Кутырева, М.М. Дорожкина
2015 г.
Источник
16 апреля 2014
Автор КакПросто!
Аспирацией называется проникновение инородных тел или жидкости в дыхательные пути вследствие их засасывания с вдыхаемым воздухом. Последствия аспирационного синдрома довольно тяжелые, часто они приводят к летальному исходу.
Что такое аспирационный синдром
Наиболее часто встречается аспирационный синдром при вдыхании инородного тела. Большинство пациентов — дети младше 4 лет. Последствия аспирационного синдрома могут быть печальными — в этой возрастной группе чаще всего наблюдаются летальные исходы. В основном, дети вдыхают с воздухом пищу, мелкие вещи, небольшие игрушки.
Аспирационный синдром может поразить новорожденных. Его симптомы могут развиться сразу после появления ребенка на свет, чаще всего они появляются через 12-24 ч. К ним относятся затрудненное (хриплое) дыхание, удлинение выдоха, грубые хрипы, цианоз (сюнюшная окраска кожи). В результате развивается усиленное дыхание, неравномерная вентиляция легочной ткани, которые могут привести к разрыву альвеол легких с утечкой воздуха. Иногда развиваются вторичное инфицирование (пневмония) и бронхолегочная дисплазия.
У новорожденных наиболее часто встречается аспирация мекония (первородный кал), которая вызывается асфиксией плода.
Симптомы и последствия аспирации инородного тела
Симптомы попадания инородного тела в дыхательные пути могут быть разнообразными. У больного может развиться состояние, сопровождающееся хроническим кашлем или остро развивающееся состояние по типу обструкции дыхательных путей. Клиническими признаками обструкции инородным телом являются: усиление затрудненного дыхания, неэффективный кашель, инспираторная одышка, свистящие хрипы на выдохе, участие в дыхании крыльев носа, цианоз кожи и слизистых.
Инородное тело дыхательных путей может находиться в носовых ходах, трахее, гортани, бронхах, в ткани легкого, а также в плевральной полости. Самое опасное состояние для жизни — когда оно находится в гортани или в трахее, в этом случае инородное тело полностью перекрывает доступ воздуха в легкие. Если не человеку не будет оказана экстренная помощь, через 1-2 минуты может наступить смерть.
Опасны и инородные тела в бронхах, они могут вызвать синдром внутригрудного напряжения, который приводит к тяжелым нарушениям кровообращения и дыхания.
Инородные тела трахеи также опасны и тем, что при ударе ими по голосовым связкам появляется стойкий ларингоспазм, приводящий к полному закрытию просвета гортани. Инородное тело, попавшее в мелкие бронхи, первое время может вообще себя не проявлять: оно не приводят к выраженным дыхательным расстройствам, никак не влияет на самочувствие. Однако спустя некоторое время может развиться гнойный процесс, вызывающий образование бронхоэктазов или легочное кровотечение.
Статьи медицинского характера на Сайте предоставляются исключительно в качестве справочных материалов и не считаются достаточной консультацией, диагностикой или назначенным врачом методом лечения. Контент Сайта не заменяет профессиональную медицинскую консультацию, осмотр врача, диагностику или лечение. Информация на Сайте не предназначена для самостоятельной постановки диагноза, назначения медикаментозного или иного лечения. При любых обстоятельствах Администрация или авторы указанных материалов не несут ответственности за любые убытки, возникшие у Пользователей в результате использования таких материалов.
Войти на сайт
или
Забыли пароль?
Еще не зарегистрированы?
This site is protected by reCAPTCHA and the Google Privacy Policy and Terms of Service apply.
Источник

МИНИСТЕРСТВО ОБОРОНЫ РОССИЙСКОЙ ФЕДЕРАЦИИ
97 ГОСУДАРСТВЕННЫЙ ЦЕНТР
СУДЕБНО-МЕДИЦИНСКИХ И КРИМИНАЛИСТИЧЕСКИХ ЭКСПЕРТИЗ
ЦЕНТРАЛЬНОГО ВОЕННОГО ОКРУГА
Начальник 97 ГЦ СМи КЭ (ЦВО) — Пудовкин Владимир Васильевич.
Автор-составитель:
- Филиппенкова Елена Игоревна, врач — судебно-медицинский эксперт отдела судебно-медицинской экспертизы 97 Государственного центра судебно-медицинских и криминалистических экспертиз (Центральный военный округ), стаж экспертной работы 11 лет, высшая квалификационная категория.
ПНЕВМОПАТИИ, СИНДРОМ ДЫХАТЕЛЬНЫХ РАССТРОЙСТВ (СДР)
Используется текстовый материал кафедры патологической анатомии Казахского Государственного Медицинского Университета имени С.Д. Асфендиярова,
Алма-Ата — 1997.
Часть стеклопрепаратов лёгких с гиалиновыми мембранами предоставлены кафедрой судебной медицины Ижевской ГМА.
Стеклопрепарат с картиной аспирации околоплодных вод представлен заведующей патологоанатомическим отделением № 27 Самарской городской клинической больницы № 1 имени Н.И. Пирогова, главным нештатным специалистом по патологической анатомии Департамента здравоохранения г.о. Самара Лариной Т.В..
Пневмопатии — неинфекционные изменения в легких, которые являются причиной асфиксии новорожденных. К пневмопатиям относят гиалиновые мембраны, отечно — геморрагический синдром, диссеминированные ателектазы легких и отёчный синдром.
Форма пневмопатии | Характеристика |
Гиалиновые мембраны 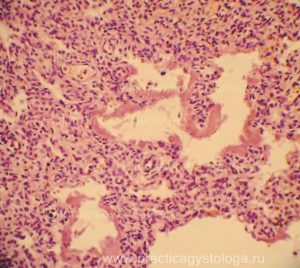 | Наиболее тяжёлая форма пневмопатии. Чаще наблюдаются у детей менее зрелых, развивающихся в условиях патологического течения беременности и родов. Способствуют внутрижелудочковые кровоизлияния, транзиторная гипофункция щитовидной железы и надпочечников, гиповолемия, охлаждение, двойня. С первых часов после рождения быстро нарастают классические симптомы синдрома дыхательной недостаточности (СДР) II или III степени. Учащаются приступы асфиксии, нарастают отечный синдром и сердечно — сосудистая недостаточность. Декомпенсированный метаболический или смешанный ацидоз, гипоксемия, гипоксия, снидение параметров внешнего дыхания, угнетение функций ЦНС. На рентгенограмме — гиалиновые мембраны обусловливают образование нодозно — ретикулярной сетки. Затем усиливается общий гипопневматоз с распространенными очаговыми ателектазами и отечными изменениями в легких. Уменьшается четкость контуров сердца и диафрагмы, формируются так называемые белые легкие с воздушной бронхограммой. При морфологическом исследовании гиалиновые мембраны определяют в просветах альвеолярных ходов, альвеол, реже в просвете внутрилегочных бронхов как ацидофильные, рыхлые, комковатые или уплотненные массы, лежащие в просвете свободно или выстилающие стенки дыхательных путей. В составе гиалиновых мембран обычно можно обнаружить фибрин, мукопротеиды, кислые мукополисахариды, липопротеиды. |
Отёчно-геморрагический синдром | Клиническая картина типична для СДР. Однако тяжесть течения и исходы заболевания значительно легче, чем у детей с гиалиновыми мембранами. В анамнезе матери часто имеются указания на сердечно — сосудистые и аллергические заболевания. Состояние детей средней тяжести или тяжелое, характерны пенистые выделения изо рта. Ригидность грудной клетки и параметры внешнего дыхания снижены. Перкуторный звук укорочен в медиальных отделах грудной клетки. Дыхание ослаблено, выслушивается масса мелких влажных хрипов. Пульс учащен, ослаблен, нет четкости границ относительной тупости сердца, нередко выслушивается систолический шум. Отмечают увеличение размеров печени и общие отеки на фоне метаболического ацидоза и гиперкапнии. Коэффициент ФХ/СФ околоплодной жидкости меньше 2. На рентгенограммах отчетливо видно обеднение легочного рисунка, нежное, однородное затемнение прикорневых и нижнемедиальных отделов легких, без четких границ. Длительность течения отечно — геморрагического синдрома от 5 до 20 дней. Морфологическая картина: резкое кровенаполнение сосудов всех калибров, особенно капилляров, просвет альвеолярных ходов и альвеол заполнен отечной жидкостью и кровью, межуточная ткань отечна. Массивные легочные кровоизлияния обычно сопровождаются коллапсом, резким цианозом, снижением уровня гемоглобина и гематокритного показателя. Массивные кровоизлияния в легкие могут быть обусловлены ДВС синдромом, развивающимся при асфиксии или внутриутробном инфицировании. Морфологически при этом могут быть обнаружены рассеянные тромбы в сосудах легких, почек, мозга и мелкие ишемические некрозы. |
Диссеминированные ателектазы лёгких
| Ателектазы легких чаще всего наблюдаются у недоношенных (незрелые легкие легко спадаются вследствие недоразвития эластической ткани, незрелости антиателектатической системы сурфактанта). Причиной их возникновения могут быть нарушения акта дыхания, связанные с внутричерепными кровоизлияниями при асфиксии и родовой травме. Ателектазы могут бытьсубсегментарными, сегментарными, полисегментарными, долевыми и тотальными. Различают ателектазы первичные, не расправившегося после рождения легкого, и вторичные, ранее дышавшего легкого. При аспирации околоплодного содержимого развиваются обтурационные вторичные ателектазы. Рассеянные ателектазы легких почти всегда сочетаются с отечными и другими гемодинамическими изменениями, а также признаками незрелости легких. В зависимости от распространенности и генеза ателектазов развивается СДР I-II степени, реже СДР III степени. Приступы асфиксии и цианоза наблюдаются редко. Обращают на себя внимание отдышка, повышение ригидности верхней трети грудной клетки, притупление перкуторного звука разной интенсивности на пораженной стороне, ослабление дыхания, единичные влажные хрипы, пульсация в области сердца и сосудов, дыхательный или смешанный ацидоз. На рентгенограмме у детей с полисегментарными ателектазами, обусловленными неполным расправление легких после рождения, сегмент или несколько сегментов легких имеют диффузно- гомогенный или мозаичный вид, уменьшены в объеме. Мелкие рассеянные ателектазы легких почти всегда можно обнаружить на рентгенограммах детей гиалиновыми мембранами. Первичные ателектазы легких на морфологических препаратах чаще встечаются в виде мелких, рассеянных ателектазов в пределах ацинуса, доли, реже сегмента. Морфологически они представленны в виде безвоздушных полей мезенхимы, богатой стромальными клеточными элементами. Среди волокон мезенхимы обнаруживают щелевидные просветы альвеолярных ходов. Просвет мелких бронхов спавшийся, часто заполнен десквамированным эпителием. Эластические волокна не выявляются. |
Аспирационный синдром | Аспирационный синдром. В анамнезе матери при этой патологии — указания на применение в родах анальгетиков, общего наркоза, кесарева сечения и др. Аспирационный синдром развивается чаще у более зрелых и достаточно крупных новорожденных. У детей с массивной аспирацией и массивными кровоизлияниями определяют приступы вторичной асфиксии, отдышку, притупления перкуторного звука, повышение ригидности грудной клетки, массу мелких и крупных влажных хрипов на фоне жесткого или ослабленного дыхания. Метаболические сдвиги умеренные. На рентгенограмме видны сливные очаги уплотненной легочной ткани, преимущественно правосторонней локализации,напоминающие воспалительную инфильтрацию легких, возможно образование обтурационных ателектазов легких. Морфологически респираторные отделы легких заполнены базофильными массами с примесью роговых чешуек, частиц мекония желтого цвета, детрита, слизи, пушковых волос. В участках, соответствующих обтурированным бронхам, легочная ткань остается ателектазированной. Массивная аспирация с обтурацией просвета бронхов иногда может быть причиной тяжелой асфиксии в первые часы после рождения. При менее интенсивной аспирации могут развиватьсямакрофагальная реакция эпителия бронхов (в наиболее зрелых участках дыхательных путей) и асептический лейкоцитарный альвеолит. Инфицирование аспирационных масс нередко сопровождается развитием бактериальной пневмонии. |
Рис. 1. Лёгкое новорожденного. Межальвеолярные перегородки утолщены, с большим количеством стромальных мезенхимальных элементов. В просветах групп альвеол (нижний левый угол) наличие околоплодных вод. В просвете мелкого бронха небольшое скопление сегментоядерных нейтрофильных лейкоцитов (стрелка). Окраска: гематоксилин-эозин. Увеличение х250.
Рис. 2. Лёгкое новорожденного. Группы альвеол заполнены околоплодными водами (стрелки). Окраска: гематоксилин-эозин. Увеличение х250. Стеклопрепарат представлен заведующей патологоанатомическим отделением № 27 Самарской городской клинической больницы № 1 имени Н.И. Пирогова, главным нештатным специалистом по патологической анатомии Департамента здравоохранения г.о. Самара Лариной Т.В..
Используется материал https://www.neonatology.narod.ru/neonatology/breath_disorders.html
ПНЕВМОПАТИИ, СИНДРОМ ДЫХАТЕЛЬНЫХ РАССТРОЙСТВ (СДР).
Синдром дыхательных расстройств (СДР) — это острая дыхательная недостаточность с выраженной артериальной гипоксией. Он возникает в первые часы и дни жизни новорожденного при приведенных ниже пневмопатиях. Пневмопатии — это неинфекционные заболевания легких, что проявляется в первые часы и дни жизни.
Наиболее частые формы СДР | — Ателектазы легких — Болезнь гиалиновых мембран — Синдром Вильсонэ-Микити Синдром Вильсонэ-Микити развивается у детей с гестационным возрастом при рождении менее 32 недель, массой тела менее 1500 г. СДР появляется на 15-35-й день жизни: одышка до 100 в 1 мин., цианоз, приступы апноэ, западение грудины, типичны кашель и др. На рентгенограмме грудной клетки — грубые ленточные уплотнения (особенно в области верхушек легких), «пузыри» и кисты. Могут быть переломы ребер. Синдром общей интоксикации не типичен. Дети часто неплохо прибавляют в массе тела. Длительность течения синдрома Вильсона-Микити от 1 мес. до 1 года и больше. Прогноз благоприятный. Этиология и патогенез не вполне ясны. — Кровоизлияния в легкие — Синдром аспирации мекония |
Этиология | — дефицит образования и выброса сурфактанта — качественный дефект сурфактанта — ингибирование и разрушение сурфактанта — незрелость структуры лёгочной ткани у плодов |
Предрасполагающие факторы | — недоношенность — внутриутробные инфекции — перинатальная гипоксия и асфиксия, вызванные ими ишемия лёгкого и ацидоз — сахарный диабет у матери — острая кровопотеря в родах |
Сурфактант — поверхностно-активное вещество, которое синтезируется альвеолярными клетками II типа и безволосковыми бронхиолярными клетками (клетки Клара). На 90% сурфактант состоит из липидов, из них 80% — фосфолипиды. Синтез сурфактанта начинается у плода с 20-24 недели внутриутробного развития. Полностью система сурфактанта созревает к 35-36 неделе внутриутробного развития. Стимулируют продукцию сурфактанта глюкокортикоиды, тиреоидные гормоны, эстрогены, адреналин и норадреналин. | Основные функции сурфактанта: — препятствие спадению альвеол на выдохе — защита легких от эпителиальных повреждений — стимуляция макрофагальной реакции в легких, которая обладает бактерицидной активностью против грамположительных микробов — участие в регуляции микроциркуляции в легких и проницаемости стенок альвеол, препятствует развитию отека легких. |
Под влиянием выше перечисленных этиологических и предрасполагающих факторов у больных возникает дефицит сурфактанта и развиваются:
— тяжелые гипоксемия и гипоксия, гиперкапния, респираторно-метаболический ацидоз, склонность к гипогликемии, гипокальциемии и другим обменным нарушениям;
— легочная гипертензия и системная гипотензия, гиповолемия, нарушения микроциркуляции, периферические отеки, мышечная гипотония;
— расстройства функций ЦНС;
— сердечная недостаточность, температурная нестабильность со склонностью к охлаждению; функциональная кишечная непроходимость и др.
Рис. 3-8. Лёгкие новорожденного. Пневмопатия: дис — и ателектазы, гиалиновые мембраны. Очаговое умеренное венозно-капиллярное полнокровие. Лёгочная ткань с незначительной воздушностью за счёт преобладания частичного и полного её спадения. Межальвеолярные перегородки толстые, в ряде из них различима слабо выраженная лейкоцитарная инфильтрация. В большом количестве альвеол по ходу межальвеолярных перегородок отложения плотных эозинофильных бесструктурных масс (гиалиновые мембраны, стрелки). Отдельные бронхи в состоянии умеренного спазма. Другие бронхи с тотальной десквамацией мерцательного эпителия, в состоянии спадения различной степени выраженности, часть просветов бронхов заполнена пластами слущенного эпителия. Окраска: гематоксилин-эозин. Увеличение х100 и х250.
Стеклопрепараты предоставлены кафедрой судебной медицины Ижевской ГМА.
Рис. 9-12. Лёгкие новорожденного, 5 суток после родов. Пневмопатия: дис — и ателектазы, отёчно-геморрагический синдром. Межальвеолярные перегородки утолщены, частично расправленные альвеолы сочетаются с дис — и ателектазами лёгочной ткани. Пролиферация стромальных мезенхимальных элементов в толще межальвеолярных перегородок. Просветы альвеол заполнены преимущественно насыщенно-красными эритроцитарными массами с примесью отёчной жидкости. В бронхах субтотальная десквамация мерцательного эпителия, пласты слущенного эпителия, небольшое и умеренное количество насыщенно-красных эритроцитарных масс.
Окраска: гематоксилин-эозин. Увеличение х250.
СЛУЧАЙ ДИАГНОСТИКИ ПНЕВМОПАТИИ У НЕДОНОШЕННОГО РЕБЁНКА С НЕУТОЧНЁННЫМ ГЕНЕТИЧЕСКИМ СИНДРОМОМ
Девочка родилась в 6 месяцев внутриутробного развития, 4 месяца содержалась в кувезе, вес не прибавила, оставалась 2.600г, неуточнённый генетический синдром с наличием «волчьей пасти», «заячьей губы», шестипалые кисти, четырёхпалые стопы) — пневмопатия с развитием гемосидероза и наличием грибковой микрофлоры в лёгочной ткани.
Рис. 1-6. Преобладает венозно-капиллярное полнокровие. Крупные участки лёгочной ткани в состоянии частичного и полного спадения (дис — и ателектазы). Межальвеолярные перегородки толстые, преимущественно со слабой и слабо-умеренной полиморфноклеточной инфильтрацией (сегментоядерные нейтрофильные лейкоциты + круглоклеточные, лимфоидные элементы). Большинство просветов альвеол заполнено макрофагами — гемосидерофагами с наличием в их цитоплазме бурых пигментных зёрен, а также густо расположенных микровключений, похожих на бескапсульные или со слабо выраженной капсулой криптококки. Подобные макрофаги обнаружены в просветах бронхов. Просветы бронхов заполнены пластами десквамированного мерцательного эпителия с гемосидерофагами. В немногочисленных полях зрения в просветах альвеол частично фрагментированные макрофагами гиалиновые мембраны (стрелка).
Окраска: гематоксилин-эозин. Увеличение х100 и х250.
КАРТИНА СДР ПРИ ПОСТГРИППОЗНЫХ (ВИРУСНО-БАКТЕРИАЛЬНЫХ) ПНЕВМОНИЯХ У ВЗРОСЛЫХ ЛИЦ
Практический случай№1.
Рис. 1. Формирование склероза лёгочной плевры, её полиморфноклеточное воспаление. Межальвеолярные перегородки умеренно утолщены за счёт полиморфноклеточного воспаления с преобладанием лейкоцитарной инфильтрации. В просветах альвеол — фибрин, сегментоядерные нейтрофильные лейкоциты, макрофаги, гиалиновые мембраны. Окраска: гематоксилин-эозин. Увеличение х100.
Рис. 2. Выраженное венозно-капиллярное полнокровие, эритростазы. Просветы альвеол заполнены гомогенной бледно-розовой отёчной жидкостью с большим количеством пузырьков воздуха. Слабо-умеренные интраальвеолярные кровоизлияния насыщенно-красного цвета. Окраска: гематоксилин-эозин.
Увеличение х250.
Рис. 3, 4. В просветах альвеол на фоне отёчной жидкости фибрин, сегментоядерные нейтрофильные лейкоциты, макрофаги. В отдельных альвеолах по ходу их стенок расположены гиалиновые мембраны (стрелки). Часть из них фрагментирована, фрагменты окружены макрофагами, частично лизированы. Окраска: гематоксилин-эозин. Увеличение х250.
Практический случай№2.
Рис. 1. Лёгкое. На фоне острой гнойно-фибринозной пневмонии с гиалиновыми мембранами очаговый выраженный геморрагический компонент (стрелки). Окраска: гематоксилин-эозин. Увеличение х10
