Асистолия код по мкб
Лечение
Экстренная помощь при асистолии и электромеханической диссоциации состоит в немедленном начале сердечно-легочной реанимации.
Проведение сердечно-легочной реанимации на неспециализированном этапе аналогично таковому при фибрилляции желудочков.
На специализированном этапе для обеспечения оптимальной вентиляции легких производят интубацию трахеи и налаживают доступ к центральной — яремной либо подключичной — или периферической вене, через которую вводят в виде болюса 1 мг
адреналина гидрохлорида
(1 мг в/в каждые 3—5 мин) и
атропин
(1 мг в/в каждые 3—5 мин до общей дозы не более 0,04 мг/кг). Это оправдано тем, что в редких случаях угнетение наджелудочковых и желудочковых водителей ритма обусловлено резко повышенным парасимпатическим тонусом.
При неэффективности обычных доз адреналина его иногда вводят по следующим схемам:
Адреналин
2—5 мг в/в струйно быстро каждые 3—5 минут.
- Возрастающие дозы:
Адреналин
1—3—5 мг в/в струйно быстро с интервалами в 3 минут.
- Высокие дозы:
Адреналин
0,1 мг/кг в/в струйно быстро каждые 3—5 минут.
Все лекарственные средства при сердечно-легочной реанимации вводятся в/в быстро. При использовании периферической вены препараты смешиваются с 20 мл изотонического раствора
натрия хлорида
. При отсутствии венозного доступа
адреналин
(а также
атропин
,
лидокаин
) могут вводиться в трахею в удвоенной дозе в 10 мл изотонического раствора. Внутрисердечные инъекции (тонкой иглой при строгом соблюдении техники введения и контроле) допустимы только в исключительных случаях, при абсолютной невозможности использовать другие пути введения.
При наличии какой-либо, даже минимальной, сократительной активности необходимо как можно более раннее проведение эндокардиальной, чрескожной или чреспищеводной
электрокардиостимуляции
.
Кардиостимуляция перспективна при остром инфаркте миокарда, грубых нарушениях сердечного ритма (тахиаритмия, бридикардия), поражении проводящей системы сердца (передозировка препаратов дигиталиса) и при неадекватном уровне кровообращения.
При асистолии, как и при электромеханической диссоциации, одновременно с проведением искусственной вентиляции легких и непрямого массажа сердца пытаются выявить и устранить обратимые причины и бороться с ними: при асистолии — гипоксией, гипер- и гипокалиемией, ацидозом, передозировкой лекарственных средств, гипотермией и резко повышенным парасимпатическим тонусом (например, после дефибрилляции); при электромеханической диссоциации – установить и скорректировать ее возможную причину (тромбоэмболия легочной артерии, тампонада сердца).
При гиповолемии, особенно вследствие кровопотери, нужно быстро восстановить объем циркулирующей крови.
При напряженном пневмотораксе в плевральную полость в области третьего или четвертого межреберья по передней подмышечной линии над верхним краем ребра вводят сосудистый катетер большого диаметра. Проводник удаляют и оставляют катетер открытым. В дальнейшем катетер заменяют дренажной трубкой. При тампонаде сердца проводят перикардиоцентез вслепую, а впоследствии — перикардиотомию или катетерное дренирование. При наличии препятствия притоку или оттоку крови от сердца (внутрисердечном тромбозе, миксоме или дисфункции протезированного клапана) требуется экстренное хирургическое вмешательство.
При гипоксемии необходима искусственная вентиляция легких.
При передозировке лекарственных средств (
трициклических антидепрессантов
,
сердечных гликозидов
,
бета-адреноблокаторов
,
антагонистов кальция
) — лечение этиологическое.
При гиперкалиемии назначают препараты кальция:
кальция хлорид
5-7 мг/кг (5-10 мл в/в струйно) и
гидрокарбонат натрия
по 1 ммоль/кг (4% р-р 2 мл/кг), затем по 0,5 ммоль/кг каждые 10 минут проведения сердечно-легочной реанимации); не смешивать и вводить в разные вены!, и глюкозо-инсулиновую смесь.
При ацидозе проводят интенсивную искусственную вентиляцию легких, вводят гидрокарбонат натрия в тех же дозах.
Прекращение реанимационных мероприятий возможно,если в течение 30 минут нет признаков их эффективности: отсутствует сознание, спонтанное дыхание, электрическая активность сердца, максимально расширены зрачки без реакции на свет.
После успешной сердечно-легочной реанимации больного помещают в блок интенсивной терапии (БИТ).
В БИТе лечат основное заболевание, следят за ЭКГ, гемодинамикой, дыханием, уровнем электролитов, ОЦК. Выявленные нарушения корректируют с учетом ранее проводившейся терапии.
У больных, переживших остановку кровообращения, на первый план нередко выходит артериальная гипотония вследствие гиповолемии, брадикардии или нарушения сократительной функции сердца.
Медикаментозно поддерживают умеренную артериальную гипертензию; показаны препараты, улучшающие реологические свойства крови (реополиглюкин, аспирин); проводят интенсивную терапию основного заболевания.
После продолжительной сердечно-легочной реанимации проводят контроль и коррекцию кислотно-основного состояния, для профилактики повреждения головного мозга обкладывают голову и шею пузырями со льдом, поддерживая температуру в наружном слуховом проходе на уровне 34°С.
Степень поражения ЦНС после продолжительной сердечно-легочной реанимации можно оценить по шкале глубины коматозного состояния.
Источник
Включен: острый перикардиальный выпот
Исключен: ревматический перикардит (острый) (I01.0)
Исключены:
- некоторые текущие осложнения острого инфаркта миокарда (I23.-)
- посткардиотонический синдром (I97.0)
- травма сердца (S26.-)
- болезни, уточненные как ревматические (I09.2)
Исключен:
- острый ревматический эндокардит (I01.1)
- эндокардит БДУ (I38)
Исключены: митральная (клапанная):
- болезнь (I05.9)
- недостаточность (I05.8)
- стеноз (I05.0)
при неустановленной причине, но с упоминанием ее
- болезни аортального клапана (I08.0)
- митральном стенозе или обструкции (I05.0)
поражения, уточненные как врожденные (Q23.2-Q23.9)
поражения, уточненные как ревматические (I05.-)
последние изменения: январь 2015
Исключены:
- гипертрофический субаортальный стеноз (I42.1)
- при неустановленной причине, но с упоминанием о болезни митрального клапана (I08.0)
- поражения, уточненные как врожденные (Q23.0, Q23.1, Q23.4-Q23.9)
- поражения, уточненные как ревматические (I06.-)
последние изменения: январь 2015
Исключенs:
- без уточнения причины (I07.-)
- поражения, уточненные как врожденные (Q22.4, Q22.8, Q22.9)
- уточненные как ревматические (I07.-)
последние изменения: январь 2005
Исключены:
- поражения, уточненные как врожденные (Q22.1, Q22.2, Q22.3)
- нарушения, уточненные как ревматические (I09.8)
последние изменения: январь 2005
I38
Эндокардит, клапан не уточнен
Включены:
Эндокардит (хронический) БДУ
Клапанная(ый):
Вульвит (хронический) неуточненного клапана | БДУ или уточненной причины, кроме ревматической или врожденной |
Исключены:
- эндокардиальный фиброэластоз (I42.4)
- случаи, уточненные как ревматические (I09.1)
- врожденная недостаточность клапанов аорты БДУ (Q24.8)
- врожденный стеноз аортального клапана БДУ (Q24.8)
последние изменения: январь 2005
Включены: поражение эндокарда при:
- кандидозной инфекции (B37.6†)
- гонококковой инфекции (A54.8†)
- болезни Либмана-Сакса (M32.1†)
- менингококковой инфекции (A39.5†)
- ревматоидном артрите (M05.3†)
- сифилисе (A52.0†)
- туберкулезе (A18.8†)
- брюшном тифе (A01.0†)
Исключены:
- кардиомиопатия, осложняющая:
- беременность (O99.4)
- послеродовой период (O90.3)
- ишемическая кардиомиопатия (I25.5)
Исключены:
- кардиогенный шок (R57.0)
- осложняющая:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
Исключен:
- осложняющая:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- тахикардия:
- БДУ (R00.0)
- синоаурикулярная БДУ (R00.0)
- синусовая БДУ (R00.0)
последние изменения: январь 2006
последние изменения: январь 2013
Исключены:
- брадикардия:
- БДУ (R00.1)
- синоатриальная (sinoatrial) (R00.1)
- синусовая (sinus) (R00.1)
- вагальная (vagal) (R00.1)
- состояния, осложняющие:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- нарушение ритма сердца у новорожденного (P29.1)
последние изменения: январь 2006
Исключены:
- состояния, осложняющие:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- состояния, обусловленные гипертензией (I11.0)
- заболеванием почек (I13.-)
- последствия операции на сердце или при наличии сердечного протеза (I97.1)
- сердечная недостаточность у новорожденного (P29.0)
Исключены:
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией (I11.-)
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией
- с заболеванием почек (I13.-)
- осложнения, сопровождающие острый инфаркт (I23.-)
- уточненные как ревматические (I00-I09)
Исключены: сердечно-сосудистые нарушения БДУ при болезнях, классифицированных в других рубриках (I98*)
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Остановка сердца.
Остановка сердца
Описание
Это внезапная остановка эффективного кровообращения, которая объединяет такие понятия как асистолия, фибрилляция желудочков и электромеханическая диссоциация.
Причины
Причины возникновения остановки сердца делятся на 2 группы: кардиальные и внекардиальные, т. Е. Не связанные с проблемами сердца.
Кардиальные причины:
1. Различного характера повреждения миокарда.
2. Тампонада сердца.
3. Все формы ишемической болезни сердца.
4. Спазм коронарных сосудов.
5. Аритмии.
6. Нарушения электролитного баланса.
7. Повреждение клапанного аппарата сердца.
8. Эндокардиты и миокардиты инфекционного генеза.
9. Тромбоэмболия легочной артерии.
10. Повреждения аорты в виде аневризмы.
К причинам остановки сердца, не связанным с сердечной патологией, относят:
1. Гипоксические повреждения.
2. Шоковые состояния.
3. Остановка сердца рефлекторного характера.
4. Травмы сердца.
5. Отравления.
6. Эмболии внесердечного происхождения.
Симптомы
Для остановки сердца характерны такие симптомы как:
- отсутствие пульса на сонных артериях. Сонная артерия пальпируется указательным и средним пальцем на боковой поверхности шеи между гортанью и мышцами.
- остановка дыхания, которая наблюдается уже спустя несколько секунд после остановки сердца.
- расширение зрачков наблюдается спустя 1,5 минуты после остановки сердца.
Лечение
Первая помощь включает наружный массаж сердца и искусственное дыхание, которое проводят по методы 2:30, т. Е. На каждые 2 искусственых вдоха осуществляют 30 ритмичных глубоких нажатий на грудную клетку. Если остановка сердца обусловлена фибрилляцией желудочка, показано проведение дефибрилляции. Вероятность удачной дефибриляции снижается со временем, примерно на 2—7 % каждую минуту, но первая помощь замедляет этот процесс, отодвигая развитие асистолии.
Непрямой массаж сердца и экстренная дефибрилляция. Её применение без предварительного ЭКГ-контроля оправдано тем, что более чем в 90% случаев причина остановки сердца — фибрилляция желудочков:
• взрослым последовательно: 4,5–5,5–7,5 кВ (200, 300 или 360 Дж);
• детям: при условии хорошего контакта с поверхностью грудной клетки применяют электроды наибольших размеров (не только детские). Сначала дефибрилляцию проводят разрядом 2 Дж/кг, потом его увеличивают до 4 Дж/кг.
• искусственная вентиляция легких (мешком Амбу, аппаратное дыхание);
• 100% кислород при помощи маски или через эндотрахеальную трубку;
• Катетеризация центральных вен;
• Неотложная лекарственная терапия, которая проводится путес введениялидокаина, атропина и эпинефрина — можно ввести через эндотрахеальную трубку с 10 мл 0,9% р-ра натрия хлорида или стерильной воды, или в/в, лучше ввести в центральный венозный катетер, эпинефрин 1 мл = 1 мг (при разведении 1:1000) 0,1 мл = 0,1 мг (при разведении 1:10 000).
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Аритмия — нарушение частоты и ритма сердечных сокращений. Чаще наблюдается у пожилых людей. Факторы риска зависят от формы аритмии. Пол значения не имеет.
У здорового человека частота сердечных сокращений составляет 60-80 ударов в минуту. При аритмии нарушаются как частота, так и ритм сокращений желудочков и предсердий. Существует две формы аритмии: тахикардия (повышенная частота сердечных сокращении) и брадикардия (пониженная частота сердечных сокращений). Тахикардия может начинаться в желудочках или предсердиях и бывает как регулярной, так и хаотической. Самая тяжелая форма желудочковой аритмии — желудочковая фибрилляция, которая может закончиться остановкой сердца. Причиной брадикардии может быть синдром слабости синусового узла; наиболее опасное его проявление — полная блокада сердца. Большинство форм аритмии вызвано болезнями сердца и его сосудов. Повышенная частота сердечных сокращений не всегда является причиной для беспокойства.
При большой физической нагрузке или во время беременности частота сердечных сокращений повышается, а у людей в хорошей физической форме она, наоборот, ниже нормальной. Аритмия нарушает работу сердца, вызывая прилив крови к головному мозгу. Вне зависимости от тревожных ощущений, таких как тяжелые удары сердца, тяжесть состояния зависит от формы аритмии.
Причины большинства форм аритмии — болезни сердца и его сосудов, в основном ишемическая болезнь сердца. При этом ухудшается кровоснабжение сердца, в том числе и его проводящей системы, которая контролирует частоту сокращений сердца. Реже аритмию вызывают различные нарушения сердечных клапанов и воспаление сердечной мышцы. Некоторые формы аритмии вызваны врожденными пороками сердца, такими как нарушение проводимости между предсердиями и желудочками. Но эти нарушения развиваются только с возрастом.
Внесердечные причины аритмии — нарушение работы щитовидной железы или изменение биохимического состава крови (избыток калия). Некоторые лекарства — бронходилататоры, препараты дигиталиса также могут вызывать аритмию, как и табак или кофе.
Не всегда аритмия сопровождается симптомами, но их появление всегда внезапно. В их составе:
— неровное сердцебиение;
— головокружение, которое может закончиться потерей сознания;
— одышка;
— боль в груди и шее.
Возможными осложнениями являются инсульт и сердечная недостаточность.
При развитии аритмии следует обратиться к врачу. На приеме будет проверен пульс и выслушаны жалобы пациента. Для установления диагноза будет снята ЭКГ, которая покажет электрическую активность сердца. Поскольку некоторые формы аритмии проявляются периодически, пациента направят на непрерывную ЭКГ в течение 24 часов или он будет носить портативный кардиомонитор. Кроме того, необходимо провести исследование электрической проводимости сердца.
В некоторых случаях для лечения используют антиаритмические лекарства. Иногда назначают электрическую дефибрилляцию для восстановления нормальной работы сердца. Патологические источники возбуждения в сердце могут быть разрушены с помощью радиочастотной абляции, которую проводят параллельно с физиологическими исследованиями. При сниженной частоте сердечных сокращений вживляют искусственный водитель ритма, который восстанавливает нормальный сердечный ритм.
Прогноз зависит от формы аримии: наджелудочковая аритмия — не тяжелое заболевание, которое вряд ли повлияет на продолжительность жизни, но желудочковая фибрилляция — опасное для жизни состояние, при котором требуется срочная медицинская помощь.
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Парасистолия.

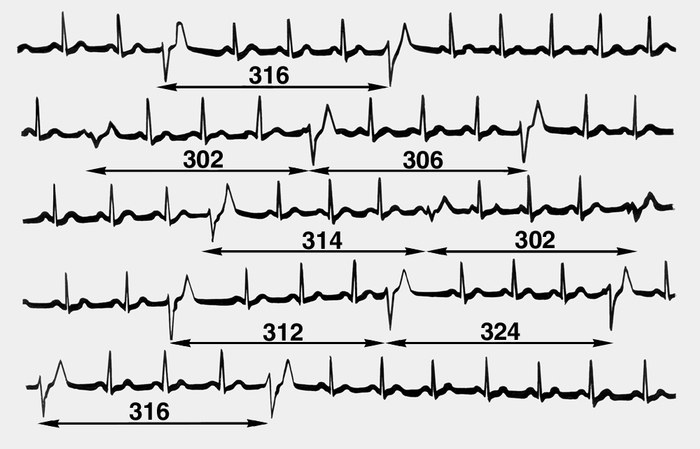
Желудочковая парасистолия (ЭКГ)
Описание
Парасистолия — особая разновидность эктопических аритмий, характеризуется наличием гетеротопного очага, который функционирует независимо от основного водителя ритма. Некоторые авторы относят парасистолию к комбинированным аритмиям, исходя из особенностей патогенеза.
Клинически проявляется в виде экстрасистол или эктопической тахикардии (пароксизмальной или непароксизмальной).
Симптомы
1. Независимость эктопических комплексов от основного ритма. Проявляется непостоянством экстрасистолического интервала. (Однако, если парасистолический ритм является доминирующим, этот интервал может быть постоянным. ).
2. Постоянство кратчайшего межэктопического интервала или наличие общего временного делителя в расстояниях между экстрасистолами. Колебания продолжительности межэктопических интервалов обычно не превышает 130 мс.
3. Наличие сливных сокращений (fusion beats), образующихся при одновременном возникновении импульсов основного и эктопического водителей ритма. При этом различные участки миокарда возбуждаются от разных источников ритма.
Боль в грудной клетке. Гипокалиемия. Кашель. Одышка. Потливость.
Причины
Парасистолический центр генерирует импульсы в определенном ритме, колебания которого незначительны. Импульсы из парасистолического очага, заставая миокард вне рефрактерной фазы, вызывают его возбуждение и сокращение.
Парасистолический центр защищен от проникновения импульсов основного (обычно синусового) ритма так называемой блокадой входа. Для этого нарушения ритма характерна и блокада выхода, что препятствует распространению эктопических импульсов из параситолического центра.
Парасистолический очаг может локализоваться в:
• предсердиях;
• атриовентрикулярном соединении;
• желудочках.
Лечение
Для лечения применяются различные виды антиаритмиков.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
