Артрит большого пальца стопы код мкб

Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Артрит стопы.
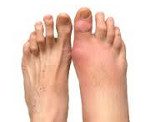
Артрит стопы
Описание
Артрит стопы. Патология, характеризующаяся воспалительными изменениями костно — суставного аппарата стопы. В клиническом течении артрита отмечается скованность и боль в стопе во время ходьбы, гиперемия и отечность мягких тканей, деформация стопы. Диагностика артрита предполагает проведение рентгенографии, МРТ, УЗИ, биохимического и иммунологического анализа крови, пункции суставов, исследования синовиальной жидкости. Алгоритм лечения артрита стопы складывается из этиотропной и патогенетической медикаментозной терапии, внутрисуставного введения препаратов, физиотерапии, суставной гимнастики, иммобилизации стопы или подбора ортопедических приспособлений, при неэффективности – оперативного вмешательства.
Дополнительные факты
Артрит стопы – группа заболеваний воспалительного характера, затрагивающих сочленения костей в области предплюсны, плюсны и пальцев стопы. Среди разновидностей артрита стопы чаще других форм встречаются ревматоидный, посттравматический, подагрический, инфекционный артриты, которые могут иметь острое либо хроническое течение. Поражение суставов стопы довольно часто сочетается с артритом голеностопного сустава и артритом пальцев ног. В зависимости от причин заболевания и требуемого объема медицинской помощи, лечением артрита стопы могут заниматься специалисты в области ревматологии или травматологии и ортопедии.
Стопа человека является важным элементом опорно-двигательного аппарата и представляет собой сложное анатомо-функциональное образование, испытывающее большие статические и динамические нагрузки. Стопа выполняет ряд важнейших функций, обеспечивающих вертикальное положение при стоянии и ходьбе: балансировочную, рессорную, толчковую, рефлексогенную. Нарушение той или иной функции стопы в результате травмы или заболевания может повлечь за собой развитие патологии межпозвоночных, тазобедренных, коленных и голеностопных суставов.
Кости стопы соединяются с костями голени и между собой посредством суставов предплюсны, плюсны и пальцев стопы. Суставы задней части стопы (предплюсны) представлены подтаранным, таранно-пяточно-ладьевидным, пяточно-кубовидным и клиноладьевидным суставами. Таранно-ладьевидный и пяточно-кубовидный суставы образуют Шопаров сустав или поперечный сустав предплюсны. Кости среднего и переднего отделов стопы соединяются посредством предплюсне-плюсневых (сустава Лисфранка), межплюсневых, плюснефаланговых и межфаланговых суставов. Артрит стопы может возникнуть в любом из перечисленных сочленений. В отличие от суставов переднего отдела, суставы заднего и среднего отделов стопы малоподвижны. Объем движений в суставах стопы достаточно ограничен: сгибание — 45-50°; разгибание — 15-25°; приведение и отведение — 12°; пронация и супинация — 13°.
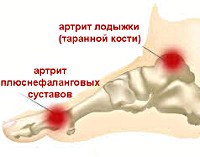
Артрит стопы
Причины
Воспалительный процесс в суставах стопы может развиться первично (самостоятельно) или на фоне сопутствующих инфекционных, метаболических, аутоиммунных заболеваний. В этиологии артрита стопы нередко прослеживается связь с ранее перенесенными травмами: ушибами, растяжением связок, вывихами и переломами костей стопы. При этом между травмой и заболеванием сустава может пройти достаточно длительное время. В случаях, когда происходит открытый перелом или ранение стопы, воспалительный процесс может возникать вследствие прямого проникновения инфекции в область суставов. В ряде случаев артрит стопы развивается в результате хронической травматизации суставов стопы, например при ношении неудобной обуви, плоскостопии, занятиях спортом или балетом.
Развитие инфекционного артрита стопы может быть связано с перенесенными вирусными, микробными, грибковыми или паразитарными инфекциями. Часто в анамнезе больных удается выявить предшествующий артриту грипп или другие ОРВИ, обострение хронического тонзиллита, пневмонию, кишечную инфекцию, гонорею. Иногда распространение инфекции на суставы стопы происходит по лимфатическим путям из септических очагов, расположенных близко к суставной полости (при фурункулах, рожистом воспалении, остеомиелите, инфицированных ранах, укусах насекомых и животных). Реактивный артрит стопы, дебютирующий после перенесенной урогенитальной или кишечной инфекции, встречается при синдроме Рейтера.
Ревматоидный артрит стопы является заболеванием с достоверно неустановленной этиологией. Тем не менее, известно, что в этом случае воспалительно-деструктивные изменения развиваются вследствие повреждения синовиальной оболочки суставов образующимися в организме иммунными комплексами. При артрите, связанном с подагрой, воспалительный процесс инициируется отложением кристаллов уратов в полости сустава. Факторами, провоцирующими патологические изменения суставов стопы, служат пожилой возраст, избыточный вес, тяжелые нагрузки, общее и местное переохлаждение, курение, иммунодефицитные состояния, сахарный диабет и пр.
Симптомы
Артриты различной локализации и этиологии имеют ряд общих клинических признаков: боль, изменение внешнего вида сустава, нарушение функции. Вместе с тем, каждой форме заболевания свойственны и свои специфические черты. Боли в суставах стопы обычно носят постоянный характер, усиливаются во время ходьбы или длительного стояния и в некоторой степени стихают после отдыха. При подагрическом артрите отмечается приступообразный тип болей. Мягкие ткани над пораженными сочленениями стопы отечны, кожа гиперемирована и горяча на ощупь. Нарушение функции находит выражение в ограничении подвижности стопы, уменьшении объема и амплитуды движений. Потеря привычной подвижности стопы может быть вызвана как интенсивными болевыми ощущениями, так и разрастанием остеофитов (вторичным артрозом стопы). Движения в суставах стопы нередко сопровождаются характерным хрустом или щелчками.
Нарушение терморегуляции. Недомогание.
Диагностика
Обычно обратиться к специалисту (ревматологу или ортопеду) больного вынуждает интенсивная боль, затрудняющая ходьбу. В рамках изучения физикального статуса производится осмотр дистального отдела нижней конечности; оценка положения, формы стопы, характера пассивных и активных движении; пальпация, определение местной температуры; анализ походки.
В диагностике артрита решающее значение принадлежит рентгенографии стопы, УЗИ суставов, магнитно-резонансной и компьютерной томографии. С целью уточнения этиологии артрита стопы выполняется иммунологический и биохимический анализы крови с оценкой уровней СРБ, ревматоидного фактора, мочевой кислоты, сахара крови. Диагностическая пункция мелких суставов стопы позволяет получить и провести исследование синовиальной жидкости. Артрит стопы следует отличать от периартикулярной патологии – плантарного фасциита, подпяточного бурсита, болезни Мортона и тд.
Лечение
Лечение артрита стопы складывается из этиопатогенетической и симптоматической медикаментозной терапии, комплекса восстановительно-реабилитационных мероприятий; при необходимости – хирургической тактики. Во всех случаях обходимо ограничить нагрузку на стопу, исключить ее хроническую травматизацию. В остром периоде заболевания может быть показана иммобилизация стопы гипсовой лонгетой и передвижение с помощью костылей. Диета при артрите стопы чаще всего требуется пациентам с подагрой.
При различных формах артрита стопы показано назначение пероральных, парентеральных и местных форм НПВП, обладающих противовоспалительным и анальгезирующим эффектом. При установлении инфекционной природы артрита стопы выписываются антибиотики. Во многих случаях требуется локальное внутрисуставное введение глюкокортикостероидов. В восстановительном периоде назначаются хондропротекторы, физиолечение (магнитотерапия, диадинамотерапия, амплипульстерапия, парафин, озокерит, лечебные ножные ванны), занятия лечебной физкультурой, массаж стопы. Артрит стопы предъявляет повышенные требования к выбору обуви: она должна быть свободной, на низком каблуке, с твердой подошвой. Как правило, пациенту рекомендуется постоянное использование супинаторов и других ортопедических приспособлений.
В том случае, если артрит приводит к выраженным структурным изменениям стопы, проводится эндопротезирование плюснефаланговых суставов или артропластика. При развитии стойкой деформации может потребоваться резекция молоткообразных пальцев стопы.
Источник
Артрит пальцев ног – заболевание воспалительного характера, поражающее суставы. Болезнь провоцируют сбой в иммунной системе, инфекции, травмы. При отсутствии лечения хроническое воспаление может привести к деформации сочленения и его разрушению. Любое заболевание конечностей создает дискомфорт и ограничивает движение, поэтому при обнаружении первых симптомов необходимо обратиться к врачу.
Содержание:
- Классификация и причины заболевания
- Симптомы
- Степени заболевания
- Диагностика и лечение
- Питание при артрите
- Профилактика артрита

Классификация и причины заболевания
Артрит стопы обычно поражает несколько суставов, чаще всего страдает большой палец и плюсневые кости. В международном классификаторе болезней по МКБ 10 ему присвоен код М13.97 (Артрит неуточненный с локализацией на стопе). Воспаление поражает синовиальную оболочку, которая вырабатывает жидкость для скольжения и питания хрящевой ткани. Гладкая мускулатура и связки воспаляются, отекают, кожа краснеет. Болезнь вызывает постоянную боль, которая не прекращается даже в состоянии покоя.
В медицине заболевание имеет несколько классификаций. Артрит разделяют на моноартрит (один пораженный сустав), олигоартрит (2-3 сочленения), полиартрит (множественный).
Течение болезни может быть острым, с сильными болевыми ощущениями, выраженными отеками и хроническим с вяло протекающим процессом, с периодическими, не сильными болями. Болезнь может затрагивать правую, левую или обе стопы.
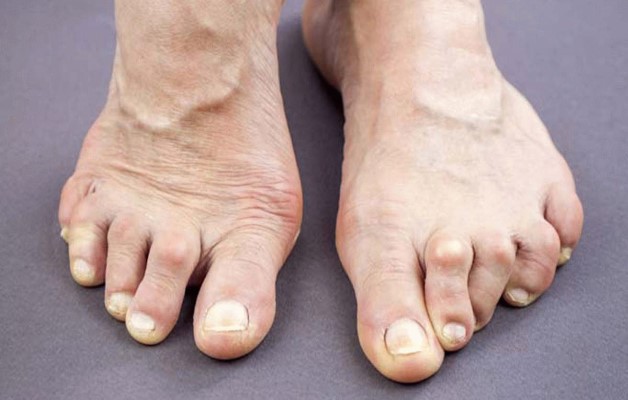
В зависимости от причины заболевания выделяют несколько разновидностей артрита:
- Псориатический – возникает при псориазе, для него характерны красные шелушащиеся пятна над очагом воспаления.
- Ревматоидный артрит – вызван сбоем в иммунной системе, которая начинает атаковать клетки сустава, принимая их за вирусы. Заболевание может возникнуть в любом возрасте и приводит к разрушению сочленения.
- Реактивный – возникает из-за инфекции в организме. Пусковым механизмом может стать ОРЗ, ангина, специфические заболевания (туберкулез, сифилис и другие).
- Подагрический артрит – развивается при подагре. Для него характерно отложение кристаллов мочевой кислоты из-за нарушения обмена веществ. Обычно поражается сустав 1 пальца ноги. Начинается все с коротких ночных приступов, сопровождающихся отеком и покраснением кожи. Со временем боль становится постоянной и невыносимой, в это время происходит активное разрушение хрящевой ткани и формирование полостей (тофусов), содержащих кристаллы.
Основные факторы, провоцирующие развитие болезни:
- инфекции;
- травмы;
- чрезмерные нагрузки;
- избыточный вес;
- наследственность;
- сбой иммунной системы.
На заметку. Артрит пальцев может развиваться из-за ношения тесной обуви и туфель на высоких каблуках. Частые переохлаждения ног также становятся причиной заболевания.
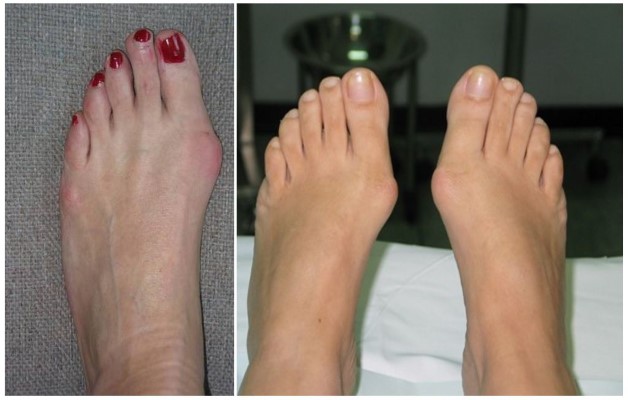
Симптомы
Каждый вид артрита имеет свои особенности, но для всех характерна боль, возникающая в ночное время, опухание пальцев, изменение цвета кожи (от красного до синюшного). В некоторых случаях у больного может подняться температура до 38 градусов. Такое состояние характерно для ревматоидного и реактивного артритов.
К основным симптомам добавляются:
- чувство недомогания;
- слабость;
- озноб;
- бессонница;
- ухудшение аппетита;
- снижение веса.
При реактивном артрите воспаление начинается с сустава большого пальца. Одним из первых признаков подагрической патологии становится невыносимая боль. При псориатическом пальцы полностью опухают, кожа приобретает бордовый оттенок.
На заметку. Без своевременного лечения происходит деформация стопы, ограничение ее подвижности при ходьбе, разрушение сустава.

Степени заболевания
В медицинской практике артрит принято разделять на степени, в зависимости от тяжести и течения болезни. Самая тяжелая – четвертая, при которой человек становится инвалидом и не может перемещаться без посторонней помощи или специальных приспособлений.
Классификация артрита по степеням:
- 1 степень. Начало патологического процесса, возникает небольшая припухлость сустава, редкие периодические боли. На рентгеновском снимке суставная щель немного сужена.
- 2 степень. Появляются сильные болевые ощущения, хрящевая ткань истончается, поверхности косточек соприкасаются и трутся. На снимке видны остеофиты, суставная щель значительно сужена. На большом пальце появляется шишка, опухают остальные суставы, начинается отек мизинца.
- 3 степень. Нестерпимые боли, хруст при движении, ограничение подвижности. На снимке суставной щели практически не видно, сустав деформирован.
- 4 степень. Полная потеря подвижности и инвалидность.
Диагностика и лечение
Артрит пальцев лечит ревматолог. При обращении к доктору проводится визуальный осмотр стопы и назначаются дополнительные лабораторные и инструментальные исследования. Делают забор крови, рентгенограмму, пункцию синовиальной жидкости, исследуют иммунную систему.
Лечение артрита проводят комплексно. Устранение боли и воспаления проводят лекарственными препаратами:
- антибиотиками;
- нестероидные средствами;
- цитостатиками;
- хондропротекторами.
Ускорить процесс реабилитации помогают физиотерапевтические процедуры и массаж, которые проводят вне фазы обострения. Закрепить эффект лечения и восстановить гладкую мускулатуру помогает ЛФК. Врач порекомендует придерживаться специальной диеты.
Питание при артрите
Диета играет большую роль в лечении и профилактике заболевания. Необходимо исключить продукты, которые повышают кислотность. Главное сбалансированное питание и получение необходимых витаминов.
Основные принципы:
- энергетическая ценность блюд не должна превышать 2000—2500 кКал в сутки;
- питаться необходимо 5-6 раз;
- в острый период количество жидкости сокращают до 1 литра;
- во время ремиссии употребляют до 2,5 литров;
- из питания исключают продукты-аллергены;
- уменьшают количество поваренной соли;
- сокращают легкоусвояемые углеводы;
- в острый период содержание белков не должно превышать 70 г, жиров – 70 г, сахара — 20 гр;
- пищу отваривают или готовят на пару.
За основу питания берут стол № 10 по Певзнеру. Исключаются все маринады, соленья, консервы, магазинные полуфабрикаты, кондитерские изделия, а также алкоголь, газированные напитки, крепкие кофе и чай.
Разрешенные продукты:
- рыба;
- постное мясо (курица, индейка, кролик);
- холодцы и фруктовые желе;
- кисломолочные продукты;
- капуста;
- фасоль;
- яблоки;
- цитрусовые;
- растительные масла;
- нешлифованный рис;
- гречка;
- натуральный мед;
- зеленый чай;
- фруктовые соки.

Под запретом помидоры, баклажаны, щавель, зеленый лук и чеснок, яичный желток, животный жир, свинина, баранина, утка, гусь, горох, нут, чечевица, хрен, виноград, клюква, малина. Большой список разрешенных продуктов позволяет готовить разнообразные и вкусные блюда, что облегчает соблюдение диеты в течение длительного времени.
Профилактика артрита
Люди, входящие в группу риска, должны соблюдать профилактические меры. Важную роль играет правильное распределение отдыха и работы, а также ежедневная гимнастика.
Мероприятия, предупреждающие артрит:
- соблюдение гигиены;
- сбалансированное питание;
- защита от инфекций, передающихся половым путем;
- исключение переохлаждения ног;
- контроль веса;
- своевременное лечение простудных и вирусных заболеваний;
- исключение аллергенов;
- употребление витаминов В, С, Е, А;
- сокращение соли.
Также необходимо минимизировать стрессовые ситуации, больше находиться на свежем воздухе, отказаться от вредных привычек.

Артрит стопы может возникнуть как у взрослого человека, так и у ребенка. Родители должны внимательно следить за малышом и вовремя принимать необходимые меры. Главной профилактикой является своевременное лечение любого вирусного и инфекционного заболевания. Перенесенная «на ногах» болезнь может через 2 недели вызвать артрит, затем артроз и стать причиной разрушения сустава и инвалидности.
Источник
Синдром карпального канала: причины, симптомы и методы лечения

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Синдром карпального канала – симптомокомплекс, проявляющийся после сдавления срединного нерва в толще запястного канала. Функционирование кисти ограничивается при карпальном синдроме. Им чаще страдают люди, работа которых связана с постоянной нагрузкой на кисть. Лечение этой патологии можно разделить на консервативные и хирургические методы.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Содержание статьи:
Причины
Как проявляется
Методы лечения
Осложнения
Анатомические особенности строения канала
Карпальный канал – это пространство, идушее от предплечья на кисть. Оно образовано костями запястья и поперечной связкой. Если смотреть на срез пространства, то получится отверстие – канал, через него проходят: срединный нерв и сухожилия мышц-сгибателей. Последние располагаются под нервом, а он под поперечной связкой запястья. Срединный нерв дает способность чувствовать большому, указательному, среднему и половине безымянного пальца.

Мышцами большого пальца кисти управляет ответвление срединного нерва. Эти мышцы дают возможность трогать подушечку большого пальца каждым кончиком фаланги руки.
Сухожилия сгибателей, в свою очередь, позволяют руке производить сжимание ладони.
Описание патологии
Туннельный синдром запястного канала характеризуется сдавлением и ишемизацией срединного нерва в виду сужения канала, в котором он пролегает. Срединный нерв отвечает за приведение и отведение большого пальца, сгибание и разгибание фаланг указательного и среднего пальцев. Плюсом он дает этим пальцам чувствительность, включая подушечку большого пальца, половину 4 пальца и всю ладонную поверхность. В составе нерва есть и вегетативные стволы.
Основные причины и факторы риска
Синдром карпального канала (по мкб 10 – синдром запястного канала) возникает из-за изменения диаметра канала, приводящее к сдавлению нерва. Это может происходить по разным причинам:
- воспалительный процесс, развившийся в сухожилиях сгибателей;
- воспалительный процесс в лучезапястном канале;
- образования, давящие на карпальный канал;
-
 травма с нарушением целостности кожного покрова запястья;
травма с нарушением целостности кожного покрова запястья; - последующий отек и гематома кисти;
- другие сопутствующие патологии, вызывающие отек ткани запястья.
Частой причиной становится воспаление, возникающее в синовиальном влагалище мышц запястья, и являющееся следствием чрезмерных нагрузок на кисть.
Какие же еще факторы могут стать причиной риска?
Это:
- Инфекционные заболевания;
- лимфангит;
- сосудистая патология;
- хронические болезни связочного комплекса и сухожилий;
- псевдоартрозы и артриты;
- кальцификаты кисти;
- кисты во влагалищах сухожилий.
Также эндокринные и аутоиммунные заболевания могут стать причиной карпального синдрома посредством системного воздействия.
Симптомы
Симптомы синдрома карпального канала проявляются по прошествии времени. Чаще изменения затрагивают «рабочую» руку, ту которой готовят или пишут. Изредка нерв сдавливается в обеих руках (это может дать беременность или любое эндокринное нарушение).
Парестезии
 Первый и обращающий на себя внимание признак – это онемение и покалывание в пальцах. Эти ощущения ярко проявляют себя с утра и к обеду полностью исчезают. Но чем далее идет развитие процесса, тем увеличивается длительность парестезий. Больной испытывает ряд неудобств, когда кисть нужно держать в одном положении – говоря по телефону, держа мышку компьютера. При попытках удержать предмет в руке онемение и покалывание лишь усиливаются, и человек вынужден менять «рабочую» руку или ее положение.
Первый и обращающий на себя внимание признак – это онемение и покалывание в пальцах. Эти ощущения ярко проявляют себя с утра и к обеду полностью исчезают. Но чем далее идет развитие процесса, тем увеличивается длительность парестезий. Больной испытывает ряд неудобств, когда кисть нужно держать в одном положении – говоря по телефону, держа мышку компьютера. При попытках удержать предмет в руке онемение и покалывание лишь усиливаются, и человек вынужден менять «рабочую» руку или ее положение.
Боль
При возникновении онемения также может проявить себя боль, она — покалывающая или жгучая. Возникает она в ночное время суток, заставляя больного просыпаться, чтобы скинуть руку с кровати или встряхнуть. Действия совершаются для того, чтобы усилить приток крови к пальцам, после чего боль стихает.
Болезненная симптоматика обнаруживается не только в пораженном суставе, она носит разлитой характер. Весь палец или кисть окутываются болью. Если не начать лечение, боль становится постоянной – и ночь, и днем. Любые движения приносят дискомфорт, требуют усилий. В запущенном случае ощущения охватывают не только пальцы, но и ладонь, доходя до локтя.
Утрата сил
С нарастанием клинической симптоматики появляется слабость в кисти, запястье. Рука будто не слушается, движения становятся неточными. Больному сложно держать ручку, иголку. Возникает ощущение, что предмет выскальзывает из руки.
Больному становится тяжело отводить большой палец от ладони, чтобы захватить какой-либо предмет.
Снижение чувствительности
Данный симптом характерен лишь при ишемии срединного нерва. При этом чувствительность в руке становится неадекватной: при смене температуры появляется боль и жжение. При длительном течении заболевания больной может не чувствовать легких прикосновений или укола иголочки.
Атрофия мышц
На поздних стадиях синдрома могут появиться изменения в мышцах. Визуально можно заметить уменьшение объема кисти, а если запустить лечение, то и вовсе довести до деформации (подобие лапы обезьяны, когда большой палец мало задействуется в движениях).
Изменение цвета кожи
При ишемии нерва нарушается его питание, и в результате кожа приобретает более бледный оттенок из-за недостаточности кровотока.
К кому обратиться
 Обратиться к специалисту в Москве нужно, исходя из симптоматики. Помимо консультации потребуется также полная диагностика запястья. Стоимость посещения плюс диагностика можно узнать онлайн или при личном обращении. Проблемой запястья займется или невролог, или хирург-ортопед.
Обратиться к специалисту в Москве нужно, исходя из симптоматики. Помимо консультации потребуется также полная диагностика запястья. Стоимость посещения плюс диагностика можно узнать онлайн или при личном обращении. Проблемой запястья займется или невролог, или хирург-ортопед.
Диагностика
Диагностика карпального синдрома начинается с жалоб больного и сбора анамнеза. После пациент проходит обследование у невролога и ортопеда. Если выявляются дополнительные показания, то могут использоваться рентгенография, КТ, МРТ, электромиография. А лабораторная диагностика поможет определить степень воспалительного процесса, который может быть причиной заболевания.
Дифференциальная диагностика
При синдроме карпального канала кисти рук всегда нужно отграничивать от артрита карпо-метакарпального сустава 1 пальца, диабетической полиневропатии, шейного радикулита.
- Для артрита будут характерны изменения костей, видимые на рентгене.
- Отличие запястного синдрома от шейной радикулопатии в том, что при первом — боль ограничивается только дистальной частью руки и никак не связана с шеей.
- Для диабетической полиневропатии характерно симметричное поражение нервов, чего нет при карпальном синдроме. Но диабет может осложнить течение запястного синдрома.
Лечение
Лечение синдрома карпального канала включает различные используемые всеми методы терапии: физиотерапия, применение препаратов и мазей с НПВС, ношение ортезов, хирургическое вмешательство для выделения поперечной связки кисти.
Медикаментозное лечение
Самые простые и всеми используемые препараты могут помочь – Найз, Нурофен, Кетанов (НПВС).Они помогают уменьшить болевую симптоматику. Возможно введение стероидных гормонов в карпальный канал, для уменьшение воспалительного процесса. Это дает некое облегчение, но симптомы чаще всего возвращаются. Применение витаминов группы В не дало достоверных данных по эффективности.
Специальные упражнения
Упражнения относятся к средствам, не имеющим доказательств в своей эффективности. Стоит соблюдать следующие рекомендации:
-
 Правильное размещение рук при офисной работе. Предплечье должно лежать на столе, укол в локтевом суставе должен равняться прямому.
Правильное размещение рук при офисной работе. Предплечье должно лежать на столе, укол в локтевом суставе должен равняться прямому. - Осанка. Для нее необходимо, чтобы монитор был на уровне глаз, угол между ногами и спиной равнялся прямому. Плечи должны быть расслаблены, а ноги ровно стоять на полу.
- Перерывы. Через каждые 50 минут стоит отдыхать по 10 минут.
- Упражнения. Во время перерыва сжимайте руки в кулак, вращайте, встряхивайте кистями. Делайте самомассаж пальцев, вращательные движения шеей.
Дома можно использовать те же самые приемы, принимать контрастный душ.
Народное лечение синдрома карпального канала
Народные средства могут усилить лечение продиктованное врачом. Но их использование всегда стоит согласовывать с лечащим специалистом.
Снять отек прекрасно поможет лист подорожника или капусты, втирание смеси черного перца и масла, использование травяных чаев с мочегонным эффектом.
Хирургическое лечение карпального синдрома
Нередко синдром карпального канала и операция идут рядом. Хирургический метод лечения предполагает как открытое, так и эндоскопическое вмешательство.
При эндоскопическом воздействии делается разрез, длиной 2 см, при помощи зонда и ножа. Он вводится между срединным нервом и поперечной связкой, которая впоследствии рассекается, и объем канала увеличивается.
При сильном изменении канала введении эндоскопического зонда может быть невозможно, тогда прибегают к открытой операции. При этом делается разрез от подушки большего пальца до мизинца, и поперечная связка, образующая крышу карпального канала, рассекается. Данное рассечение можно выполнить и в амбулаторных условиях.
Реабилитация после операции
 После операции кисть будет отечной, движения будут сохранены, но не в полном объеме. Нужно соблюдать реабилитацию, рекомендованную врачом, чтобы уменьшить последствия и добиться качественного восстановления функции кисти.
После операции кисть будет отечной, движения будут сохранены, но не в полном объеме. Нужно соблюдать реабилитацию, рекомендованную врачом, чтобы уменьшить последствия и добиться качественного восстановления функции кисти.
Боли могут присутствовать несколько месяцев, так как нервам нужно полностью восстановиться, а это занимает время. Заниматься легкой активностью и водить автомобиль можно будет уже через несколько дней.
Осложнения и последствия
Расщепление поперечной связки хирургическим путем – это полное излечение. Но при любом оперативном вмешательстве могут быть свои осложнения.
Ими могут стать:
- инфекция;
- повреждение нерва;
- обильная кровопотеря;
- болевой синдром как исход операции;
- невозможность расщепления связки в ходе операции.
Данные последствия встречаются в небольшом проценте случаев.
Прогноз
После проведения лечения синдрома запястного канала хирургическим способом симптомы исчезают почти на 3 сутки, выздоровление является полным. Но и период реабилитации занимает некоторое время. Чем длительное наблюдался течение синдрома карпального канала, тем большее время уйдет на восстановление. Для этого может потребоваться от 1 месяца до 1 года.
Профилактика
Чтобы оградить свои руки от данной патологии нужно работать с обязательными перерывами, не давать чрезмерную нагрузку на мышцы кисти или пальцев. Если возникли какие-то симптомы тут же нужно сменить сферу деятельности.
А самым главным является то, что нужно укреплять мышцы спины и шеи, правильно располагать руки за офисным столом. После рабочей недели стоит посетить массаж, и непременно придерживаться здорового образа жизни.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Получить книгу
Где находится 1 плюснефаланговый сустав?
Стопа человека — неотъемлемая часть опорно-двигательного аппарата. Основной ее задачей является обеспечение передвижения и поддержание вертикального положения тела. В связи с этим на ступни регулярно оказывается серьезная динамическая и статическая нагрузка, справиться с которой возможно за счет стабильных суставов, крепких мышц, связок и развитых мягких тканей.
Эти суставы состоят из костей проксимальных фаланг пальцев и головок плюсневых костей. По форме сустав напоминает шар, укрепленный снаружи глубокой поперечной, коллатеральными и подошвенными связками. Первое плюснефаланговое сочленение – это не что иное, как сустав большого пальца стопы.
Классификация Косинской Н. С.
Есть несколько классификаций — по причинам, по рентгенологическим признакам. Удобнее в практике пользоваться классификацией Косинской Н. С.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- 1 стадия — рентгенологическая картина небольшого сужения суставной щели и незначительного субхондрального остеосклероза. Больные жалуются на боли в коленных суставах при долгой ходьбе, при подъеме или спуске с лестницы. Функциональных нарушений сустава нет.
- 2 стадия — суставная щель сужается на 50% или на 2/3. Субхондральный остеосклероз выраженный. Появляются остеофиты (костные разрастания). Боль умеренная, есть хромота, гипотрофируются мышцы бедра и голени.
- 3 стадия — суставная щель полностью отсутствует, есть выраженная деформация и склероз суставных поверхностей с некрозом субхондральной кости и местным остеопорозом. У больного движения в суставе отсутствуют, боль выраженная. Есть атрофия мышц, хромота, деформация нижней конечности (вальгусная или варусная).
Клиника инфекционных артропатий
МКБ 10 выделяет класс инфекционных артропатий. В нозологию инфекционных болезней суставов входят: М00 — пиогенный артрит, М01 — прямое инфицирование сустава при инфекционных и паразитарных болезнях, М02 — реактивные артропатии, М03 — постинфекционные и реактивные артропатии при болезнях. Среди всех инфекционных патологий и их подвидов, самым распространенным среди детей и взрослых является реактивный артрит, имеющий код М02.
Реактивный артрит бывает острым, затяжным, хроническим и рецидивирующим. Его причинами является туберкулезная и гонококковая инфекция, бруцеллез, болезнь Крона и Рейтера, дизентерия, язвенный колит, иерсиниоз. Симптомы:
- скованность;
- боль;
- тугоподвижность сустава;
- ирит;
- конъюнктивит;
- уретрит;
- колит;
- аритмия.
Реактивный артрит имеет много общих черт с псориатическим артритом, анкилозирующим спондилитом, болезнью Крона, системной склеродермией и красной волчанкой. При проведении диагностики, анализы крови покажут повышенный уровень СОЭ, анемию, пиурию, умеренный тромбоцитоз.
Источник
