Апаллический синдром код мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Апаллический синдром.
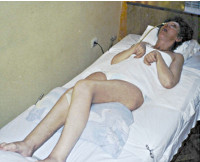
Апаллический синдром
Описание
Апаллический синдром. Клинический симптомокомплекс, включающий отсутствие признаков осознанности при наличии открывания глаз, чередования сон/бодрствования. По мнению неврологов, связан с обширным поражением коры мозга. Может являться переходным состоянием при выходе из комы. Диагностируется исключительно клинически с помощью шкал для оценки уровня сознания. Инструментальные обследования (ЭЭГ, МРТ, МСКТ, ПЭТ, УЗДГ) являются вспомогательными, позволяют установить причинную патологию. Лечение направлено на стимуляцию восстановления, поддержание жизненно важных функций, предупреждение осложнений, уменьшение гидроцефалии.
Дополнительные факты
Новая кора (неокортекс), состоящая из 6 слоёв нейронов, покрывает поверхность полушарий головного мозга и имеет анатомическое название «паллиум» — плащ. Соответственно, апаллический означает отсутствие паллиума, его функциональное «выключение». Термин «апаллический синдром» предложен немецким врачом Кретчмером в 1940, используется в Германии, странах СНГ. В англоязычных источниках по неврологии употребляется введённый в 1972 году термин «вегетативное состояние». Апаллический синдром (АС) встречается у 25-100 пациентов на 1 млн. Человек в популяции, во многих странах отмечается тенденция к увеличению числа случаев. АС наблюдается у лиц обоих полов различных возрастных групп – от грудных младенцев до глубоких стариков.
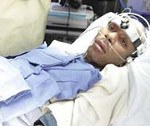
Апаллический синдром
Причины
В основе АС лежит тотальное или субтотальное поражение неокортекса при сохранении функции ствола мозга. Этиологическими факторами выступают:
• Черепно-мозговая травма. Травматический генез имеет большинство случаев АС молодого возраста.
• Церебральная гипоксия. Отмечается при отравлении угарным газом, асфиксии, тяжёлой артериальной гипотонии, остановке сердца вследствие сердечных заболеваний, в ходе оперативных вмешательств.
• Нейроинфекции. Апаллический синдром может становиться исходом острых инфекционных процессов с обширным поражением мозговой коры, возникать на заключительной стадии медленных инфекций ЦНС (лейкоэнцефалита Шильдера, прогрессирующего краснушного панэнцефалита).
• Опухоли головного мозга. В отдельных случаях обширные опухолевые процессы приводят к АС, обусловленному гипоксией, нейротоксикозом, отёком головного мозга.
• Прогрессирующие дегенеративные заболевания. Являются основной причиной АС у пациентов пожилого возраста. Синдром наблюдается на поздней стадии болезни Альцгеймера, Крейтцфельдта-Якоба, Пика, сосудистой деменции, алкогольной энцефалопатии.
• Острые дисметаболические состояния. Уремическая, гипогликемическая, печёночная кома могут переходить в апаллическое состояние.
• Аномалии головного мозга. Микроцефалия, тяжёлая корковая дисплазия. Обуславливают апаллический синдром у детей младшего возраста.
Патогенез
Морфологическая картина коркового поражения при АС неспецифична, различается у разных пациентов. Гипоксические повреждения сопровождаются некрозом, травматические — диффузным аксональным повреждением, дегенеративные — атрофией. Вариабельность объёма и характера поражения, отсутствие в ряде случаев значительных морфологических изменений, свидетельствует о функциональных нарушениях, приводящих к «выключению» коры. Патофизиологические основы этих процессов находятся в стадии изучения.
Переход из комы в апаллическое состояние характеризуется восстановлением функции ретикулярной формации, подкорковых структур. Возобновление связей подкорки и коры приводит к дальнейшему восстановлению сознания. Если корковые связи не восстанавливаются, не формируются вновь или формируются неправильно, возникает хроническое вегетативное состояние — апаллический синдром. В исходе прогрессирующей корковой дегенерации АС развивается вследствие массовой утраты связей, обеспечивающих взаимодействие нейронов внутри коры и с нижележащими структурами.
Симптомы
Основу клинической картины составляет парадокс: наличие видимых признаков сознания при отсутствии объективных критериев осознания пациентом себя и окружающего мира. Больной открывает глаза, двигает ими в состоянии бодрствования, реагирует на болевые раздражения, проходит циклы «сон-бодрствование», что формирует впечатление осознанности. Однако не наблюдается никаких признаков осознанной деятельности, целенаправленной активности. Движения спонтанны, эмоциональные и осознанные реакции отсутствуют. Перемещение глаз хаотично, реакция слежения не наблюдается. Чередование сна и состояния бодрствования не зависит от времени суток.
Лицо пациента маскообразное, без мимики. Жевание и глотание замедлены, могут отмечаться жевательные движения, моргание, зевота. В ответ на болевые стимулы возникает нецеленаправленная двигательная реакция, сопровождающаяся учащением ЧСС и дыхания, расширением зрачков. Функция тазовых органов не контролируется. Возможны эпилептические пароксизмы. Типично повышение мышечного тонуса: кисти сжаты, стопы в состоянии подошвенного сгибания, конечности согнуты и приведены. Функционирование гипоталамуса и мозгового ствола обеспечивает поддержание необходимой гемодинамики, дыхательной деятельности, вегетативной функции. В фазу бодрствования характерно преобладание симпатической нервной системы (учащение ЧСС, АД, возможен озноб), в состоянии сна — парасимпатической (снижение АД, ЧСС, повышенное потоотделение).
Озноб. Судороги.
Возможные осложнения
Вследствие постоянного спастического состояния конечностей развиваются контрактуры суставов. Длительное нахождение пациента в постели с резким ограничением двигательной активности способствует возникновению пролежней, застойной пневмонии. Возможно присоединение вторичной инфекции мочевыводящих путей с развитием пиелонефрита. Апаллический синдром может привести к окончательному угасанию всех мозговых функций с летальным исходом. Смертельно опасными для пациента могут стать инфекционные осложнения, переходящие в сепсис. Правильный уход, питание, поддерживающая терапия способны отсрочить появление осложнений, увеличить продолжительность жизни больного.
Диагностика
Из-за отсутствия чётких критериев сознания и осознанности диагностировать апаллический синдром непросто. Согласно общепринятым правилам, у грудных детей диагноз устанавливается после трехмесячного возраста, поскольку ранее нельзя достоверно дифференцировать осознанное и рефлекторное поведение. В постановке диагноза участвуют неврологи, анестезиологи-реаниматологи, нейрофизиологи, при необходимости — нейрохирурги. Проводятся следующие диагностические мероприятия:
• Неврологический осмотр. Контакт с пациентом полностью отсутствует. Отмечается спонтанное движение глазных яблок, нецеленаправленная реакция на болевые стимулы. Сохранены краниальные и спинальные рефлексы, вегетативная функция. Наблюдается гипертонус мышц конечностей с признаками пластичности, повышение сухожильных рефлексов, наличие симметричных патологических рефлексов.
• Электроэнцефалография. Характерна низковолновая ЭЭГ, дельта- или тета-ритм. У 10-20% больных отмечается альфа- или бета-ритм. Восстановление сопровождается появлением отчётливого альфа-ритма.
• МРТ головного мозга. МРТ и другие способы нейровизуализации (КТ, МСКТ) не выявляют специфических морфологических изменений. Картина соответствует основному заболеванию: определяются очаги некроза, гематомы, опухоли, внутримозговые дегенеративные процессы, отёк мозгового вещества. У 75% больных отмечается гидроцефалия. Большинство случаев АС сопровождаются атрофическими изменениями коры, однако подобная атрофия наблюдается у находящихся в сознании пациентов с деменцией.
• ПЭТ. КТ головного мозга. Позволяет диагностировать снижение коркового метаболизма на 40-50%. Восстановление протекает с активацией обмена веществ, регистрируемой на ПЭТ.
• Транскраниальная УЗДГ. Направлена на оценку церебральной гемодинамики. Имеет вспомогательное значение, используется преимущественно при решении вопроса о целесообразности шунтирующей операции у пациентов с гидроцефалией.
Необходимо дифференцировать апаллический синдром от комы, состояния минимального сознания, сопора.
Дифференциальная диагностика
Дифференцировка осуществляется при помощи клинических шкал. Инструментальные методы не могут точно указать уровень сознания больного, позволяют установить характер поражения коры, судить об уровне метаболизма церебральных тканей.
Лечение
Терапия направлена на жизнеобеспечение пациента, предотвращение осложнений и восстановление сознания. Единый стандарт ведения больных отсутствует. Лечение проводится длительно, иногда месяцами. Применяются консервативные и хирургические методы:
Консервативная терапия:
• Стимуляция восстановительных процессов. Медикаментозная составляющая включает мощную ноотропную, витаминную, сосудистую терапию, эндолюмбальное введение кислорода. Параллельно проводится регулярная сенсорная стимуляция с использованием всего спектра стимулов: слуховых, тактильных, зрительных, обонятельных.
• Искусственное питание. Осуществляется через гастростому, поскольку зондовое питание зачастую сопровождается осложнениями: аспирацией пищи в дыхательные пути, гастроэзофагеальным рефлюксом, изъязвлениями слизистой в местах соприкосновения с зондом.
• Профилактика осложнений. С целью уменьшения спастичности и профилактики контрактур назначают миорелаксанты. Лучшим предупреждением пролежней и гиповентиляционной пневмонии является адекватный уход, включающий смену белья, перемену позы, высаживание при помощи специальных ортопедических приспособлений, пассивную лечебную физкультуру, массаж. Целесообразно приобщение к уходу родственников больного.
Хирургические методы:
• Шунтирующие операции. Показаны при выраженной гидроцефалии. Наиболее распространено люмбоперитонеальное и вентрикулоперитонеальное шунтирование.
• Глубинная электростимуляции мозга. Проводится путём стереотаксического введения микроэлектродов, посредством которых осуществляется стимуляция активирующих систем ствола.
• Нейротрансплантация. Является новой экспериментальной методикой лечения АС. Активирует регенерацию церебральных тканей, обеспечивает материал для реконструкции повреждённых участков. Введение эмбриональных нервных клеток производится интравентрикулярно (в мозговые желудочки), интрацеребрально (в кору или повреждённые глубинные участки мозга).
Прогноз
Исход зависит от характера мозгового поражения, обусловившего апаллический синдром, возраста больного, продолжительности комы, наличия судорожных приступов. Остро развившийся АС может завершиться восстановлением сознания, но в большинстве случаев пациенты остаются инвалидами вследствие выраженного психоорганического синдрома. В случае прогрессирующей церебральной дегенерации апаллический синдром является терминальной стадией и оканчивается летально.
Профилактика
Профилактика возникновения АС заключается в предупреждении травм, нейроинфекций, интоксикаций, своевременном лечении сердечно-сосудистой патологии.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
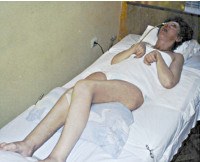
Апаллический синдром — клинический симптомокомплекс, включающий отсутствие признаков осознанности при наличии открывания глаз, чередования сон/бодрствования. По мнению неврологов, связан с обширным поражением коры мозга. Может являться переходным состоянием при выходе из комы. Диагностируется исключительно клинически с помощью шкал для оценки уровня сознания. Инструментальные обследования (ЭЭГ, МРТ, МСКТ, ПЭТ, УЗДГ) являются вспомогательными, позволяют установить причинную патологию. Лечение направлено на стимуляцию восстановления, поддержание жизненно важных функций, предупреждение осложнений, уменьшение гидроцефалии.
Общие сведения
Новая кора (неокортекс), состоящая из 6 слоёв нейронов, покрывает поверхность полушарий головного мозга и имеет анатомическое название «паллиум» — плащ. Соответственно, апаллический означает отсутствие паллиума, его функциональное «выключение». Термин «апаллический синдром» предложен немецким врачом Кретчмером в 1940, используется в Германии, странах СНГ. В англоязычных источниках по неврологии употребляется введённый в 1972 году термин «вегетативное состояние». Апаллический синдром (АС) встречается у 25-100 пациентов на 1 млн. человек в популяции, во многих странах отмечается тенденция к увеличению числа случаев. АС наблюдается у лиц обоих полов различных возрастных групп – от грудных младенцев до глубоких стариков.

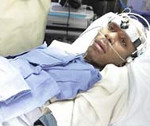
Апаллический синдром
Причины апаллического синдрома
В основе АС лежит тотальное или субтотальное поражение неокортекса при сохранении функции ствола мозга. Этиологическими факторами выступают:
- Черепно-мозговая травма. Травматический генез имеет большинство случаев АС молодого возраста.
- Церебральная гипоксия. Отмечается при отравлении угарным газом, асфиксии, тяжёлой артериальной гипотонии, остановке сердца вследствие сердечных заболеваний, в ходе оперативных вмешательств.
- Нейроинфекции. Апаллический синдром может становиться исходом острых инфекционных процессов с обширным поражением мозговой коры, возникать на заключительной стадии медленных инфекций ЦНС (лейкоэнцефалита Шильдера, прогрессирующего краснушного панэнцефалита).
- Опухоли головного мозга. В отдельных случаях обширные опухолевые процессы приводят к АС, обусловленному гипоксией, нейротоксикозом, отёком головного мозга.
- Прогрессирующие дегенеративные заболевания. Являются основной причиной АС у пациентов пожилого возраста. Синдром наблюдается на поздней стадии болезни Альцгеймера, Крейтцфельдта-Якоба, Пика, сосудистой деменции, алкогольной энцефалопатии.
- Острые дисметаболические состояния. Уремическая, гипогликемическая, печёночная кома могут переходить в апаллическое состояние.
- Аномалии головного мозга: микроцефалия, тяжёлая корковая дисплазия. Обуславливают апаллический синдром у детей младшего возраста.
Патогенез
Морфологическая картина коркового поражения при АС неспецифична, различается у разных пациентов. Гипоксические повреждения сопровождаются некрозом, травматические — диффузным аксональным повреждением, дегенеративные — атрофией. Вариабельность объёма и характера поражения, отсутствие в ряде случаев значительных морфологических изменений, свидетельствует о функциональных нарушениях, приводящих к «выключению» коры. Патофизиологические основы этих процессов находятся в стадии изучения.
Переход из комы в апаллическое состояние характеризуется восстановлением функции ретикулярной формации, подкорковых структур. Возобновление связей подкорки и коры приводит к дальнейшему восстановлению сознания. Если корковые связи не восстанавливаются, не формируются вновь или формируются неправильно, возникает хроническое вегетативное состояние — апаллический синдром. В исходе прогрессирующей корковой дегенерации АС развивается вследствие массовой утраты связей, обеспечивающих взаимодействие нейронов внутри коры и с нижележащими структурами.
Симптомы апаллического синдрома
Основу клинической картины составляет парадокс: наличие видимых признаков сознания при отсутствии объективных критериев осознания пациентом себя и окружающего мира. Больной открывает глаза, двигает ими в состоянии бодрствования, реагирует на болевые раздражения, проходит циклы «сон-бодрствование», что формирует впечатление осознанности. Однако не наблюдается никаких признаков осознанной деятельности, целенаправленной активности. Движения спонтанны, эмоциональные и осознанные реакции отсутствуют. Перемещение глаз хаотично, реакция слежения не наблюдается. Чередование сна и состояния бодрствования не зависит от времени суток.
Лицо пациента маскообразное, без мимики. Жевание и глотание замедлены, могут отмечаться жевательные движения, моргание, зевота. В ответ на болевые стимулы возникает нецеленаправленная двигательная реакция, сопровождающаяся учащением ЧСС и дыхания, расширением зрачков. Функция тазовых органов не контролируется. Возможны эпилептические пароксизмы. Типично повышение мышечного тонуса: кисти сжаты, стопы в состоянии подошвенного сгибания, конечности согнуты и приведены. Функционирование гипоталамуса и мозгового ствола обеспечивает поддержание необходимой гемодинамики, дыхательной деятельности, вегетативной функции. В фазу бодрствования характерно преобладание симпатической нервной системы (учащение ЧСС, АД, возможен озноб), в состоянии сна — парасимпатической (снижение АД, ЧСС, повышенное потоотделение).
Апаллический синдром травматического, гипоксического, дисметаболического генеза возникает остро, зачастую наблюдается после предшествующей комы. Апаллический симптомокомплекс при дегенеративных процессах развивается постепенно, иногда в течение нескольких лет. В первом случае возможно восстановление сознания, первыми признаками которого являются фиксация взгляда, слежение глазами за предметом, выполнение простых инструкций (просьбы закрыть глаза, сжать пальцы). Поскольку известны случаи появления слежения взором без дальнейшего восстановления, принято считать этот симптом критерием выхода из апаллического состояния, только если он сочетается с иными признаками расширения сознания.
Осложнения
Вследствие постоянного спастического состояния конечностей развиваются контрактуры суставов. Длительное нахождение пациента в постели с резким ограничением двигательной активности способствует возникновению пролежней, застойной пневмонии. Возможно присоединение вторичной инфекции мочевыводящих путей с развитием пиелонефрита. Апаллический синдром может привести к окончательному угасанию всех мозговых функций с летальным исходом. Смертельно опасными для пациента могут стать инфекционные осложнения, переходящие в сепсис. Правильный уход, питание, поддерживающая терапия способны отсрочить появление осложнений, увеличить продолжительность жизни больного.
Диагностика
Из-за отсутствия чётких критериев сознания и осознанности диагностировать апаллический синдром непросто. Согласно общепринятым правилам, у грудных детей диагноз устанавливается после трехмесячного возраста, поскольку ранее нельзя достоверно дифференцировать осознанное и рефлекторное поведение. В постановке диагноза участвуют неврологи, анестезиологи-реаниматологи, нейрофизиологи, при необходимости — нейрохирурги. Проводятся следующие диагностические мероприятия:
- Неврологический осмотр. Контакт с пациентом полностью отсутствует. Отмечается спонтанное движение глазных яблок, нецеленаправленная реакция на болевые стимулы. Сохранены краниальные и спинальные рефлексы, вегетативная функция. Наблюдается гипертонус мышц конечностей с признаками пластичности, повышение сухожильных рефлексов, наличие симметричных патологических рефлексов.
- Электроэнцефалография. Характерна низковолновая ЭЭГ, дельта- или тета-ритм. У 10-20% больных отмечается альфа- или бета-ритм. Восстановление сопровождается появлением отчётливого альфа-ритма.
- МРТ головного мозга. МРТ и другие способы нейровизуализации (КТ, МСКТ) не выявляют специфических морфологических изменений. Картина соответствует основному заболеванию: определяются очаги некроза, гематомы, опухоли, внутримозговые дегенеративные процессы, отёк мозгового вещества. У 75% больных отмечается гидроцефалия. Большинство случаев АС сопровождаются атрофическими изменениями коры, однако подобная атрофия наблюдается у находящихся в сознании пациентов с деменцией.
- ПЭТ-КТ головного мозга. Позволяет диагностировать снижение коркового метаболизма на 40-50%. Восстановление протекает с активацией обмена веществ, регистрируемой на ПЭТ.
- Транскраниальная УЗДГ. Направлена на оценку церебральной гемодинамики. Имеет вспомогательное значение, используется преимущественно при решении вопроса о целесообразности шунтирующей операции у пациентов с гидроцефалией.
Необходимо дифференцировать апаллический синдром от комы, состояния минимального сознания, сопора. Дифференцировка осуществляется при помощи клинических шкал. Инструментальные методы не могут точно указать уровень сознания больного, позволяют установить характер поражения коры, судить об уровне метаболизма церебральных тканей.
Лечение апаллического синдрома
Терапия направлена на жизнеобеспечение пациента, предотвращение осложнений и восстановление сознания. Единый стандарт ведения больных отсутствует. Лечение проводится длительно, иногда месяцами. Применяются консервативные и хирургические методы:
Консервативная терапия:
- Стимуляция восстановительных процессов. Медикаментозная составляющая включает мощную ноотропную, витаминную, сосудистую терапию, эндолюмбальное введение кислорода. Параллельно проводится регулярная сенсорная стимуляция с использованием всего спектра стимулов: слуховых, тактильных, зрительных, обонятельных.
- Искусственное питание. Осуществляется через гастростому, поскольку зондовое питание зачастую сопровождается осложнениями: аспирацией пищи в дыхательные пути, гастроэзофагеальным рефлюксом, изъязвлениями слизистой в местах соприкосновения с зондом.
- Профилактика осложнений. С целью уменьшения спастичности и профилактики контрактур назначают миорелаксанты. Лучшим предупреждением пролежней и гиповентиляционной пневмонии является адекватный уход, включающий смену белья, перемену позы, высаживание при помощи специальных ортопедических приспособлений, пассивную лечебную физкультуру, массаж. Целесообразно приобщение к уходу родственников больного.
Хирургические методы:
- Шунтирующие операции. Показаны при выраженной гидроцефалии. Наиболее распространено люмбоперитонеальное и вентрикулоперитонеальное шунтирование.
- Глубинная электростимуляции мозга. Проводится путём стереотаксического введения микроэлектродов, посредством которых осуществляется стимуляция активирующих систем ствола.
- Нейротрансплантация. Является новой экспериментальной методикой лечения АС. Активирует регенерацию церебральных тканей, обеспечивает материал для реконструкции повреждённых участков. Введение эмбриональных нервных клеток производится интравентрикулярно (в мозговые желудочки), интрацеребрально (в кору или повреждённые глубинные участки мозга).
Прогноз и профилактика
Исход зависит от характера мозгового поражения, обусловившего апаллический синдром, возраста больного, продолжительности комы, наличия судорожных приступов. Остро развившийся АС может завершиться восстановлением сознания, но в большинстве случаев пациенты остаются инвалидами вследствие выраженного психоорганического синдрома. В случае прогрессирующей церебральной дегенерации апаллический синдром является терминальной стадией и оканчивается летально. Профилактика возникновения АС заключается в предупреждении травм, нейроинфекций, интоксикаций, своевременном лечении сердечно-сосудистой патологии.
Источник
