Антифосфолипидный синдром у детей клинические рекомендации

 Антифосфолипидный синдром (АФС) — системное аутоиммунное заболевание с артериальным или венозным тромбозом различной локализации, с невынашиванием беременности (спонтанные аборты, выкидыши, внутриутробная гибель плода) и с высоким титром патогенетически значимых антител к фосфолипидам (ФЛ), таких как антитела к кардиолипину (КЛ), антитела к волчаночному антикоагулянту (ВА) и антитела к кофакторным белкам (протромбин, протеин С, протеин S, аннексин V, простациклин и бета2-гликопротеин-I (бета2-ГП-I) [13].
Антифосфолипидный синдром (АФС) — системное аутоиммунное заболевание с артериальным или венозным тромбозом различной локализации, с невынашиванием беременности (спонтанные аборты, выкидыши, внутриутробная гибель плода) и с высоким титром патогенетически значимых антител к фосфолипидам (ФЛ), таких как антитела к кардиолипину (КЛ), антитела к волчаночному антикоагулянту (ВА) и антитела к кофакторным белкам (протромбин, протеин С, протеин S, аннексин V, простациклин и бета2-гликопротеин-I (бета2-ГП-I) [13].
Изучение АФС началось в 1907 г. с разработки Васcерманом лабораторного метода диагностики сифилиса. Впервые АФС описал в 1986 г. английский ревматолог Hughes G. R. V. С этого времени начинается интенсивное изучение патофизиологических и клинических особенностей АФС. Критерии диагностики АФС, которые были сформулированы в октябре 1998 г. на VIII международном симпозиуме, делятся на клинические и лабораторные (табл.).
Клинические критерии АФС:
Сосудистые тромбозы
Один или более клинических эпизодов артериального, венозного тромбоза или тромбоза сосудов малого диаметра, в любых тканях или органах. Тромбоз должен быть подтвержден картиной ультразвукового доплеровского сканирования или данными гистологического исследования, за исключением поверхностных венозных тромбозов. При гистологическом исследовании тромбоз должен быть представлен значительными изменениями сосудистой стенки невоспалительного характера.
Заболевания беременных
а) Один или более необъяснимых случаев смерти морфологически нормального плода на 10-й или позже неделе нормальной беременности, причем нормальная морфология плода должна быть документирована данными ультразвукового сканирования или непосредственным исследованием плода или
b) Один или более случаев преждевременных родов морфологически нормального плода к 34-й или ранее неделе беременности вследствие тяжелой преэклампсии или эклампсии, или тяжелой плацентарной недостаточности или
с) Три или более необъяснимых последовательных аборта до 10-недельного срока беременности. При этом без патологических или анатомических аномалий и/или гормональных нарушений у матери, причем хромосомные причины должны быть исключены у отца и матери.
Лабораторные критерии АФС:
Умеренный или высокий уровень антител к КЛ класса IgG и/или IgМ в крови в двух или более исследованиях, полученных с интервалом не менее 6 недель, измеренных путем стандартного и иммуноферментного метода (ИФА) для бета2-ГП-I-зависимых антител к КЛ.
Позитивный тест на наличие волчаночного антикоагулянта в плазме в двух или более исследованиях, полученных с интервалом не менее 6 недель [10].
Достоверный АФС диагностируется при наличии, по крайней мере, одного клинического и одного лабораторного критерия [5]. К сожалению, данные критерии разработаны для диагностики АФС у взрослых и не учитывают особенностей детского возраста.
Выявление АФС в педиатрии имеет важное прогностическое значение, поскольку предполагает высокий риск тромбозов, а также определяет течение и исход основного заболевания. Впервые ассоциации между наличием циркулирующего антикоагулянта и сосудистым тромбозам у детей были отмечены в 1972 г. у детей с системной красной волчанкой (СКВ) [10].
С 2000 года был создан официальный сайт «Европейский форум антифосфолипидных антител», где регистрируются дети с наличием антител к ФЛ. На основании данной базы в 2006 году была опубликована рабочая классификация АФС у детей.
Диагноз АФС для ребенка является достоверным при наличии клинического критерия и хотя бы одного лабораторного критерия.
Нужно отметить, что при подозрении АФС у детей важным критерием для постановки диагноза является семейный анамнез, наличие у родственников:
ревматических заболеваний;
рецидивирующих инсультов (особенно в возрасте до 50 лет);
рецидивирующих инфарктов (особенно в возрасте до 50 лет);
рецидивирующего тромбофлебита;
невынашивания беременности, эклампсии и преэклампсии.
В исследуемых группах больных с АФС выявлены АФС-ассоциированные признаки заболевания: тромбоцитопения, мигрень или мигренеподобные головные боли, кровотечения из носа, сетчатое ливедо, эпилепсия, нарушения клапанного аппарата сердца, асептический некроз костей, хорея (гиперкинезы) и артериальная гипертензия. Данные проявления не являются клиническими критериями, но их наличие в совокупности с антителами к ФЛ представляет собой важный диагностический фактор для детей с АФС [14].
Выделяют несколько клинических вариантов АФС как у детей, так и у взрослых:
Первичный АФС (ПАФС) — развивается у лиц без аутоиммунных заболеваний.
Вторичный АФС (ВАФС) развивается у больных с ревматическими и аутоиммунными заболевания, со злокачественными новообразованиями, при применении ряда лекарственных препаратов (гормональных, контрацептивных, психотропных веществ, Новокаинамида, высоких доз интерферона альфа), инфекционных заболеваниях (герпесвирусная инфекция, микоплазмоз).
Катастрофический АФС — мультисистемные, преимущественно органные тромбозы на уровне микроциркуляторного русла с высоким титром антител к ФЛ, диссеминированная внутрисосудистая активация с тромбозом в сосудах с небольшим диаметром, полиорганное поражение организма. Диагностирующим критерием для катастрофического АФС у детей является вовлечение в тромботический процесс не менее трех систем организма человека с гистологическим подтверждением микроваскулярной окклюзии и наличие антифосфолипидных антител (АФА).
Неонатальный АФС. Это редкая патология имеет место у новорожденных детей при передаче тромботических факторов трансплацентарным путем от матерей с высокими АФА. Часто беременность на фоне высоких титров АФА разрешается мертворождением плода на раннем этапе гестации.
Серологические варианты АФС — серопозитивный и серонегатвный АФС.
В настоящее время диагноз «серонегативный АФС» ставится с очень большой осторожностью, после исключения всех других возможных тромбофилий [2, 13].
Наиболее распространенными формами АФС у детей являются ПАФС и ВАФС.
J.-C. Pitte и соавт. (1993) разработали ряд критериев, исключающих ПАФС:
Эритема лица (бабочка).
Дискоидная эритема.
Изъязвление слизистой рта или глотки.
Артриты.
Плевриты (без тромбоэмболии легочной артерии или левожелудочковой недостаточности).
Перикардит (исключается инфаркт миокарда или уремия).
Персистирующая протеинурия более чем 0,5 г/сут (наличие иммунокомплексного гломерулонефрита).
Лимфопения менее 1000 клеток в 1 мкл.
Антитела к нативной ДНК.
Антитела к экстрагированным ядерным антигенам.
Антинуклеарные антитела в высоком титре.
Прием препаратов, индуцирующих выработку антител к ФЛ.
Антитела к ФЛ представлены различными классами (IgG, IgM, IgA) и имеют фосфолипидную специфичность. ФЛ — гетерогенная группа молекул с различным химическим строением и электрическим зарядом. К отрицательно заряженным ФЛ относятся: фосфатидилглицерин — КЛ, фосфатидилинозитол, а к нейтральным — фосфатидилхолин и фосфатидилэтаноламин. В клеточной мембране ФЛ образуют двойной слой с выраженной асимметрией. Отрицательно заряженные ФЛ создают поверхность, на которой происходит сборка ферментных комплексов двух основных звеньев коагуляционного каскада. В одном из них (теназный комплекс) фактор Х активируется комплексом факторов IXа и VIIa, а в другом — протромбиназная реакция — происходит конверсия протромбина в тромбин ферментным комплексом, состоящим из фактора Xa и Va (протромбиназный комплекс). Взаимодействие факторов IXa, Xa и протромбина с липидной поверхностью происходит посредством образования кальцийзависимого мостика между остатками гамма-карбоксиглютаминовой кислоты этих белков и отрицательно заряженными полярными группами ФЛ. Связывание с липидной поверхностью приводит к увеличению локальной концентрации и эффективного расположения коагуляционных факторов, что способствует максимальной скорости протекания реакции. Любые вещества, мешающие сборке этих комплексов на фосфолипидной поверхности, в том числе антитела к ФЛ, способны повышать уровень образования тромбина и нарушать свертывание крови. К ФЛ относится и ВА, который in vitro пролонгирует различные фосфолипидзависимые коагуляционные тесты [1, 10, 11].
Со времен Hughes G. R. V. существуют различные теории, объясняющие клеточные и молекулярные механизмы, с помощью которых антифосфолипидные антитела к ФЛ инициируют тромбозы. Одна из теорий предполагает активацию эндотелиальных клеток при присоединении антитела к ФЛ, что проявляется экспрессией молекул адгезии, увеличением секреции цитокинов и метаболизма простациклина.
Вторая теория базируется на оксидантзависимом повреждении сосудистого эндотелия. Окисленные липопротеиды низкой плотности (ЛПНП) захватываются макрофагами, что приводит к их активации, продукции цитокинов и последующему повреждению эндотелиальных клеток. Это подтверждает тот факт, что антитела к КЛ перекрестно реагируют с окисленными ЛПНП. Более того, антитела к ФЛ связываются с окисленным кардиолипином и, вероятно, распознают окисленные ФС, фосфолипидсвязывающие белки или и то и другое.
Третья теория предполагает, что антитела к ФЛ взаимодействуют с фосфолипидсвязывающими протеинами и/или модулируют их функции регулирования коагуляции. Этой теорией объясняются молекулярные механизмы влияния антител к ФЛ к кофакторным белкам: протромбина, протеина С, протеина S, аннексина V, простациклина и бета2-ГП-I [4].
Клинические признаки АФС разнообразны и зависят от локализации невоспалительной тромботической васкулопатии сосудистого русла.
При венозных тромбозах отмечается поражение глубоких вен нижних конечностей. У некоторых детей может развиться и тромбоз легочной артерии, правда, очень редко. Характерен тромбоз венозных сосудов почек, печени, глаз и мезентеральных сосудов.
Артериальный тромбоз у детей отмечается в церебральных артериях. Клиническая манифестация данной патологии — транзиторная ишемическая атака головного мозга или значительно реже встречающийся инсульт [2]. Тромботическая васкулопатия характерна для артерий почек, печени и мезентеральных сосудов. Локализация артериально-венозных тромбозов определяет разнообразие клинических проявлений АФС.
Высокий титр антифосфолипидных антител обусловливает широкий спектр патологии центральной и периферической нервной системы: транзиторная ишемическая атака головного мозга, окулярная нейропатия, внезапная тугоухость, парциальные судороги, эписиндром, хорея, транзиторная общая амнезия и психоз.
Ravelli A., Martini A. (2007) в своих исследованиях уловили значимое родство антител к КЛ класса IgM c цереброваскулярными проявлениями у детей с СКВ. Подобное исследование врачей из Торонто показало, что патогенетическим фактором у детей с СКВ являются антитела к бета2-ГП-I [8]. Наличие высоких титров антител к ФЛ характерно для детей с мультифокальным судорожным синдромом [7].
Педиатрический регистр больных с АФС (Ped-APS регистр) заявил о наличии ассоциации между гематологическими проявлениями и ВАФС у детей. Из них более частыми являются: тромбоцитопения, аутоиммунная гемолитическая болезнь и кровотечения. Клинические проявления поражения сердечно-сосудистой системы вариабельны и характеризуются поражением клапанов сердца, миокарда, артериальной гипертензией и внутрисердечными тромбами.
Кожные проявления АФС разнообразны и проявляются в первую очередь сетчатым ливедо — это сосудистая сеточка в виде синеватых пятен на голенях, ступнях, бедрах, кистях, особенно хорошо выявляемая при охлаждении. Возможна поверхностная сыпь в виде точечных геморрагий, напоминающих васкулит, или кровоизлияние в подногтевое ложе, подошвенная и ладонная эритема и кожные узелки. Наиболее тяжелые кожные проявления АФС — это некроз кожи дистальных отделов нижних конечностей и хронические язвы голеней.
По данным Европейской группы по изучению АФС у детей (Euro-Phosphpolipid Project Group) из 1000 детей с симптомами АФС у 53,1% был диагностирован первичный АФС. Наиболее характерными проявлениями АФС у детей являются венозные тромбозы, тромбоцитопения, livedo reticularis. Неврологическая симптоматика отмечается примерно у 20% больных [12].
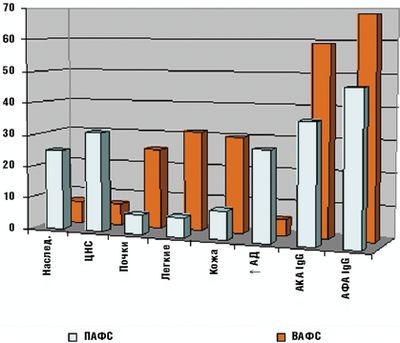
По нашим данным ПАФС развивался чаще у мальчиков с отягощенной наследственностью (спонтанные аборты в анамнезе их матерей, инсульт, гипертоническая болезнь, варикозная болезнь, инфаркт миокарда). В клинических проявлениях преобладали симптомы поражения ЦНС на фоне более низких уровней антикардиолипиновых антител (АКА) и АФА класса IgG. ВАФС характеризовался клиническими признаками поражения почек, легких, кожи и наличием антител к ДНК (Рис.).
Необходимо отметить, что нередко выявляемое на фоне широкого спектра бактериальных и вирусных инфекций повышение уровня АФА (как правило, транзиторное) редко сопровождается развитием тромботических осложнений. Это связывают с различиями в иммунологических свойствах АФА при АФС и инфекционных заболеваниях: у больных с АФС формируются бета2-ГП-I-зависимые антикардиолипиновые антитела. Ряд вирусных инфекций (вирус Эпштейн–Барр, вирус герпеса и т. д.) способствуют повышению титра антител к ФЛ, поэтому для достоверности диагноза АФС у детей требуется наблюдение и контроль клинико-иммунологических показателей тромбоза в динамике [9, 13].
Ведение больных АФС представляет серьезную проблему. В основе АФС лежат различные патогенетические механизмы, приводящим к тромбозам. Гетерогенность клинических проявлений АФС, отсутствие общепризнанных клинических и лабораторных показателей, позволяющих прогнозировать рецидивирование тромботических проявлений, существенно усложняет выбор медикаментозной терапии больных с АФС. Например, развитие повторных тромбозов не всегда коррелирует с изменением титров антител к ФЛ и активностью основного заболевания при вторичном АФС.
Лечение больных АФС основывается на назначении непрямых антикоагулянтов и антиагрегантов (низкие дозы Аспирина), которые широко используются для профилактики тромбозов, не связанных с АФС. У больных с ВАФС, кроме того, проводится лечение основного заболевания. У пациентов с факторами риска повторных тромбозов в течение длительного периода должна проводиться интенсивная профилактика с использованием низкомолекулярного гепарина. Нужно отметить, что при венозных и артериальных тромбозах предпочтительно назначение варфарина и ацетилсалициловой кислоты в низких дозах, но при этом МНО (международное нормализованное отношение) должно сохраняться на уровне 2–3 (при венозных тромбозах) и > 3 (при артериальных). Включение ацетилсалициловой кислоты в комплексную терапию АФС приводит к нормализации свертывания крови и повышению количества тромбоцитов в периферической крови [4, 6]. В отдельных клинических наблюдениях или небольших открытых испытаниях сообщается об эффективности плазмафереза, введения внутривенного иммуноглобулина, простациклина, фибринолитических препаратов, препаратов рыбьего жира у женщин с акушерской патологией. Лечение плазмаферезом, высокими дозами глюкокортикоидами (в том числе пульс-терапия) и цитостатиками используется при лечении «катастрофического» АФС [4, 15].
Изучение механизмов развития, клинических особенностей и подходов к лечению АФС продолжает оставаться одной из наиболее актуальных мультидисциплинарных проблем современной медицины, для решения которой необходимо объединение усилий специалистов различных областей медицины — педиатров, ревматологов, кардиологов, невропатологов, акушеров-гинекологов, иммунологов.
Литература
Баркаган З. С., Момот А. П. Диагностика и контролируемая терапия нарушений гемостаза. Изд. 2-е, дополненное. М.: Ньюдиамед, 2001.
Калашникова Л. А. Неврология антифосфолипидного синдрома. М.: Медицина, 2003, с. 16–20
Калинина Н. М., Дрыгина Л. Б., Соколян Н. А. Аутоиммунная патология эндотелия // Медицинская иммунология. 2004. Т. 6. № 1, 1–15.
Насонов Е. Л. Антифосфолипидный синдром. М.: Литтерра, 2004, с. 337–343.
Насонов Е. Л. Ревматология // Клинические рекомендации. М., ГЭОТАР-Медиа, 2008, с. 145–146.
Решетняк Т. М. Антифосфолипидный синдром. Низкомолекулярные гепарины в терапии антифосфолипидного синдрома и новые перспективы. CONSILIUM-MEDICUM: Том 08 / N 2/2006.
Asherson R. A. Primary antiphospholipid syndrome // J. Rheumatol. 1988. V. 15. P. 1742–1746.
Asherson R. A. Harris E. N. Anticardiolipin antibodies-clinical association // Postgrad. Med. J. 1986. Vol. 62. P. 1081–1087.
Avcin T., Cimaz R., Silverman E. D., Cervera R.., Gattorno M., Garay S., Berkun Y., Sztajnbok F. R., Silva C. A., Campos L. M., Saad-Magalhaes C., Rigante D., Ravelli A., Martini A., Rozman B., Meroni P. L. Pediatric antiphospholipid syndrome: clinical and immunologic features of 121 patients in an international registry//Pediatrics Nov. 2008; 122 (5): 1100–1107.
Hanly J. G. Antiphospholipid syndrome // CMAJ. 2003, June 24; 168 (13): 1675–1682.
Heshmat N. M., El-Kerdany T. H. Serum levels of vascular endothelial growth factor in children and adolescents with systemic lupus erythematosus // Pediatr Allergy Immunol. Jun 2007; 18 (4): 346–353.
Piette J.-C., Cervera R., Font J. et al. Antiphospholipid syndrome: clinical and immunologic manifistations and patterns of disease expression in a cohort of 1000 patients // Arthritis Rheum.
2002. 46: 1019–1027.Ravelli A., Martini A. Antiphospholipid syndrome in pediatrics //Rheum Dis Clin North Am. Aug 2007; 3 (3): 499–523.
Wilson W. A., Gharavi A. E., Koike T. International consensus statement on preliminary classification criteria for definite antiphospholipid syndrome // Arthritis Rheum. 1999. 42: 1309–1311.
Xiao H. J., Yang J. Y., Gao T. J., Huang J. P., Yao Y., Zhang Y. Clinical significance of antiphospholipid antibody in pediatric patients and review of literature // Zhonghua Er Ke Za Zhi. Aug 2004; 42 (8): 571–573.s
Г. А. Новик, доктор медицинских наук, профессор Н. М. Калинина, доктор медицинских наук, профессор Л. Н. Аббакумова, кандидат медицинских наук, доцент К. Г. Кикнадзе СпбГПМА, Санкт-Петербург
Рабочая классификация АФС у детей
Купить номер с этой статьей в pdf
Источник
Антифосфолипидный синдром (синоним: синдром антифосфолипидных антител; АФС) – аутоиммунное состояние, вызванное антителами, которые направлены против фосфолипидов клеточных мембран. Впервые синдром был описан в 1983 году британским ревматологом Грэмом Хьюджем. Антифосфолипидный синдром повышает риск возникновения тромбов (сгустков крови) как в артериях, так и в венах. В статье мы разберем: АФС – что это такое, причины возникновения и признаки.
Что такое антифосфолипидный синдром?
При некоторых заболеваниях в организме вырабатываются антитела, способные атаковать фосфолипиды – компоненты клеточных мембран, что приводит к развитию тромбозов
Антифосфолипидный синдром характеризуется образованием антител к компонентам собственных клеточных мембран (фосфолипидам). Фосфолипиды – важные строительные блоки клеточных мембран в организме человека: они содержатся в тромбоцитах, в нервных клетках и в клетках кровеносных сосудов. Поскольку многие патогены очень похожи на структуры организма, может случиться так, что иммунная система потеряет возможность различать «друзей» и «врагов».
Исследования показывают, что до 5% человеческого населения имеют антитела к фосфолипидам в крови. У женщин значительно чаще развивается антифосфолипидный синдром, чем у мужчин. Средний возраст возникновения синдрома варьируется от 25 до 45 лет.
В международной классификации болезней 10-го пересмотра (МКБ-10) синдром антифосфолипидных антител обозначается кодом D68.6.
Причины
Причины возникновения АФС до конца не изучены. В медицине выделяют 2 формы антифосфолипидного синдрома (АФС): первичную и вторичную. Первичная форма антифосфолипидного синдрома не обусловлена конкретным органическим заболеванием.
Гораздо более распространенным является вторичный фосфолипидный синдром, который сопровождает некоторые заболевания и состояния. При этом АФС развивается вследствие того, что патогены имеют на своей поверхности образования, которые похожи на структуры человеческих клеток. В результате иммунная система образует антитела, которые связывают и устраняют как патоген, так и собственные липиды организма. Такой процесс называется «молекулярной мимикой».
Причиной вторичного АФС могут быть:
- аутоиммунные заболевания (системная красная волчанка, хронический полиартрит, склеродермия, псориатический артрит и др.);
- ряд вирусных или бактериальных инфекций: ВИЧ, гонорея, сифилис, эпидемический паротит и болезнь Лайма;
- ревматоидный артрит;
- дефицит витамина D, витамина Е и цистеина может повысить риск развития аутоиммунных заболеваний;
- в редких случаях АФС при беременности появляется вследствие множественной миеломы или гепатита;
- очень редкой причиной является длительное применение противоэпилептических препаратов, хинина и интерферона.
Факторы риска
Люди, злоупотребляющие алкогольными напитками, входят в группу риска по возможности заболевания антифосфолипидным синдромом
Основные факторы риска:
- курение;
- избыточный вес;
- обезвоживание;
- длительное применение противозачаточных средств (таблетки);
- недостаток физической активности;
- злоупотребление алкогольными напитками;
- питание с избыточным количеством продуктов, богатых витамином К – капуста, шпинат и сыр;
- злоупотребление арахидоновой кислотой и растительными омега-6 жирными кислотами, которое содержатся в пищевых маслах.
Классификация
Выделяют четыре клинико-лабораторных формы АФС:
- Первичная.
- Вторичная.
- Катастрофическая (за короткое время развиваются множественные тромбозы внутренних органов, приводящие к полиорганной недостаточности).
- АФЛ-негативная (не определяются серологические маркеры заболевания).
Симптоматика
Два основных симптома, характерных для антифосфолипидного синдрома:
- артериальный и венозный тромбоз;
- тромбоцитопения.
Венозный тромбоз чаще всего встречается в нижних конечностях, но может также возникать и в других частях венозной системы. Артериальные тромбозы встречаются преимущественно в сосудах головного мозга, но могут также появляться в артериях других органов.
В зависимости от местоположения тромбоза фосфолипидный синдром приводит к различным осложнениям: легочная эмболия, сердечные приступы, инфаркты почек и инсульты. Точные механизмы образования тромбов не полностью изучены.
Другим распространенным симптомом, особенно в случае первичного антифосфолипидного синдрома, является тромбоцитопения – снижение количества тромбоцитов, что характеризуется повышенной склонностью к кровотечениям. У пациентов может возникнуть парадоксальное кровотечение в коже. У женщин с фосфолипидным синдромом увеличивается риск раннего выкидыша.
Визуальные признаки АФЛ включают синеватое обесцвечивание конечностей и кожные язвы, которые могут возникать в различных частях тела.
Антифосфолипидный синдром является распространенной причиной инсульта у молодых пациентов. Если у пациента в возрасте до 45 лет возникает инсульт при отсутствии факторов риска (артериальной гипертонии, расстройства метаболизма липидов), следует исключить антифосфолипидный синдром.
Важно понимать, что не все пациенты с антифосфолипидными антителами страдают от тромботических осложнений. В крупномасштабном исследовании, в котором 360 пациентов с фосфолипидными антителами наблюдались в течение 4-летнего периода, только 9% имели венозный тромбоз. В других исследованиях сообщалось о более высокой частоте венозного и артериального тромбоза.
Диагностика
Основным способом диагностики антифосфолипидного синдрома является выявление в плазме крови антител
Симптомы антифосфолипидного синдрома не позволяют точно поставить диагноз, поскольку они также могут быть связаны с другими заболеваниями. Для выявления антифосфолипидного синдрома необходимо провести дополнительные лабораторные обследования.
В 2006 году группа экспертов перечислила критерии, которые по-прежнему актуальны и которые должны использоваться для окончательной диагностики антифосфолипидного синдрома:
- один или несколько артериальных и венозных тромбозов в ткани или органе. Сгустки крови должны быть подтверждены методами визуализации или гистологическим исследованием;
- одна или несколько необъяснимых внутриутробных смертей плода после 10-й недели беременности;
- несколько преждевременных родов морфологически нормальных новорожденных на 34-й неделе беременности или позже;
- три или более необъяснимых спонтанных аборта у женщины до 10-й недели беременности.
Лабораторные анализы и показатели антифосфолипидного синдрома:
- повышенная концентрация антикардиолипиновых антител в крови по меньшей мере в двух анализах с интервалом не менее 12 недель;
- положительный тест на волчаночный антикоагулянт (в соответствии с рекомендациями международного медицинского сообщества) в плазме крови;
- повышенная концентрация антител против бета-2-гликопротеина-1 в двух измерениях с интервалом в 3 месяца.
У 30-50% пациентов умеренно уменьшается количество тромбоцитов в крови (70 000-120 000/мкл); только в 5-10% случаях количество тромбоцитов ниже 50 000/мкл. У 1% пациентов возникает гемолитическая анемия и тромбоцитопеническая пурпура.
Окончательный диагноз «антифосфолипидный синдром» может быть поставлен только в том случае, если наблюдается хотя бы один клинический и лабораторный критерий.
Лечение антифосфолипидного синдрома
Аспирин препятствует сгущению тромбоцитов и противодействует развитию тромбозов и эмболий
Из-за отсутствия крупных и, соответственно, значимых клинических исследований на предмет причин заболевания, риска тромбоза и терапии, существует нехватка ясности относительно правильных стратегий лечения, даже в экспертных кругах.
Основные направления в терапии АФС – это лечение острого тромбоза и предотвращение повторного тромбирования сосудов. Пациентов следует лечить быстро, так как может возникнуть парадоксальное кровотечение. Позднее лечение может осложнить течение болезни.
Если отсутствуют абсолютные противопоказания, рекомендуется лечение с помощью ацетилсалициловой кислоты в низкой дозе. Аспирин препятствует сгущению тромбоцитов и, таким образом, может противодействовать развитию тромбозов и эмболий. Однако до сих пор не существует четких результатов исследования.
Аспирин дополняется введением гепарина, который предотвращает свертывание крови. С этой целью применяется также Маркумар (непрямой антикоагулянт).
В качестве профилактики дальнейших тромбозов и эмболий следует проводить долгосрочную антикоагулянтную терапию. Самые эффективные средства – кумарины, которые связаны с повышенным риском осложнений. Пожизненная антикоагуляция кумаринами рекомендуется только для пациентов с фосфолипидным синдромом и тяжелыми тромбоэмболическими осложнениями.
У всех пациентов с антифосфолипидным синдромом важно устранить возможные факторы, повышающие риск тромбоза: рекомендуется полностью отказаться от курения.
Вторичные формы требуют эффективного лечения основного заболевания.
Риск рецидивирующего тромбоза и окклюзии, к сожалению, высокий у пациентов с подтвержденным фосфолипидным синдромом. Поэтому им необходимо в долгосрочной перспективе (иногда – пожизненно) принимать антикоагулянт с антагонистом витамина К.
Предполагается, что статины оказывают умеренный противотромбозный эффект. Статины рекомендуются для пациентов с фосфолипидным синдромом, если у них повышена концентрация липидов в крови.
Женщины с антифосфолипидным синдромом должны воздерживаться от использования эстрогенсодержащих лекарств, которые применяют для предотвращения нежелательной беременности и лечения менопаузальных проблем. Употребление эстрогенов значительно увеличивает риск закупорки сосудов.
Лечение беременных с АФЛ
Девушкам с осложнениями беременности низкомолекулярный Гепарин вводится один раз в день
Беременные женщины являются пациентками высокого риска, с которыми необходимо обращаться с особой осторожностью. Если у женщины с антифосфолипидным синдромом не было тромбоза или осложнений при предыдущих беременностях, рекомендуется лечение с помощью ацетилсалициловой кислоты.
Исследования показывают, что комбинированное лечение (Аспирин + гепарин) может снизить риск дальнейшего спонтанного аборта. Некоторые международные исследовательские группы рекомендуют использовать низкомолекулярный гепарин.
Иногда требуется введение гепарина и Аспирина в низких дозах (100 мг в день). Хотя гепарин имеет гораздо меньшую продолжительность действия, чем Маркумар, и его следует вводить под кожу, он действует намного эффективнее.
Через два-три дня после родов гепариновая терапия возобновляется и продолжается в течение 6 недель, если в прошлом возникали тромбоэмболические осложнения. Если проводится амниоцентез или кесарево сечение, терапия гепарином должна быть прервана вечером перед процедурой.
В дополнение к терапии гепарином гинеколог часто прописывает прогестины, чтобы компенсировать недостаточность желтого тела. Кроме того, последовательное ношение компрессионных чулок 2 класса может улучшить состояние женщины.
Пациенткам с осложнениями беременности низкомолекулярный гепарин также вводится один раз в день. Низкомолекулярный гепарин, в отличие от Маркумара, не преодолевает плаценту и, следовательно, не влияет на плод.
Осложнения
Антифосфолипидный синдром является одним из относительно распространенных аутоиммунных заболеваний. Осложнения АФЛ в основном развиваются при беременности вследствие развития тромбоза сосудов плаценты. К таким осложнениям относятся:
- выкидыши и преждевременные роды;
- замирание плода и его внутриутробная гибель;
- преждевременная отслойка плаценты;
- аномалии развития плода;
- женское бесплодие;
- эклампсия;
- гестозы.
При отсутствии лечения осложнения беременности на фоне АФЛ возникают в 80% случаев.
Клинические рекомендации
Людям с антифосфолипидным синдромом курение противопоказано
Независимо от формы антифосфолипидного синдрома все больные с этим диагнозом должны вести образ жизни, который снижает риск тромбоэмболических осложнений: рекомендуется отказаться от табакокурения и употребления других психотропных средств.
Необходимо больше двигаться на свежем воздухе, принимать достаточное количество жидкости и не злоупотреблять спиртными напитками. Клинические рекомендации во многом зависят от состояния больного.
Пациентки с фосфолипидным синдромом должны воздерживаться от использования эстрогенсодержащих контрацептивов, поскольку они могут способствовать развитию тромбоза.
Беременность должна быть тщательно спланирована из-за повышенного риска выкидыша. Лечение синдрома необходимо корректировать во время беременности, чтобы предотвратить спонтанные аборты и не подвергать опасности плод. Женщины, которые хотят забеременеть, должны знать о возможных рисках и вариантах лечения во время беременности.
Прогноз и профилактика
Антифосфолипидный синдром коррелируют у пожилых людей со слабоумием. Болезнь также повышает риск развития почечных заболеваний (почечная недостаточность, почечный инфаркт), инсульта, ишемии миокарда.
Уровень смертности в течение 10 лет среди пациентов с АФЛ составляет 10%: это означает, что 10% больных погибнут в результате осложнений синдрома антифосфолипидных антител в течение следующих 10 лет.
Менее благоприятен прогноз у женщин, страдающих множественными сосудистыми тромбозами вскоре после родов. Существует опасность множественного сужения крупных и более мелких сосудов. Массивное сужение сосудов может ухудшить доставку крови к жизненно важным органам. Если в результате сужения просвета сосудов отказывает орган, пациент может погибнуть. Чем чаще пациент испытывает тромбоз во время его жизни, тем хуже прогноз.
Не существует методов профилактики антифосфолипидного синдрома. Косвенно можно предотвратить только развитие осложнений. При использовании антикоагулянтов следует избегать конкурентных видов спорта, использовать мягкие зубные щетки или электрическую бритву. Об употреблении новых лекарств нужно заблаговременно сообщать лечащему врачу, поскольку некоторые из них могут влиять на свертываемость крови.
В случае инсульта, сердечного приступа или кровоизлияния в легкие необходимо вызвать “скорую помощь”. Внезапное появление мочи в нижнем белье указывает на инфаркт почек, который также следует лечить немедленно.
Совет! При возникновении любых сомнений необходимо обращаться за консультацией квалифицированного специалиста. Чем раньше начинается лечение, тем лучше прогноз, поскольку с каждым новым тромбозом возрастает риск развития летального исхода.
Своевременное обращение к специалисту поможет предотвратить осложнения и, в некоторых случаях (вторичный антифосфолипидный синдром), полностью избавиться от недуга.
Источник
