Антифосфолипидный синдром лечение во время беременности
Антифосфолипидный синдром – это аутоиммунное тромбофилическое (со склонностью к тромбообразованию) состояние, которое обусловлено наличием в крови антител – APA.
Эти антитела распознают и атакуют протеины, связанные с мембранами клеток, повреждают собственно мембраны клеток. Проявляется АФС развитием тромбозов или осложнениями беременности. Беременность с антифосфолипидным синдромом без лечения на этапе планирования и течения беременности часто имеет катастрофические последствия.
Присутствие в крови антифосфолипидных антител без клинических симптомов – не является антифосфолипидным синдромом.
АФС синдром классифицируют на:
- вторичный (развивается на фоне другого аутоиммунного заболевания – СКВ – системная красная волчанка или инфекционо-воспалительной патологии — инфекционный мононуклеоз, ВИЧ, паразитарные заболевания);
- первичный (при отсутствии ревматологического заболевания);
- катастрофический АФС – мультиорганный острый тромбоз, развивающийся в очень короткий срок и , несмотря на лечение, может приводить к летальному исходу.
Содержание
- Причины появления антифосфолипидного синдрома
- АФС и беременность
- Диагностика антифосфолипидного синдрома при беременности
- Лечение АФС при беременности
- Схемы лечения
- Лечение АФС при планировании беременности
- Тактика ведения после родов
Происхождение и причины АФС
Как и у многих аутоиммунных заболеваний, этиология антифосфолипидного синдрома до конца неизвестна, но существует несколько теорий его происхождения:
- Пассивная трансплацентарная передача во время беременности антифосфолипидных антител плоду (из кровотока беременной женщины в кровеносное русло малыша), которые провоцируют заболевание у новорожденного ребенка.
- Генетическую природу заставляют предположить семейные случаи АФС.
- Фосфолипиды распространены в природе человеческих клеток тканей и микроорганизмов – вирусов и бактерий. Разрушение микроорганизмов, попавших в организм, сопровождается разрушением клеток «хозяина» в нашем случае – человека. Явление носит название – «Эффект мимикрии». То есть иммунные реакции, направленные на уничтожение инфекции, приводят к запуску аутоиммунных процессов.
- Главенствующая роль в развитии АФС отводится полиморфизму генов. В развитии антифосфолипидного синдрома при беременности больше внимания уделяется антителам 1 домена бета-2-гликопротеина. Это белок, который встраивается в клеточную мембрану и выполняет свою функцию – тромборезистентности. Находясь в плазме крови, белок связываться с антителами не может, но как только происходит его прикрепление к фосфолипидам клеток мембраны он становится доступным для атаки АФЛ антител. Образуется комплекс гликопротеина с антителами, который и запускает большинство патологических реакций, встречающихся при АФС синдроме, в том числе при беременности.
Мутация в гене, кодирующем эту молекулу бета-2-гликопротеина, приводит к тому, что молекула становится более антигенной, возникает аутосенсибилизация и появляются антитела к этому белку.
Антифосфолипидный синдром и беременность
Все патологические процессы воздействия АФС на беременность сводятся к 4 основным процессам:
- запуску тромбообразования в венах и артериях;
- развитию каскада воспалительного процесса;
- активизации апоптоза (запрограммированной гибели клеток);
- воздействию на трофобласт – слой клеток эмбриона, через который происходит питание от материнского организма.
На стадии имплантации антифосфолипидные антитела нарушают свойства клеток эмбриона и строение клеток трофобласта, что продолжается весь период имплантации, приводя к снижению глубины проникновения трофобласта в эндометрий и усилению тромботических процессов.
Антифосфолипидные антитела могут быть причиной прогестероновой недостаточности, которая сама по себе может вызвать невынашивание беременности и далее синдром потери плода.

Эти процессы происходят генерализовано (во всех органах человека) и локально (местно) – в эндометрии матки. А для успешной имплантации и наступления беременности, как известно эндометрий должен быть здоровым. Поэтому частыми осложнениями беременности с антифосфолипидным синдромом бывают:
- спонтанное прерывание беременности на ранних сроках;
- неразвивающаяся беременность;
- задержка внутриутробного роста плода вплоть до его гибели во 2 и 3 триместре;
- преэклампсия.
Клинические проявления АФС при беременности и диагностика
Все симптомы и проявления АФС можно разбить на 2 группы:
- Со стороны матери.
- Со стороны плода.
До наступления беременности АФС проявляется бесплодием неясного генеза, имплантационными нарушениями в естественных и искусственных циклах оплодотворения. Это и есть ответ на вопрос: мешает ли антифосфолипидный синдром забеременеть. Зачатие крайне затруднено. Также до беременности повышен риск тромботических осложнений.
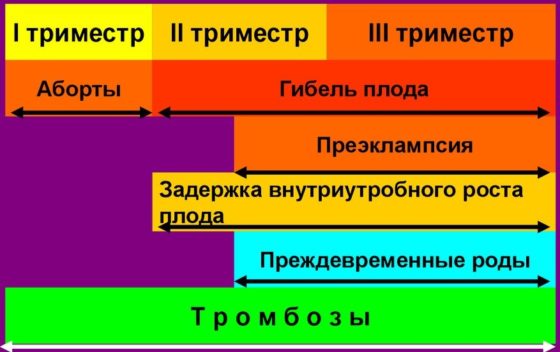
Во время беременности грозными осложнениями АФС синдрома являются:
- Эклапсия и преэклапсия. Риск развития преэклампсии у беременной с АФС составляет 16-21%, против 2-8%, которые наблюдаются в популяции.
- Преждевременная отслойка нормально расположенной плаценты наблюдается в 10% случаев. Частота осложнения в популяции – 1%.
- Тромбоцитопения – частота осложнения 20%.
- Венозные тромбоэмболические нарушения.
- Катастрофический антифосфолипидный синдром, который в 70% случаев заканчивается летально. Его частота у беременных с АФС составляет 1%.
После родов антифосфолипидный синдром опасен венозными тромбоэмболическими нарушениями и катастрофическим антифосфолипидным синдромом.
АФС во время беременности для ребенка имеет следующие осложнения:
- Привычное невынашивание беременности. Вклад АФС в развитие потери беременности — 15%, против 1-2% в популяции.
- Преждевременные роды – 28%.
- Мертворождение или внутриутробная гибель плода – 7%.
- Задержка роста плода 24-39%.
- Фетальные тробмозы (тромбозы у плода).
После родов у новорожденного встречаются следующие осложнения:
- Тромбозы.
- Повышается риск нейроциркуляторных тромбозов – 3%. Большинство этих нарушений сопровождается аутизмом.
- Бессимптомная циркуляция антител к фосфолипидам в 20% случаев.
АФС синдром и лечение при беременности
Золотым стандартом в ведении беременности у женщин с АФС – назначение низкомолекулярных гепаринов и низких доз ацетилсалициловой кислоты.
Доказано, что низкомолекулярные гепарины могут:
- непосредственно связывать АФЛ антитела, тем самым снижается их концентрация в крови;
- ингибировать (угнетать) связывание антител с трофобластом;
- предотвращать гибель клеток трофобласта путем повышения синтеза антиапоптических белков;
- оказывают антикоугулянтное (противосвертывающее) действие – предотвращают повышение свертываемости крови и образование тромбов;
- блокируют выработку веществ, которые запускают механизмы воспалительной реакции.
Схемы лечения АФС синдрома во время беременности
Стандартные рекомендуемые схемы лечения АФС при беременности:
- При АФС синдроме без тромботических осложнений с потерями беременности до 10 недель в прошлом используют комбинацию НМГ (низкомолекулярного гепарина) и ацетилсалициловой кислоты. Подкожно вводится Клексан по 40 мг 1 раз в 24 часа.
- При АФС у беременных без тромботических осложнений с потерей беременности после срока 10 недель в анамнезе рекомендуют только НМГ – Клексан по 40 мг в сутки.
- При антифосфолипидном синдроме с тромботическими осложнениями и утратой беременности на любом сроке в анамнезе используют Клексан в дозе из расчета 1 мг на 1 кг веса каждые 12 часов.
При ухудшении показателей коагулограммы и маточного кровотока назначаются терапевтические дозы.
Лечение АФС при планировании беременности
Принимать препараты – низко фракционированный гепарин (чаще всего используется Клексан, Эноксипарин) и ацетилсалициловую кислоту в низких дозах необходимо еще на этапе планирования беременности. При улучшении показателей крови и ее свертывающей системы (сдаются анализы – коагулограммы, гемостазиограмма), улучшении маточного кровотока (оценивается на доплерометрии) доктор «разрешает» беременность.
Введение антикоагулянтов не прекращается и продолжается до родов. На этапе планирования беременности также назначают:
- витамины – фолиевую кислоту в дозе 400 микрограмм в сутки;
- омега-3-полиненасыщенные жирные кислоты;
- Утрожестан.
Стандартный подход при терапии АФС с привычным невынашиванием беременности позволяет сохранить беременность в 70% случаев. У 30% беременных с АФС не удается добиться положительных результатов. В этих случаях используют плазмаферез, каскадную плазменную фильтрацию. Задача этих процедур – удалить из кровотока АФС антитела и ряд веществ, принимающих участие в каскаде воспалительных тромбообразующих процессов.
Перед плановым кесаревым сечением терапию приостанавливают, для профилактики кровотечений и возможности эпидуральной анестезии. Отмена препаратов производится за сутки. При самопроизвольных родах и экстренном кесаревом ситуация осложняется, но если НМГ вводились за 8-12 часов то эпидуральная анестезия возможна.
Учитывая такие сложности с терапией, с 37 недели беременности женщине отменяют низкомолекулярные гепарины и назначают нефракционированный гепарин, его действие более кратковременное. Прием стандартного гепарина – не является противопоказанием к эпидуральному обезболиванию родов.
При экстренном кесаревом сечении используют общую анестезию.
Антифосфолипидный синдром после родов
После родов противосвертывающая терапия антифосфолипидного синдрома возобновляется через 12 часов. При высоком риске возникновения тромботических осложнений – через 6 часов. Лечение продолжается в течение 1,5 месяца после родов.
Актуальное видео
Антифосфолипидный синдром и тромбофилия у беременных
Рекомендуемые материалы:
Полиморфизм генов тромбофилии и беременность
Цитомегаловирус при беременности: в чем опасность для плода
Норма ТТГ при планировании беременности
Источник
Несмотря на то что клинические рекомендации по диагностике, лечению антифосфолипидного синдрома разработаны ревматологами, к акушерству он имеет прямое отношение. Антифосфолипидный синдром при беременности приводит к привычному невынашиванию, что влечет за собой бездетность пары.
Что это за болезнь
Антифосфолипидный синдром, или АФС – это патология, которая характеризуется повторяющимися тромбозами венозного, артериального, микроциркуляторного русла, патологией беременности с потерей плода и синтезом антифосфолипидных антител (афла): кардиолипиновых антител (аКЛ) и/или волчаночного антикоагулянта (ВА), и/или антител к бета2-гликопротеин Ⅰ. АФС – вариант часто приобретенной тромбофилии.
Код по МКБ 10 пересмотра – Д68.8.
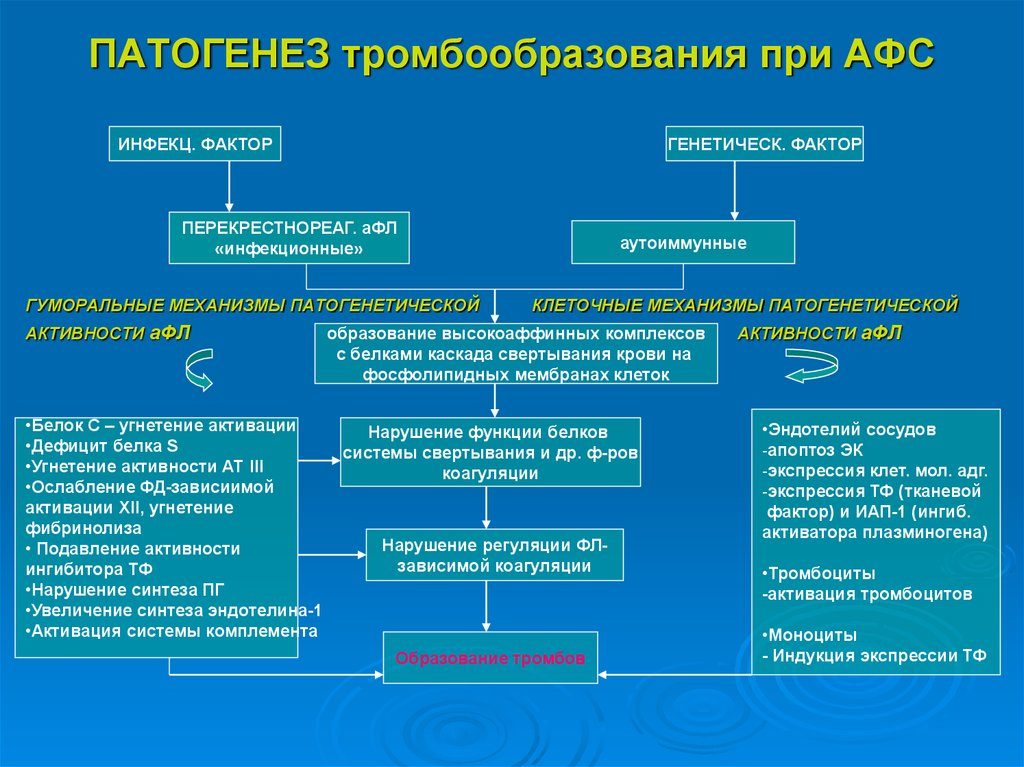
Основой патогенеза антифосфолипидного синдрома является атака антителами мембран клеток. Чаще всего антифосфолипидный синдром развивается у женщин – в 5 раз чаще, чем у мужчин.
Манифестация синдрома происходит возникновением тромбозов, невынашиванием беременности. Часто до развития гестации женщины не подозревали о наличии этой патологии и присутствии антител в крови.
Классификация
Существует несколько вариантов антифосфолипидного синдрома. Основная классификация их такова:
- Первичный – связан с наследственными дефектами гемостаза.
- Вторичный АФС возник на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка), васкулитов, органоспецифичных патологий (сахарный диабет, болезни Крона), онкологических процессов, лекарственного воздействия, инфекций (ВИЧ, сифилис, малярия), при конечной стадии почечной недостаточности.
- Другие варианты АФС:
- серонегативный
- катастрофический
- другие микроангиопатические синдромы (ДВС-синдром, HELLP).
Причины невынашивания беременности

Патогенез развития акушерской патологии при АФС.
Доказано влияние АФС в развитии таких осложнений беременности:
- бесплодие неясного генеза;
- ранние преэмбриональные потери;
- неудачные ЭКО;
- выкидыши на разных сроках;
- внутриутробная гибель плода;
- послеродовая гибель плода;
- синдром задержки развития плода;
- преэклампсия и эклампсия;
- тромбозы во время беременности и после родов;
- пороки развития плода.
В послеродовом периоде у ребенка также возникают последствия антифосфолипидного синдрома: тромбозы, нейроциркуляторные расстройства с формированием аутизма в будущем. 20% детей, рожденных от матерей с АФС, в крови присутствуют антифосфолипидные антитела без симптомов, что говорит о внутриутробной передаче аФЛ.
Патогенетической основой развития всех проявлений АФС при беременности является плацентарная децидуальная васкулопатия, что вызывается недостатком продукции простагландина, тромбозами плаценты и нарушением механизма имплантации. Все эти механизмы препятствуют беременности.
Критерии диагноза
Выделяют критерии, по которым устанавливается диагноз «Антифосфолипидный синдром». Среди клинических критериев выделены следующие:
- Сосудистый тромбоз любой локализации: как венозный, так и артериальный, подтвержденный визуальными методами исследования. При использовании гистологического исследования в биоптатах должны отсутствовать признаки воспаления сосудистой стенки.
- Осложнения беременности:
- один или более эпизод гибели нормально развивающегося плода после 10 недель гестации или
- один или больше эпизодов преждевременных родов до 34 нед из-за значительной преэклампсии, эклампсии, плацентарной недостаточности или
- три или больше случаев подряд спонтанных абортов в сроке менее 10 недель, при отсутствии патологий анатомии матки, генетических мутаций, половых инфекций.
Лабораторные критерии таковы:
- В крови выявлены антитела к кардиолипину иммуноглобулины классов G и M в средних и высоких титрах, по крайней мере, 2 раза за 12 месяцев.
- Антитела к b2-гликопротеину I классов G и/или M в средних или высоких титрах, по крайней мере, 2 раза за год.
- Определен волчаночный антикоагулянт ВА в плазме в 2 более лабораторных исследованиях в промежутке хотя бы 12 месяцев. Заподозрить наличие ВА в крови можно при увеличении АЧТВ в коагулограмме в 2 и более раза.
Высокопозитивным считается анализ на антитела – 60 МЕ/мл, среднепозитивный ответ – 20-60 МЕ/мл, низкопозитивный – менее 20 МЕ/мл.
Для постановки диагноза «Антифосфолипидный синдром» необходимо присутствие одного клинического и одного лабораторного критерия.
Симптомы

Основным симптомом антифосфолипидного синдрома является тромбоз. У женщин эта патология проявляется невынашиванием беременности. Кроме таких очевидных признаков, у женщин могут проявляться дополнительные клинические критерии:
- сетчатое ливедо;
- наличие в анамнезе мигреней, хореи;
- трофические язвенные дефекты нижних конечностей;
- эндокардит и прочее.
Очень тяжело протекает катастрофическая форма антифосфолипидного синдрома. Она сопровождается клиникой острой почечной недостаточности, респираторным дистресс-синдромом, печеночной недостаточностью, нарушением мозгового кровотока, тромбозом крупных сосудов, в том числе и легочной артерии. Без срочной помощь прожить с этой формой длительно невозможно.
Лечение
Лечением АФС занимаются многие специалисты: ревматологи, гематологи, акушеры и гинекологи, кардиологи, кардиохирурги и прочие.
Первая группа пациентов
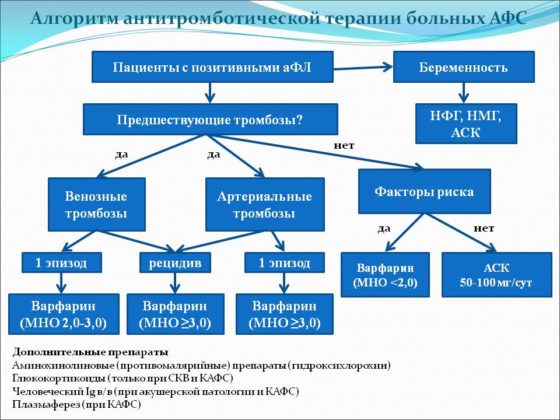
Пациенты, которые не имеют лабораторно выраженных признаков или клинических симптомов, не нуждаются в постоянном лабораторном контроле и непрерывной антикоагулянтной терапии. В этой группе пациентов проводят стандартную профилактику венозных тромбозов.
Вторая группа
У пациентов с высоким титром волчаночного антикоагулянта и/или антифосфолипидных антител более 10 МЕ/мл без тромбоза требуется назначение специфической профилактики – Аспирин в дозировке 75-100 мг один раз в день.
Третья группа
У этих людей результаты анализов на антитела отрицательны, но имеется подтвержденные случаи тромбоза и высокий риск их образования. У этих больных проводится лечение антикоагулянтами низкомолекулярного гепарина в терапевтических дозах. Сразу после постановки диагноза используют:
- Дальтепарин 100 МЕ/кг 2 раза в сутки;
- Надропарин 86 МЕ/кг или 0,1 мл на 10 кг 2 раза в день подкожно;
- Эноксапарин 1 мг/кг 2 раза в день подкожно;
- Со второго дня назначают Варфарин с 5 мг в сутки.
У пациентов этой группы проводят гепаринотерапию не менее 3 месяцев. В начале терапии выполняют контроль МНО каждые 4-5 дня для поддержания целевого значения в 2,0-3,0.
Четвертая группа
В эту группу входят люди, у которых тромбозы происходят на фоне повышенных титров волчаночного антикоагулянта и антифосфолипидного антитела. У этой категории больных назначается Варфарин и низкие доза (75-100 мг) Ацетилсалициловой кислоты. Пациенты с высоким уровнем риска должны получать пожизненно антикоагулянтную терапию.
Прегравидарная подготовка
Подготовка к беременности при АФС проводится в 2 последовательных этапа. На первом проводят оценку коагулограммы, определяют антигенный компоненты крови, удаляют и санируют инфекционные очаги.
Второй этап – это непосредственная подготовка к беременности и ее ведение. Для этого необходима антикоагулянтная терапия. Она проводится индивидуально в течение 1-2 менструальных циклов. Для этого нужно отнести женщину в одну из следующих групп:
- Серонегативный вариант АФС с наличием в анамнезе акушерских проявления синдрома. В сыворотке могут быть обнаружены только антитела к бета2-гликопротеину I. В этой группе проводят подготовку с помощью таких препаратов:
- один из препаратов низкомолекулярного гепарина 1 раз/сутки подкожно (дальтепарин (Фрагмин)120 антиХа МЕ/кг или эноксапарин (Клексан) 100 антиХа МЕ/кг;
- рыбий жир по 1-2 капсулы 3 раза/сутки;
- фолиевая кислота 4 мг/сутки;
- Если отсутствует волчаночный антикоагулянт, но присутствует АФЛА без тромбозов и акушерских клинических проявлений:
- при умеренном титре АФЛА назначается Аспирин 75-100 мг/сутки, а при развитии беременности он отменяется с заменой на дипиридомол 50-75 мг/сутки;
- при высоком и умеренном титре антифосфолипидного антигена комбинируют Ацетилсалициловую кислоту 75 мг/сутки и низкомолекулярный гепарин один раз в сутки подкожно;
- рыбий жир по 1-2 капсуле 3 раза в день;
- фолиевая кислота 4 мг/сутки.
- Если нет в крови волчаночного антикоагулянта, но есть в высоком или умеренном количестве антифосфолипидный антиген и имеется клиника тромбозов и акушерские осложнения:
- один из НМГ (Клексан, Фрагмин, Фраксипарин) 1 раз в сутки подкожно;
- Аспирин 75 мг/сутки с отменой его при развитии беременности и назначением Дипиридамола 50-75 мг/сутки;
- рыбий жир 1-2 капсулы 3 раза в день;
- фолиевая кислота 4 мг/сутки.
- В плазме женщины обнаружены АФЛА и определяется волчаночный антикоагулянт ВА от 1,5 до 2 усл.ед. До нормализации ВА следует воздержаться от беременности. Для нормализации ВА менее 1,2 усл.ед применяют:
- Клексан 100 антиХа МЕ/кг или Фрагмин 120 антиХа МЕ/кг один раз в сутки подкожно;
- рекомендован иммуноглобулин человеческий внутривенно 25 мл через день 3 дозы, повторяют введение препарата в 7-12 недель беременности, в 24 недели и последнее введение перед родами;
- после установления ВА в пределах нормы назначают Ацетилсалициловую кислоту 75 мг/сутки до наступления беременности;
- Клексан или Фрагмин один раз в день подкожно в прежних дозировках;
- рыбий жир 1-2 кап. 3 раза в день;
- фолиевая кислота 4 мг/кг.
- Если ВА в крови более 2 усл.ед, то зачатие откладывается минимум на 6-12 месяцев. Риск развития тромбоза у таких женщин очень велик. Целевое значение ВА – 1,2 усл.ед. Терапия проводится не менее 6 месяцев.
Лабораторная диагностика и обследование при планировании беременности обязательно включает такие показатели свертывания крови:
- тромбоциты – 150-400*109/л;
- фибриноген – 2-4 г/л;
- МНО – 0,7-1,1;
- продукты деградации фибриногена и фибрина – менее 5 мкг/мл;
- д-димеры – менее 0,5 мкг/мл;
- растворимые фибринмономерные комплексы должны отсутствовать;
- протеин С – 69,1-134,1%;
- антитромбин Ⅲ – 80-120%;
- агрегационная активность тромбоцитов с солью аденозиндифосфата – 50-80%, с гидрохлоридом адреналина – 50-80%;
- антикардиолипиновые антитела – все классы иммуноглобулинов менее 10 МЕ/мл;
- ВА – отрицательный или менее 0,8-1,2 усл.ед;
- гипергомоцистеинемия – отрицательная;
- мутация FV (Leiden) гена, ответственного за синтез фактора V, или мутация G20210A гена, ответственного за синтез фактора II – отсутствует;
- общий анализ мочи для определения гематурии;
- контроль за развитием инфекционных болезней: лимфоциты, СОЭ.
Ведение беременности при АФС
Чтобы во время беременности не возникало тромбозов и потери плода, необходима профилактика – немедикаментозная и медикаментозная.
Немедикаментозная:
- физическая активность стимулирует собственный тканевой плазминоген;
- эластичный медицинский трикотаж 1-2 класс компрессии;
- диета с большим количеством растительных масел, свеклы, чернослива, инжира, бананов, поскольку эти продукты обладают слабительным эффектом – это важно, чтобы при дефекации не создавать повышенное давление на стенки вен.
Медикаментозная профилактика тромбозов при беременности
Существует несколько вариантов профилактики в зависимости от течения антифосфолипидного синдрома.
- Отсутствуют серологические маркеры ВА и антикардиолипиновый антиген, тромботические осложнения, могут определяться антитела к бета2-гликопротеину I.
- В первом триместре назначают Клексан или Фрагмин в дозировке для оптимального поддержания д-димеров и фолиевая кислота 4 мг/кг.
- Второй и третий триместры – Фригмин или Клексан до нормальных цифр д-димеров, рыбий жир, Аспирин 75-100 мг/кг при повышенной агрегации тромбоцитов, СЗП 10 мл/кг или концентрат антитромбина при снижени антитромбина 3 менее 80%.
- Перед родами Аспирин отменяют за 3-5 суток, вечернюю дозу НМГ меняют на СЗП 10мг/кг с гепарином 1-2 Ед на каждый мл СЗП.
- При родоразрешении – нормальный уровень д-димеров СЗП 10 мг/кг, при высоком уровне перед операцией – СЗП 5 мл/кг плюс гепарин 1 Ед на 1 мл СЗП или концентрат антитромбина 3, во время операции СЗП 5 мл/кг.
- При наличии в крови АФЛА и тромбозами или без них, отсутствует волчаночный антикоагулянт.
- 1 триместр – Клесан или Фрагмин для поддержания нормального уровня д-димеров+фолиевая кислота 4 мг/сутки.
- 2 и 3 триместры – Клексан или Фрагмин в индивидуальных дозировках+Аспирин 75 мг/сутки+рыбий жир 1-2 кап 3 раза в день, при снижении антитромбина 3 менее 80% активности – СЗП 10 мл/кг или концентрат антитромбина Ⅲ – 10-50 МЕ/кг, при повышении д-димеров более 0,5 мкг/мл – повышении дозировки НМГ.
- Перед родами – отмена Аспирина за 3-5 дней, НМГ заменяют на СЗП 10 мл/кг+НФГ 1-2 ЕД на каждый мл СЗП, при повышении антифосфолипидных антител назначается Преднизолон (Метилпред) 1-1,5 мг/кг внутривенно.
- При родоразрешении если нормальные D-димеры – СЗП 10 мл/кг; если повышены д-димеры, то до операции СЗП 5 мл/кг+НФГ 1 ед на каждый мл CPG или концентрат антитромбина 3, во время операции – СЗП 5 мл/кг, при значительном повышении антител – Преднизолон 1,5-2 мл/кг внутривенно.
- При повышении ВА от 1,5 до 2 усл.ед.
- 1 триместр – базовый прием Фрагмин или Клексана в дозе, как в прошлом варианте+фолиевая кислота+иммуноглобулин человеческий 25 мл через день 3 дозы в 7-12 нед. Если имеется повышение ВА более 1,5 усл.ед в первом триместре, то беременность стоить прервать.
- 2 и 3 триместр – Фрагмин и Клексан в дозировке для нормального поддержания д-димеров+Аспирин 75 мг+рыбий жир 1-2 кап 3 раза в день, при сниженном антитромбине – СЗП 10 мл/кг или концентрат антитромбина Ⅲ 10-50 МЕ/кг в/в, при повышении Д-димеров – повысить дозировку НМГ, иммуноглобулин 25 мл через 1 день 3 раза в 24 недели, если повышен ВА от 1,2 до 2 усл.ед – Преднизолон 30-60 мг/сут в/в, с 13 до 34 недели возможен перевод на Варфарин под контролем МНО.
- Перед родами если был Варфарин, то его отменяют за 2-3 нед, переводят на НМГ, Аспирин отменяется за 3-5 дней до родов, СЗП 10 мл/кг+НФГ 2 ед на каждый мл плазмы, Преднизолон – 1,5-2 мл/кг в/в, при сниженном антитромбине Ⅲ – концентрат антитромбина Ⅲ 10-30 МЕ/кг.
- При родах – до операции СЗП 500 мл+НФГ 1000 ЕД, во время операции – СЗП 10 мл/кг, Преднизолон 1,5-2 мг/кг в/в.
- При повышении ВА более 2 усл.ед беременность следует прерывать.
Если у женщины развился катастрофический антифосфолипидный или HELLP-синдром, то может быть назначен плазмоферез или плазмофильтрация.
Послеродовый период
После родоразрешения возобновить профилактику тромбоэмболии следует уже спустя 8-12 часов Фраксипарином (Надропарином) – 0,1 мл/10 кг, Клексан (Эноксапарин) 100 МЕ/кг, Фрагмин (Дальтепарин) 120 МЕ/кг, если нет кровотечения.
Если у женщины были отмечены тромбозы в анамнезе, то назначаются терапевтические дозы этих средств Фраксипарин – 0,1 мл/10 кг 2 раза в день, Клексан – 100 МЕ/кг 2 раза в день, Фрагмин – 120 МЕ/кг 2 раза в день.
Применение НМГ необходимо продолжать не меньше 10 дней. А если был эпизод доказанной тромбоэмболии, то антикоагулянты используются не менее 3-6 месяцев.
Повышение концентрации антигенов в крови требует консультации гематолога или ревматолога для решения вопроса о гормональной терапии.
Цена на анализы
Чтобы выявить АФС, можно пройти диагностику на платной основе. Многие частные лаборатории предлагают панель для определения антифосфолипидных антител. В лаборатории Инвитро в Москве цены на конец 2018 года таковы:
- обнаружение иммуноглобулинов G и M к кардиолипину стоит 1990 руб;
- диагностика вторичного АФС – цена 3170 руб;
- развернутое серологическое исследование на АФС – 4200 руб;
- лабораторные критерии АФС – 3950 руб.
В лаборатории Синэво в Москве цены на анализы этой панели несколько разняться:
- иммуноглобулинов G и M к кардиолипину – 960 руб;
- антитела к бета2-гликопротеиду I – 720 руб;
- антитела класса G к фосфолипидам – 720 руб;
- антитела класса M к фосфолипидам – 720 руб.
Примерно такие цены могут предложить и другие частные лаборатории в городах России.
Источник
