Антифосфолипидный синдром это аутоиммунное заболевание

Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 28 июля 2019;
проверки требуют 2 правки.
Антифосфолипидный синдром (АФС), или фосфолипидный синдром, или синдром антифосфолипидных антител (АФС или САФА) — аутоиммунное состояние гиперкоагуляции, вызванное антифосфолипидными антителами. АФС провоцирует образование тромбов (тромбоз) как в артериях, так и венах, а также связанные с беременностью осложнения, такие как выкидыш, мертворождение, преждевременные роды и тяжелая преэклампсия.
Диагностические критерии постановки диагноза АФС требуют наличия одного клинического события, такого как тромбоз или осложнение беременности, а также проведения двух анализов крови на антитела, разнесённых по крайней мере на три месяца друг от друга, которые подтверждают наличие либо волчаночного антикоагулянта, либо анти-бета-2-гликопротеина-I.
Антифосфолипидный синдром может быть первичным или вторичным. Первичный антифосфолипидный синдром возникает в отсутствие каких-либо других связанных с ним заболеваний. Вторичный антифосфолипидный синдром встречается совместно с другими аутоиммунными заболеваниями, такими как системная красная волчанка (СКВ). В редких случаях АФС приводит к быстрой полиорганной недостаточности вследствие генерализованного тромбоза, это явление называется «катастрофическим антифосфолипидным синдромом» (или синдромом Ашерсона) и ассоциируется с высоким риском смерти.
История открытия[править | править код]
Антифосфолипидный синдром был впервые полностью описан в 1980-х годах после различных предыдущих докладов о специфических антителах у людей с системной красной волчанкой и тромбозом[2][3]. Этот синдром иногда называют «синдромом Хьюза», после того, как ревматолог Грэм Р. В. Хьюз, работавший в больнице Святого Томаса в Лондоне, подробно описал это состояние[3][4].
Симптомы[править | править код]
Наличие антифосфолипидных антител в отсутствие тромбов или связанных с беременностью осложнений не указывает на АФС. Антифосфолипидный синдром может привести к артериальным или венозным сгусткам крови в любых органах, или к связанным с беременностью осложнениям.[5] . У пациентов с АФС наиболее распространенным симптомом является тромбоз глубоких вен нижних конечностей, а также артериальный тромбоз. У беременных женщин, страдающих от АФС, существует повышенный риск повторного выкидыша, внутриутробного ограничения роста плода и преждевременных родов. Часто причиной таких осложнений является плацентарный инфаркт.
К другим общим симптомам, которые не являются частью критериев классификации АФС, относятся низкий уровень тромбоцитов, болезнь клапанов сердца и ретикулярная асфиксия[6]. Существует также взаимосвязь между антифосфолипидными антителами и головными болями, мигренями и осциллопсией. Некоторые исследования показали наличие антифосфолипидных антител в крови и спинномозговой жидкости пациентов с психологическими симптомами[7]. У очень малого количества пациентов первичный АФС приводит к развитию системной красной волчанки.
Патогенез[править | править код]
Факторы риска развития антифосфолипидного синдрома: для первичного АФС — это генетический маркер HLA-DR7, для вторичного АФС — генетические маркеры HLA-B8, HLA-DR2 и DR3-HLA, а также системная красная волчанка или другие аутоиммунные заболевания.
Антифосфолипидный синдром является аутоиммунным заболеванием, в котором антифосфолипидные антитела (антикардиолипиновые антитела и волчаночный коагулянт) взаимодействуют с белками, которые связываются с анионными фосфолипидами на плазматических мембранах. Как и многие другие аутоиммунные заболевания, этот синдром чаще встречается у женщин, чем у мужчин. Точная причина заболевания неизвестна, но очевидно, что происходит активация системы свёртывания крови. Клинически важные антифосфолипидные антитела (те, которые возникают в результате аутоиммунного процесса) связаны с тромбозом и сосудистыми заболеваниями[8].
Лечение[править | править код]
Часто это заболевание лечится аспирином (реже варфарином), который ингибирует активацию тромбоцитов и выступает в качестве антикоагулянта. Цель профилактического лечения варфарином — поддержание МНО пациента между 2,0 и 3,0. Обычно антикоагулянты не назначаются пациентам, которые не имели тромботических симптомов. Во время беременности вместо варфарина (который может проникать через плаценту и обладает тератогенным действием) обычно применяют гепарин с низким молекулярным весом и низкие дозы аспирина. В трудноизлечимых случаях пациенту может быть назначен иммуноглобулин, а также плазмаферез[9][10].
Прогноз[править | править код]
Долгосрочный прогноз для АФС определяется в основном рецидивом тромбоза, который может возникнуть менее чем у трети больных, иногда, несмотря на антитромботическую терапию.
В популярной культуре[править | править код]
Первичный антифосфолипидный синдром становится окончательным диагнозом пациента в пятом эпизоде шестого сезона сериала «Доктор Хаус». Пациент выздоравливает.
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Ruiz-Irastorza G., Crowther M., Branch W., Khamashta M.A. Antiphospholipid syndrome (англ.) // The Lancet. — Elsevier, 2010. — October (vol. 376, no. 9751). — P. 1498—1509. — doi:10.1016/S0140-6736(10)60709-X. — PMID 20822807.
- ↑ 1 2 Hughes G.R. Thrombosis, abortion, cerebral disease, and the lupus anticoagulant (англ.) // Br. Med. J. (Clin Res Ed) : journal. — 1983. — October (vol. 287, no. 6399). — P. 1088—1089. — doi:10.1136/bmj.287.6399.1088. — PMID 6414579.
- ↑ Sanna G., D’Cruz D., Cuadrado M.J. Cerebral manifestations in the antiphospholipid (Hughes) syndrome (англ.) // Rheumatic Diseases Clinics of North America (англ.)русск. : journal. — 2006. — August (vol. 32, no. 3). — P. 465—490. — doi:10.1016/j.rdc.2006.05.010. — PMID 16880079.
- ↑ Tong M., Viall C. A., Chamley L. W. Antiphospholipid antibodies and the placenta: a systematic review of their in vitro effects and modulation by treatment (англ.) // Human Reproduction (англ.)русск. : journal. — 2014. — Vol. 21, no. 1. — P. 97—118. — doi:10.1093/humupd/dmu049. — PMID 25228006.
- ↑ Rinne T., Bronstein A.M., Rudge P., Gresty M.A., Luxon L.M. Bilateral loss of vestibular function: clinical findings in 53 patients (англ.) // Journal of Neurology (англ.)русск. : journal. — 1998. — Vol. 245, no. 6—7. — P. 314—321. — doi:10.1007/s004150050225. — PMID 9669481.
- ↑ Sokol D.K., O’Brien R.S., Wagenknecht D.R., Rao T., McIntyre J.A. Antiphospholipid antibodies in blood and cerebrospinal fluid of patients with psychosis (англ.) // Journal of Neuroimmunology (англ.)русск. : journal. — 2007. — Vol. 190, no. 1. — P. 151—156. — doi:10.1016/j.jneuroim.2007.08.002. — PMID 17868908.
- ↑ Triplett D.A. Antiphospholipid antibodies. (англ.) // Archives of Pathology & Laboratory Medicine (англ.)русск.. — 2002. — November (vol. 126, no. 11). — P. 1424—1429. — doi:10.1043/0003-9985(2002)1261424:AA2.0.CO;2. — PMID 12421152.
- ↑ de Jong P.G., Goddijn M., Middeldorp S. Antithrombotic therapy for pregnancy loss (англ.) // Human Reproduction (англ.)русск.. — 2013. — Vol. 19, no. 6. — P. 656—673. — doi:10.1093/humupd/dmt019. — PMID 23766357.
- ↑ Horton J.D., Bushwick B.M. Warfarin therapy: evolving strategies in anticoagulation (англ.) // American Family Physician (англ.)русск. : journal. — 1999. — Vol. 59, no. 3. — P. 635—646. — PMID 10029789.
Источник
Антифосфолипидный синдром — аутоиммунная патология, в основе которой лежит образование антител к фосфолипидам, являющимся главными липидными компонентами клеточных мембран. Антифосфолипидный синдром может проявляться венозными и артериальными тромбозами, артериальной гипертензией, клапанными пороками сердца, акушерской патологией (привычным невынашиванием беременности, внутриутробной гибелью плода, гестозом), поражением кожи, тромбоцитопенией, гемолитической анемией. Основными диагностическими маркерами антифосфолипидного синдрома являются Ат к кардиолипину и волчаночный антикоагулянт. Лечение антифосфолипидного синдрома сводится к профилактике тромбообразования, назначению антикоагулянтов и антиагрегантов.
Общие сведения
Антифосфолипидный синдром (АФС) – комплекс нарушений, вызванных аутоиммунной реакцией к фосфолипидным структурам, присутствующим на клеточных мембранах. Заболевание было детально описано английским ревматологом Hughes в 1986 году. Данные об истинной распространенности антифосфолипидного синдрома отсутствуют; известно, что незначительные уровни АТ к фосфолипидам в сыворотке крови обнаруживаются у 2-4% практически здоровых лиц, а высокие титры – у 0,2%. Антифосфолипидный синдром в 5 раз чаще диагностируется среди женщин молодого возраста (20-40 лет), хотя заболеванием могут страдать мужчины и дети (в т. ч. новорожденные). Как мультидисциплинарная проблема, антифосфолипидный синдром (АФС) привлекает внимание специалистов в области ревматологии, акушерства и гинекологии, кардиологии.
Антифосфолипидный синдром
Причины
Основополагающие причины развития антифосфолипидного синдрома неизвестны. Между тем, изучены и определены факторы, предрасполагающие к повышению уровня антител к фосфолипидам. Так, транзиторное нарастание антифосфолипидных антител наблюдается на фоне вирусных и бактериальных инфекций (гепатита С, ВИЧ, инфекционного мононуклеоза, малярии, инфекционного эндокардита и др.). Высокие титры антител к фосфолипидам обнаруживаются у пациентов с системной красной волчанкой, ревматоидным артритом, болезнью Шегрена, узелковым периартериитом, аутоиммунной тромбоцитопенической пурпурой.
Гиперпродукция антифосфолипидных антител может отмечаться при злокачественных новообразованиях, приеме лекарственных средств (психотропных препаратов, гормональных контрацептивов и др.), отмене антикоагулянтов. Имеются сведения о генетической предрасположенности к повышенному синтезу антител к фосфолипидам у лиц-носителей антигенов HLA DR4, DR7, DRw53 и у родственников больных антифосфолипидным синдромом. В целом иммунобиологические механизмы развития антифосфолипидного синдрома требуют дальнейшего изучения и уточнения.
В зависимости от структуры и иммуногенности различают «нейтральные» (фосфатидилхолин, фосфатидилэтаноламин) и «отрицательно заряженные» (кардиолипин, фосфатидилсерин, фосфатидилинозитол) фосфолипиды. К классу антифосфолипидных антител, вступающих в реакцию с фосфолипидами, относятся волчаночный антикоагулянт, Ат к кардиолипину, бета2-гликопротеин-1-кофакторзависимые антифосфолипиды и др. Взаимодействуя с фосфолипидами мембран клеток эндотелия сосудов, тромбоцитов, нейтрофилов, антитела вызывают нарушение гемостаза, выражающиеся в склонности к гиперкоагуляции.
Классификация
С учетом этиопатогенеза и течения различают следующие клинико-лабораторные варианты антифосфолипидного синдрома:
- первичный – связь с каким-либо фоновым заболеванием, способным индуцировать образование антифосфолипидных антител, отсутствует;
- вторичный — антифосфолипидный синдром развивается на фоне другой аутоиммунной патологии;
- катастрофический – острая коагулопатия, протекающая с множественными тромбозами внутренних органов;
- АФЛ-негативный вариант антифосфолипидного синдрома, при котором серологические маркеры заболевания (Ат к кардиолипину и волчаночный антикоагулянт) не определяются.
Симптомы антифосфолипидного синдрома
Согласно современным взглядам, антифосфолипидный синдром представляет собой аутоиммунную тромботическую васкулопатию. При АФС поражение может затрагивать сосуды различного калибра и локализации (капилляры, крупные венозные и артериальные стволы), что обусловливает чрезвычайно разнообразный спектр клинических проявлений, включающий венозные и артериальные тромбозы, акушерскую патологию, неврологические, сердечно-сосудистые, кожные нарушения, тромбоцитопению.
Наиболее частым и типичным признаком антифосфолипидного синдрома являются рецидивирующие венозные тромбозы: тромбоз поверхностных и глубоких вен нижних конечностей, печеночных вен, воротной вены печени, вен сетчатки. У больных с антифосфолипидным синдромом могут возникать повторные эпизоды ТЭЛА, легочная гипертензия, синдром верхней полой вены, синдром Бадда-Киари, надпочечниковая недостаточность. Венозные тромбозы при антифосфолипидном синдроме развиваются в 2 раза чаще артериальных. Среди последних преобладают тромбозы церебральных артерий, приводящие к транзиторным ишемическим атакам и ишемическому инсульту. Прочие неврологические нарушения могут включать мигрень, гиперкинезы, судорожный синдром, нейросенсорную тугоухость, ишемическую нейропатию зрительного нерва, поперечный миелит, деменцию, психические нарушения.
Поражение сердечно-сосудистой системы при антифосфолипидном синдроме сопровождается развитием инфаркта миокарда, внутрисердечного тромбоза, ишемической кардиомиопатии, артериальной гипертензии. Довольно часто отмечается поражение клапанов сердца – от незначительной регургитации, выявляемой с помощью ЭхоКГ, до митрального, аортального, трикуспидального стеноза или недостаточности. В рамках диагностики антифосфолипидного синдрома с сердечными проявлениями требуется проведение дифференциальной диагностики с инфекционным эндокардитом, миксомой сердца.
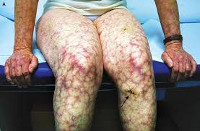
Почечные проявления могут включать как незначительную протеинурию, так и острую почечную недостаточность. Со стороны органов ЖКТ при антифосфолипидном синдроме встречаются гепатомегалия, желудочно-кишечные кровотечения, окклюзия мезентериальных сосудов, портальная гипертензия, инфаркт селезенки. Типичные поражения кожи и мягких тканей представлены сетчатым ливедо, ладонной и подошвенной эритемой, трофическими язвами, гангреной пальцев; опорно-двигательного аппарата — асептическими некрозами костей (головки бедренной кости). Гематологическими признаками антифосфолипидного синдрома служат тромбоцитопения, гемолитическая анемия, геморрагические осложнения.
У женщин АФС часто выявляется в связи с акушерской патологией: повторным самопроизвольным прерыванием беременности в различные сроки, задержкой внутриутробного развития плода, фетоплацентарной недостаточностью, гестозом, хронической гипоксией плода, преждевременными родами. При ведении беременности у женщин с антифосфолипидным синдромом акушер-гинеколог должен учитывать все возможные риски.
Диагностика
Антифосфолипидный синдром диагностируется на основании клинических (сосудистый тромбоз, отягощенный акушерский анамнез) и лабораторных данных. Основные иммунологические критерии включают выявление в плазме крови средних или высоких титров Ат к кардиолипину класса IgG/IgM и волчаночного антикоагулянта дважды в течение шести недель. Диагноз считается достоверным при сочетании, по меньшей мере, одного основного клинического и лабораторного критерия. Дополнительными лабораторными признаками антифосфолипидного синдрома являются ложноположительная RW, положительная реакция Кумбса, повышение титра антинуклеарного фактора, ревматоидного фактора, криоглобулинов, антител к ДНК. Также показано исследование ОАК, тромбоцитов, биохимического анализа крови, коагулограммы.
Беременные с антифосфолипидным синдромом нуждаются в мониторинге показателей свертывающей системы крови, проведении динамического УЗИ плода и допплерографии маточно-плацентарного кровотока, кардиотографии. Для подтверждения тромбозов внутренних органов выполняется УЗДГ сосудов головы и шеи, сосудов почек, артерий и вен конечностей, глазных сосудов и др. Изменения створок сердечных клапанов выявляются в процессе ЭхоКГ.
Дифференциально-диагностические мероприятия должны быть направлены на исключение ДВС-синдрома, гемолитико-уремического синдрома, тромбоцитопенической пурпуры и др. Учитывая полиорганность поражения, диагностика и лечение антифосфолипидного синдрома требуют объединения усилий врачей различных специальностей: ревматологов, кардиологов, неврологов, акушеров-гинекологов и др.
Лечение антифосфолипидного синдрома
Основной целью терапии антифосфолипидного синдрома служит предотвращение тромбоэмболических осложнений. Режимные моменты предусматривают умеренную физическую активность, отказ от долгого нахождения в неподвижном состоянии, занятий травматичными видами спорта и длительных авиаперелетов. Женщинам с антифосфолипидным синдромом не следует назначать пероральные контрацептивы, а перед планированием беременности необходимо обязательно обратиться к акушеру-гинекологу. Беременным пациенткам в течение всего периода гестации показан прием малых доз глюкокортикоидов и антиагрегантов, введение иммуноглобулина, инъекции гепарина под контролем показателей гемостазиограммы.
Медикаментозная терапия при антифосфолипидном синдроме может включать назначение непрямых антикоагулянтов (варфарина), прямых антикоагулянтов (гепарина, надропарина кальция, эноксапарина натрия), антиагрегантов (ацетилсалициловой кислоты, дипиридамола, пентоксифиллина). Профилактическая антикоагулянтная или антиагрегантная терапия большинству больных с антифосфолипидным синдромом проводится длительно, а иногда пожизненно. При катастрофической форме антифосфолипидного синдрома показано назначение высоких доз глюкокортикоидов и антикоагулянтов, проведение сеансов плазмафереза, переливание свежезамороженной плазмы и т. д.
Прогноз
Своевременная диагностика и профилактическая терапия позволяют избежать развития и рецидивирования тромбозов, а также надеяться на благоприятный исход беременности и родов. При вторичном антифосфолипидном синдроме важным представляется контроль за течением основной патологии, профилактика инфекций. Прогностически неблагоприятными факторами служат сочетание антифосфолипидного синдрома с СКВ, тромбоцитопения, быстрое нарастание титра Ат к кардиолипину, стойкая артериальная гипертензия. Все пациенты с диагнозом «антифосфолипидный синдром» должны находиться под наблюдением ревматолога с периодическим контролем серологических маркеров заболевания и показателей гемостазиограммы.
Источник
Антифосфолипидный синдром (АФС) является аутоиммунным процессом не воспалительного генеза.
При этом процессе иммунные клетки вырабатывают антитела, направленные на уничтожение фосфолипидов – структурные образования сосудистых и нервных клеток, а также мембран тромбоцитов. Особую опасность представляют осложнения антифосфолипидного синдрома у беременных — мертворождение, преждевременные роды, выкидыши, тяжелая форма преэклампсии.
Различают такие виды данной патологии:
- катастрофический АФС – тромбообразование в разных органах за короткий срок (до семи часов);
- первичный – без проявлений красной волчанки или сопутствующих инфекционных болезней;
- вторичный – на фоне системной волчанки;
- синдром без специфических антител;
- АФС, проявляющийся симптомами, характерными для других форм тромбофилий.
Виды АФС, обусловленные наличием или отсутствием антифосфолипидных антител:
- серопозитивная форма – в крови помимо специфических антител выявлен волчаночный антикоагулянт;
- серонегативная форма – отсутствие волчаночного антикоагулянта, отсутствие антител к кардиолипину.
Диагностика антифосфолипидного синдрома и его формы возможна только в условиях современной лаборатории, оснащенной высокочувствительным техническим оборудованием и высококачественными реагентами.

Причины антифосфолипидного синдрома
Причины антифосфолипидного синдрома первичной формы, как и любых других аутоиммунных заболеваний, не установлены. Современным ученым удалось выделить группу факторов, при воздействии которых вероятность развития болезни повышается. К основным из них относятся:
- генетический фактор — наличие заболевания у родственников сопряжено с повышенным риском патологии у женщины;
- бактериальные инфекции, вызванные стрептококками, стафилококками, туберкулезной бациллой;
- вирусные инфекции: ВИЧ, цитомегаловирус, гепатит, вирус Эпштейн-Барр, инфекционный мононуклеоз и другие;
- аутоиммунные состояния: волчанка, узелковый периартериит, тромбоцитопеническая пурпура, склеродермия и другие;
- ревматоидный артрит;
- злокачественные новообразования;
- продолжительный прием определенных медикаментов: психотропная группа, оральные противозачаточные средства, интерфероны.
Здесь нужно понимать, что наличие одного или даже нескольких из вышеперечисленных факторов не является диагностическим критерием, но пациентам из группы риска следует более внимательно относиться к своему здоровью.

Признаки и симптомы антифосфолипидного синдрома
Клинические признаки всех форм АФС обусловлены тромбозом. Симптомы антифосфолипидного синдрома зависят от локализации процесса, размера и вида сосуда, скорости развития тромбоза. При поражении мелких сосудов симптомы антифосфолипидного синдрома развиваются медленно, постепенно прогрессируют, напоминают поражение органа хроническим воспалительным процессом. При поражении крупных сосудов функция соответствующего органа нарушается резко, что приводит к катастрофическим изменениям.
Проявления при поражении определенных органов и систем:
- нижние конечности: отеки, болезненность, гиперемия, изъязвления, гангрена;
- нервная система: энцефалопатия, мигрень, тугоухость, нейропатия, парестезия, амнезия и микроинсульт;
- сердце: кардиомиопатия, гипертония и инфаркт;
- почки: признаки почечной недостаточности;
- печень: симптомы портальной гипертензии;
- кожа: синюшная сеточка, сыпь и гангрена пальцев;
- беременность: отслойка плаценты и самопроизвольный аборт.
Редко поражаются сосуды легких, желудка или кишечника.
При поражении нижних конечностей пациенты жалуются на интенсивную боль в ногах, которая усиливается после физической нагрузки и уменьшается после отдыха. Некоторые больные отмечают усиление болевых ощущений при опущении конечностей ниже уровня головы. Кожа ног бледная, иногда — синюшная, на ощупь — холодная, при хроническом, медленно развивающемся процессе заметны трофические изменения.
При поражении центральной нервной системы больные жалуются на приступы головных болей. Боль чаще всего боль локализуется в правой или левой половине головы, интенсивная, усиливается от малейшего шума или даже света. Иногда приступам предшествуют слуховые или зрительные галлюцинации, вспышки света перед глазами.
О развитии энцефалопатии говорят забывчивость, невозможность сориентироваться на месте и во времени, головокружение, снижение когнитивных возможностей. Интеллектуальные задачи, с которыми пациент раньше справлялся без проблем, становятся непосильными. В конечностях или на определенных участках тела снижается чувствительность, появляется ощущение покалывания, ухудшается переносимость низких температур. При поражении сердечно-сосудистой системы отмечаются повышенное артериальное давление, периодические боли в сердце. Несмотря на адекватную терапию, у больного происходят сердечно-сосудистые катастрофы — инсульты и инфаркты.
Почечная недостаточность развивается постепенно. На начальных этапах пациенты чувствуют себя удовлетворительно. При значительном нарушении функции появляются тошнота, рвота, общая слабость, головокружение, уменьшается количество мочи. В крови значительно повышается уровень креатинина и мочевины — основных показателей азотистого обмена, которые в норме выводятся почками. О поражении печени свидетельствуют скопление жидкости в животе, чувство тяжести и боль в правом подреберье, горечь во рту. Возможно развитие желтухи.
Беременные женщины — особенная категория больных АФС. Выносить и родить здорового ребенка без адекватной сопроводительной терапии таким пациенткам практически невозможно. В большинстве случаев у женщин диагностируется замершая беременность на ранних сроках и самопроизвольные выкидыши. Даже если беременность не прервалась на раннем сроке, очень высока вероятность преждевременных родов, внутриутробной гибели плода и преждевременной отслойки плаценты.
Диагностика антифосфолипидного синдрома
Диагностика антифосфолипидного синдрома включает оценку клинических проявлений, данные лабораторных и визуальных исследований. Верность диагноза зависит от наличия саппоровских критериев, включающих:
- эпизоды тромбоза, даже единственный эпизод;
- патология беременности;
- смерть нормально развивающегося плода до десятинедельного срока;
- преждевременная родовая деятельность;
- два и более выкидыша;
- наличие антикардиолипиновых антител;
- выявление волчаночного антикоагулянта.
Диагноз «антифосфолипидный синдром» считается достоверным, если у человека дважды выявили минимум по одному клиническому и лабораторному критерию.
Лабораторная диагностика антифосфолипидного синдрома считается достоверной при соблюдении таких условий:
- умеренно повышенный или высокий уровень антител к кардиолипину определяется дважды. Минимальный интервал между обследованиями — 12 недель;
- тест на волчаночный антикоагулянт в плазме крови проводится дважды, с интервалом в 6 недель.
Диагноз «антифосфолипидный синдром» подтверждается, если оба исследования продемонстрировали положительные результаты. Кроме того, нужно установить факт удлинения фосфолипидзависимой фазы свертывания плазмы. С этой целью применяется ряд специализированных тестов. При смешивании плазмы больного с плазмой здорового человека результаты тестов не изменяются, тогда как при добавлении фосфолипидов показатели нормализуются. Кроме того, при подозрении на АФС следует исключить другие коагулопатии, которые характеризуются похожими симптомами и лабораторными показателями.
Лечение антифосфолипидного синдрома
Лечение антифосфолипидного синдрома нацелено на снижение рисков тромбообразования, заключается в пожизненном приеме антикоагулянтов. Поскольку причины синдрома неизвестны, то и единых протоколов лечения данного заболевания на сегодняшний день нет.
Основная цель терапии — нормализация работы свертывающей системы крови, предотвращение осложнений антифосфолипидного синдрома, предупреждение повторных эпизодов заболевания. С этой задачей успешно справляется варфарин — непрямой антикоагулянт. Эффективную дозу подбирают индивидуально, ориентируясь на лабораторные показатели свертывания крови. Беременным варфарин противопоказан, так как препарат приводит к формированию врожденных пороков у плода. Женщинам, вынашивающим ребенка, рекомендуют прием низких доз аспирина в комбинации с низкомолекулярными гепаринами. Данные препараты обладают высокой эффективностью, при минимальной вероятности развития осложнений. Данная терапия продолжается в послеродовом периоде. Доза препаратов, длительность лечения определяется индивидуально, в зависимости от наличия и исхода предыдущих беременностей, эпизодов беременности в анамнезе.
Мнение эксперта

Глюкокортикоиды и цитостатические средства назначаются только при наличии системных воспалительных заболеваний соединительной ткани. То есть, препараты этих групп нужны для лечения основного заболевания. По показаниям подбирают симптоматическую терапию — обезболивающие, противовоспалительные, средства, улучшающие реологические свойства крови и состояние стенок кровеносных сосудов.
Профилактика антифосфолипидного синдрома
Профилактика антифосфолипидного синдрома остается очень сложной проблемой. Это объясняется особенностями механизма развития и разнообразностью клинических проявлений.
Первичная профилактика антифосфолипидного синдрома заключается в устранении тех факторов риска, на которые можно повлиять:
- уровень артериального давления;
- показатели жирового обмена;
- курение;
- активность системных воспалительных заболеваний соединительной ткани, в частности, системной красной волчанки;
- инфекционные процессы с латентным характером течения;
- психоэмоциональные стрессы.
Особое внимание следует уделить режиму дня, питанию. Пациентам из группы риска категорически противопоказаны как физические, так и умственные переутомления. Больных обучают планировать труд и отдых, эффективно восстанавливать силы. Из рациона следует исключить алкогольные напитки, ограничить острые, пряные блюда, жирную, жареную пищу. Пациентам следует употреблять как можно больше овощей, фруктов, нежирные сорта мяса и рыбы.
Медикаментозная профилактика тромбозов заключается в пожизненном приеме препаратов, препятствующих образованию тромбов.
Так как антифосфолипидный синдром — это неизлечимое заболевание, все пациенты должны находиться под непрерывным диспансерным наблюдением. Регулярные медицинские осмотры и лабораторная диагностика помогут проконтролировать активность основной патологии, минимизировать воздействие неблагоприятных факторов, вовремя выявить рецидив, назначить необходимое лечение. Такой подход значительно снижает вероятность тяжелых осложнений, улучшает прогноз для жизни и здоровья пациента. Запишитесь в клинику «АльтраВита», где вам проведут всестороннюю диагностику, назначат грамотное лечение антифосфолипидного синдрома. У нас есть специалисты, которые занимаются изучением этой патологии. Они постараются помочь вам, используя результаты последних исследований. Учреждение укомплектовано всем необходимым для качественного диагностического и лечебного процесса. Существенное преимущество клиники — отсутствие очередей, приятная атмосфера, приветливый персонал.
Источник
