Антифосфолипидный синдром боль в суставах
Расстройства обменного происхождения встречаются в практике эндокринологов и не только. По характеру это самые разные состояния, в том числе сопряженные с избыточной активностью собственного иммунитета организма человека. Имеют место опасные изменения, насколько — зависит от конкретного диагноза.
Антифосфолипидный синдром — это патологический процесс, сопряженный с выработкой особых антител к одноименному веществу. Фосфолипиды входят в структуру клеточных мембран, потому нарушение приводит к генерализованным расстройствам в работе организма. В частности страдает кровеносная система.
«Визитной карточкой» синдрома является нарушение процесса свертывания крови, смещение его в сторону гиперкоагуляции из-за деструкции тромбоцитов, как раз тех клеток, которые и участвуют в нормальной работе организма.
Кроме, наблюдается поражение центральной нервной системы, сердца, почек и прочих структур. Огромные проблемы возникают на фоне беременности, возможны выкидыши и другие опасные осложнения.
Лечение представляет определенные трудности. В основном это связано с невозможностью быстро распознать источник нарушения. Однако при грамотной помощи удается скорректировать расстройство и обеспечить позитивные прогнозы.
Механизм развития
В основе патологического процесса лежит группа изменений. Алгоритм становления проблемы примерно следующий:
- На организм человека влияет некий провоцирующий фактор. К таковым может относиться перенесенное инфекционное заболевание, вирусное или бактериальное, вариантов несколько. Системные расстройства воспалительного профиля, но не септического характера.
Также влияние токсического фактора, отравление солями тяжелых металлов, парами прочих веществ. Что стало виной началу патологического процесса — нужно выяснять посредством диагностики.
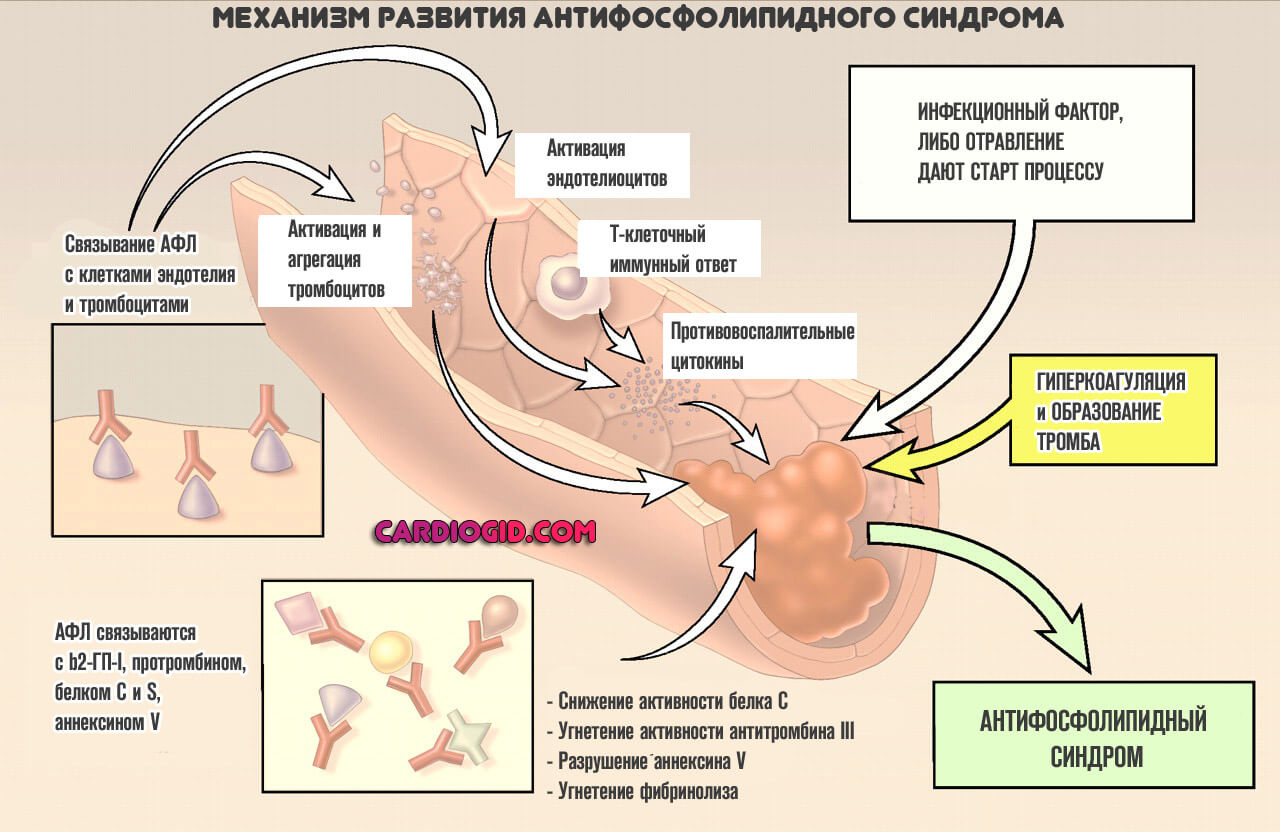
- В результате влияния негативного фактора развивается проблема по типу аутоиммунной реакции. Она ложная, поскольку реальной угрозы уже нет. Такой сбой может быть разной степени тяжести: от минимальной, которая практически не заметна или не имеет симптомов вообще до критических нарушений.
- В результате аутоиммунной реакции вырабатывается большое количество антител к фосфолипидам. Эти соединения входят в структуру клеток и вещества провоцируют разрушение мембран, что приводит к катастрофическим последствиям.
Нужно отметить, что почти у 3% людей возможно повышение уровня антител без каких-либо проблем со здоровьем. Патологией это не считается, организм справляется с нарушением, но вполне может указывать на начальные фазы расстройства, потому игнорировать такое явление категорически не стоит.
- Антитела к фосфолипидам вызывают разрушение клеток за счет растворения внешней мембраны. Страдают все цитологические структуры без разбора, в зависимости от того, как циркулируют вещества иммунитета.
В результате АФС синдрома, больше всего затрагиваются тромбоциты, структуры головного мозга и центральной нервной системы вообще, сердце, почки, у беременных под удар попадает плацента, возникает огромная опасность для плода.
В конечном итоге такая реакция приводит к нарушению работы всего тела. Насколько опасному — зависит от количества синтезируемых антител и агрессивности реакции иммунитета организма. Необходимо как можно быстрее начинать лечение. В противном случае предсказать осложнения не получится.
По статистике в основном страдают женщины в возрасте до 35-45 лет. Они находятся в группе повышенного риска, потому требуется тщательное наблюдение, особенно в фертильные годы и в период течения беременности.
Классификация
Подразделение процесса проводится по комплексному критерию: этиология плюс клиническая картина и особенности конкретного состояния.
Соответственно определяют такие моменты:
- Первичная форма. Сопровождается спонтанным развитием. Каких-либо заболеваний сторонних, способных вызывать нарушение не существует. Однако оно может просто не определяться. Потому имеет смысл обследовать пациента несколько раз с интервалом в пару месяцев, диагноз может быть пересмотрен.
- Вторичный патологический процесс. Встречается намного чаще. Антифосфолипидный синдром возникает на фоне прочих заболеваний. В том числе нетипичных, таких как инфекционные процессы. Распознать их необходимо, чтобы затем увязать с характером отклонения.
- Идиопатическая форма. Устанавливается по результатам неоднократно проведенной диагностики. Речь идет о состоянии, причина которого неясна. При этом врачи вынуждены бороться с проявлениями нарушения, а не с самим заболеванием.
По мере уточнения характера расстройства, возможно, диагноз будет пересмотрен. Вопрос остается открытым до дальнейшей диагностики. Считается наименее благоприятной формой, поскольку нет возможности влиять на первопричину.
- АФЛ-отрицательная или скрытая. Встречается сравнительно часто. При этом несмотря на типичные проявления патологического процесса и присутствие специфических антител, прочие маркеры заболевания не определяются. Не обнаруживается волчаночный антикоагулянт, некоторые другие вещества, что странно для такого состояния.
Необходимо провести серию лабораторных тестов, чтобы подтвердить подозрения на скрытую форму. Синдром АФС в анализе крови — это не единственный признак, но наиболее характерный, потому оценивают в таком случае именно его.
- Критический или катастрофический тип. Характеризуется массивной гиперкоагуляцией с развитием опасных осложнений. Появляется множество тромбов, без срочной медицинской помощи пациент обречен.
Указанная классификация комплексная, есть и другие способы подразделения, но они не считаются общепризнанными, потому используется в куда меньшей мере.
Симптомы
Клиническая картина крайне неоднородна, поскольку антифосфолипидные антитела присутствуют во всем организме сразу, возможно развитие изменений со стороны целой группы систем. Признаки называют в зависимости от преимущественной локализации нарушения.
Кровообращение
Среди характерных моментов:
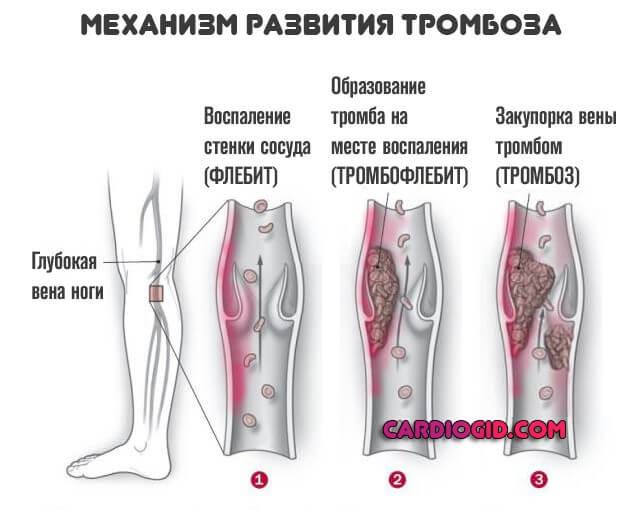
- Тромбозы. На фоне рассматриваемого заболевания высока вероятность образования сгустков, которые не позволят питать ткани и органы. Это крайне опасное состояния, поскольку оно чревато отмиранием клеток и гангреной.
- Ощущение онемения конечностей. Проявление тромбоза. Встречается в результате частичной закупорки. Сопровождается беганием мурашек, невосприимчивостью к механическим раздражителям.
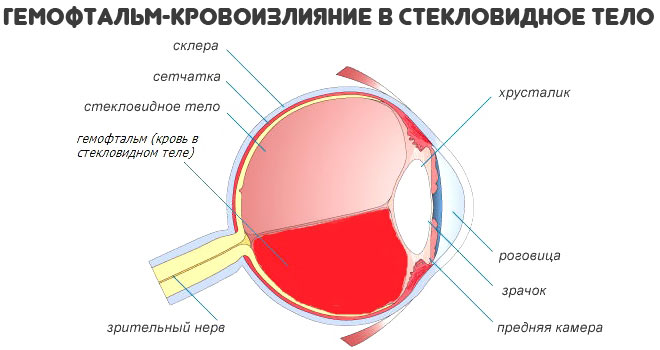
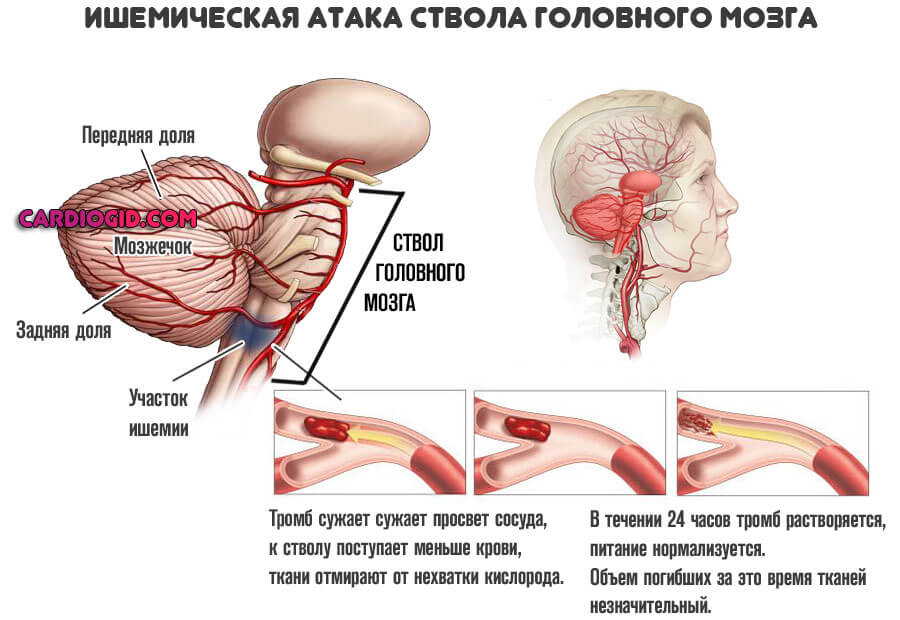
- Слепота, моно- или бинокулярная. Развивается как результат тромбоза вен сетчатки. Возможен разрыв сосуда, гемофтальм, но чаще всего начинается простая ишемия с деструкцией зрительного нерва и становлением полной и необратимой потери способности видеть. Это один из наиболее опасных сценариев на фоне антифосфолипидного синдрома.
- Расстройства чувствительности, двигательной активности. В результате все того же тромбоза.
- Изменение оттенка тканей. Сначала на бледный, затем на фиолетовый, багровый или грязновато-коричневый. Вариантов несколько, в зависимости от того, какие сосуды поражены.
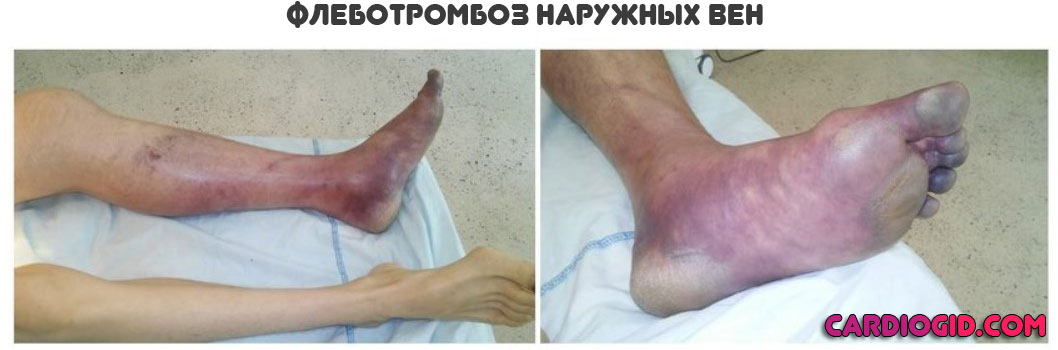
- Интенсивные болевые ощущения. При перемещении и просто попытке опереться на пораженную ногу, использовать руку со стороны вовлечения в процесс. В основном страдают как раз конечности.
- Некроз. Отмирание тканей, гангрена.
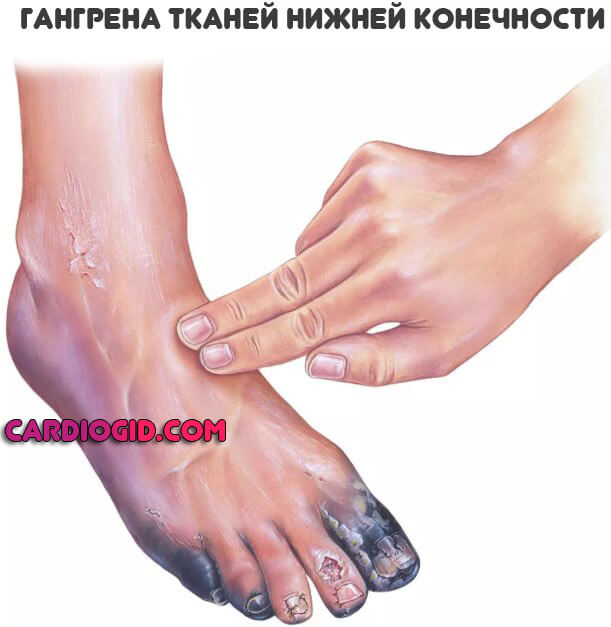
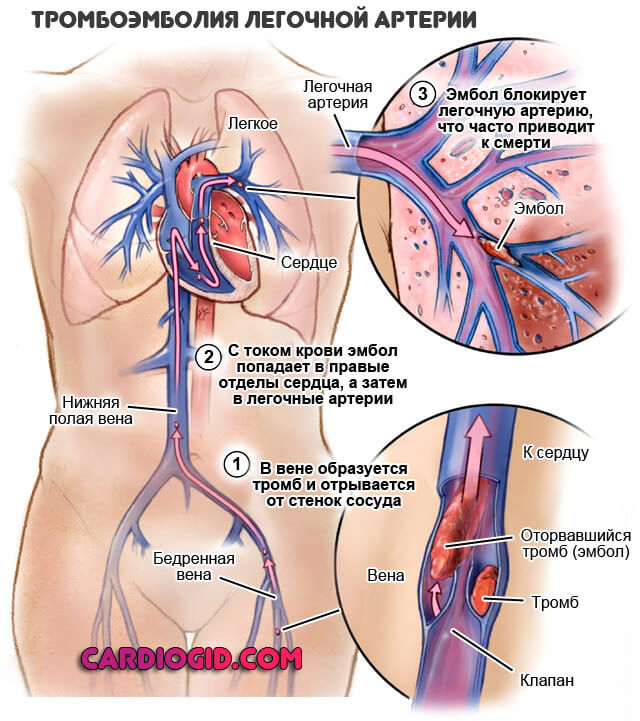
Встречаются поражения не только вен, но и артерий. Развитие тромбоза магистральных и даже отдаленных сосудов сопровождается отрывом сгустка, его миграцией и в конечном итоге закупоркой важных трофических путей (например легочной артерии) со стремительным летальным исходом. Порой пациент не успевает не только среагировать, но и понять, что произошло.
Сердце
Кардиальные структуры поражаются столь же часто. Клинические проявления антифосфолипидного синдрома включают в себя следующие симптомы:
- Интенсивные боли в грудной клетке. По характеру они жгучие или давящие. Что как раз указывает на ишемическое происхождение дискомфорта. Сила велика, продолжительность — порядка нескольких десятков минут, затем ощущение стихает.
- Нарушения ритма. Тахикардия. Ускорение биения, по мере прогрессирования изменений ЧСС может резко упасть. Это неблагоприятный признак.
- Одышка. Даже в состоянии полного покоя, без какой-либо физической нагрузки. При механической активности проявление становится все более интенсивным.
- Тошнота.
- Головокружение. Расстройство со стороны центральной нервной системы. На фоне поражения сердца падает сократительная способность мышечного органа, он не способен питать мозг в достаточной мере. Это причина нарушения самочувствия. В дальнейшем вероятна потеря сознания, возможно неоднократная.
- Слабость. Астенический синдром. Характеризуется разбитостью, сонливостью, невозможностью вести привычную активную деятельность.
- Возможна паническая атака. Ощущение сильного страха без видимого источника проблемы.
По характеру симптомы напоминают полную клинику при стенокардии, однако приступ имеет высокую вероятность трансформации в инфаркт. Пациентов в обязательном порядке госпитализируют еще до того, как исход станет понятен.
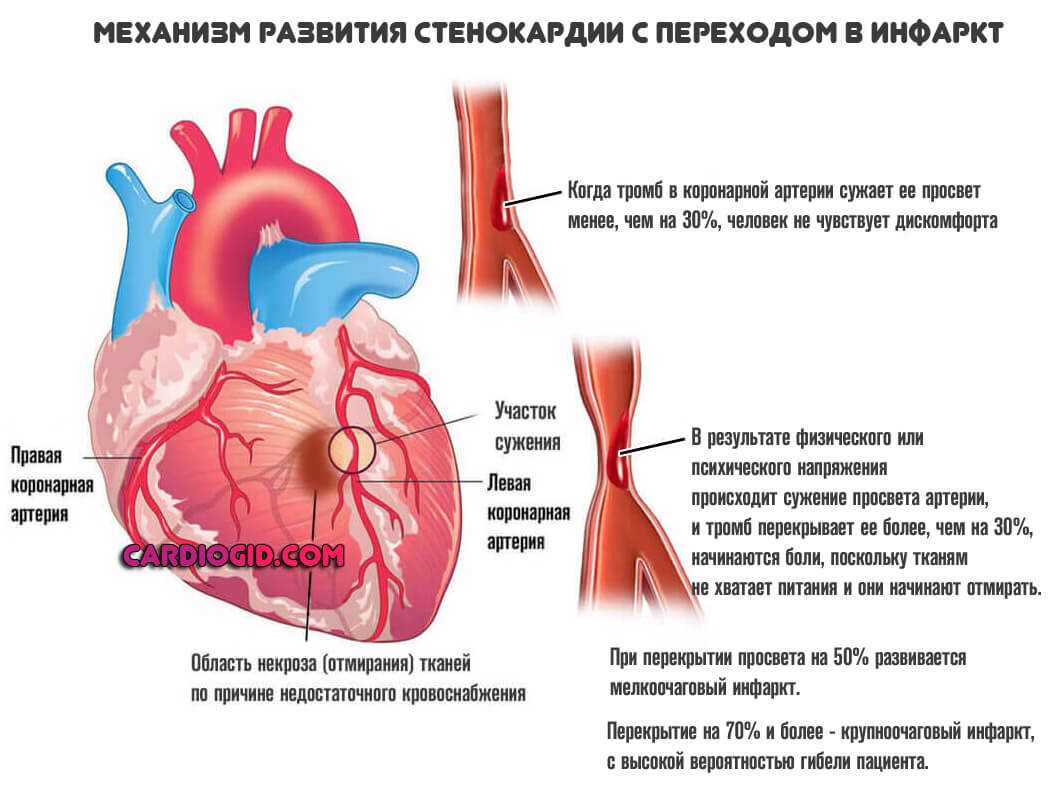
Симптомы предынфарктного состояния подробно описаны здесь.
Почки
Поражение структур выделительного тракта сопровождается группой типичных нарушений:
- Болевые ощущения. Дискомфорт проявляется практически сразу, интенсивность обычно незначительна. Характер — тянущий, ноющий.
- Дизурия. Определяется массой вариантов. Нарушением процесса мочеиспускания по типу задержки, снижение количества суточной урины или, напротив, рост объема таковой. При исключении несахарного диабета.
Встречаются болевые ощущения при процессе опорожнения пузыря, прочие моменты. Это не нормальные явления. Однако они недостаточно специфичны, антифосфолипидный синдром подозревают в последнюю очередь. Отсюда важность тщательного сбора анамнеза и анализа жалоб.
- Изменение оттенка мочи. На темный, красноватый. Это явное указание на развитие гематурии или появление белка.
- Рост температуры тела. Не всегда, в зависимости от конкретной ситуации.
Без срочной и качественной помощи вероятна почечная недостаточность, прочие опасные для здоровья и жизни явления.
Центральная нервная система
При поражении головного мозга наблюдаются такие проявления:
- Слабость. Астенический синдром.
- Нарушение координации движений. Пациент не способен нормально перемещаться, контролировать собственную активность, физические проявления. Это результат нарушения работы экстрапирамидной системы.
- Очаговые неврологические симптомы. В зависимости от того, какой участок поражен. Форм множество.
- Головная боль.
Объективно поражение центральной нервной системы напоминает инсульт или преходящее нарушение церебрального кровотока. В разных вариациях.
Кожные признаки
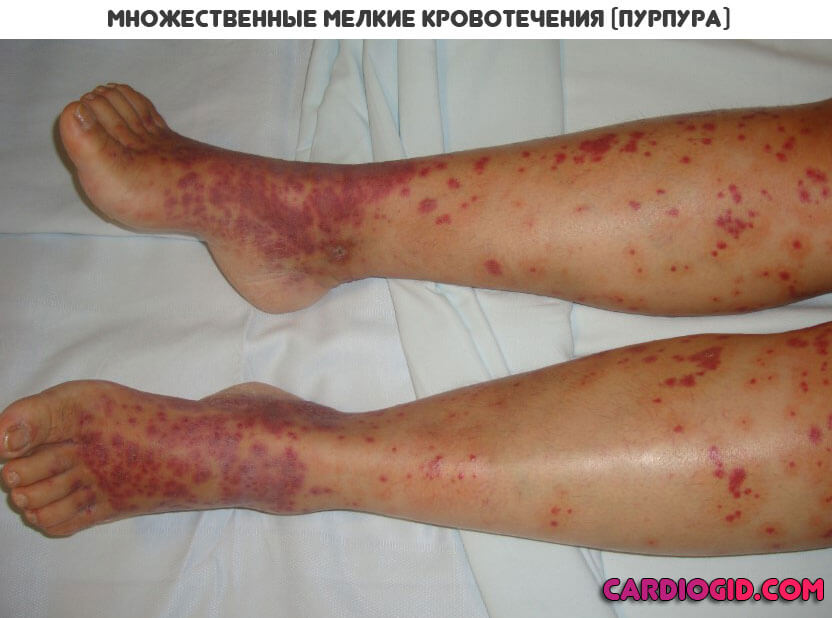
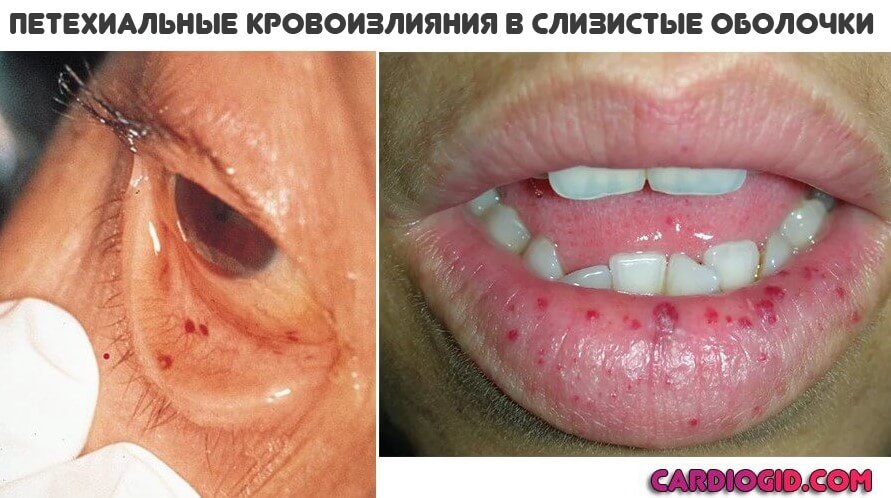
Основное проявление АФС синдрома со стороны дермы — это образование красноватых пятен множественной локализации небольших размеров. Оттенок варьируется от розоватого до насыщенно багрового или алого.
Называется такое проявление — ливедо (сетчатый цианотический рисунок), пурпура или петехиальная сыпь. Подобное — результат массивного разрушения тромбоцитов с развитием кровоизлияний.

Признаки у беременных, репродуктивная система
Антифосфолипидный синдром несет колоссальную опасность для матери и ребенка.
При развитии патологического процесса обнаруживается токсикоз, независимо от фазы гестации, также проблемы с печенью, работой головного мозга, критические скачки артериального давления (преэклампсия).
В результате возможно спонтанное прерывание беременности, смерть ребенка в утробе, дефекты развития плода.
Собственных клинических проявлений патологический процесс не имеет. Он определяется очаговыми нарушениями.
Причины
Развитие антифосфолипидного синдрома провоцируется группой факторов.
Если говорить обобщенно, можно назвать следующие категории:
- Прием некоторых лекарств. Среди таковых — гормональные медикаменты, средства для лечения депрессии и психотропные наименования вообще.
- Заболевания аутоиммунного происхождения. От системной красной волчанки и до узелкового периартериита. Вариантов множество. Каким образом даст знать о себе даже ревматоидные артрит, тем более без лечения, сказать не возьмется никто.
- Инфекционные процессы. От простой простуды с поражением ротоглотки стрептококком и до более серьезных расстройств по типу СПИДа, туберкулеза и прочих вариантов.
- Злокачественные опухоли. Не все. Преимущественно с локализацией в органах эндокринной системы, структур кроветворения, также прочих.
Имеет место и наследственная предрасположенность. Какую роль она точно играет — сказать пока сложно. Однако первичные формы развиваются чаще всего именно в результате спонтанного сбоя, когда видимой причины как раз нет.
Диагностика АФС
Обследованием больных с предполагаемым фосфолипидным синдромом занимаются специалисты по гематологии. Поскольку проблема имеет комплексный характер, возможно привлечение прочих докторов к помощи. Вопрос остается открытым и зависит от конкретного клинического случая.
Перечень мероприятий:
- Устный опрос больного. Необходимо как можно точнее установить все отклонения в самочувствии. Это важный момент, поскольку симптоматика открывает суть патологического процесса, его локализации.
Далее остается выдвинуть гипотезы и исключать их по одной. Зачастую на фоне расстройства имеет место сочетание нескольких нарушений, например, почки + ЦНС или сердца + венозные проблемы и так далее.
- Сбор анамнеза. Изучение факторов, способных потенциально спровоцировать начало. В том числе перенесенных ранее заболеваний и прочих моментов.
- Анализ крови общий.
- Коагулограмма. С изучением скорости свертывания.
- Специфические тесты.
- Исследование биоматериала на предмет волчаночного антикоагулянта, и прочих веществ.
В качестве вспомогательных методик показаны УЗИ внутренних органов, рентген грудной клетки, электроэнцефалография, ЭКГ, ЭХО-КГ.
Это не столько методы выявления антифосфолипидного синдрома, сколько способ обнаружить его последствия — степень нарушения работы внутренних органов.
Внимание:
Цикл диагностики АФС проводится неоднократно. В течение, по крайней мере, трех недель заболевание уточняется с параллельным восстановлением состояния пациента.
Методы лечения
Коррекция проводится медикаментозными путями. Применяются препараты нескольких типов.
- Антикоагулянты. Средства на основе гепарина, также прочие.
- Собственно тромболитики. Короткими курсами, чтобы не спровоцировать обратного эффекта. Варфарин и аналогичные.
- Антиареганты. Аспирин и более современные варианты.
Показана умеренная физическая нагрузка, отказ от курения, спиртного, длительного сидения на одном месте. Задача решается также посредством плазмафереза, если есть необходимость в таковом.
Режим играет не меньшую роль. В первые несколько дней пациент находится в стационаре, возможно продление госпитализации до пары недель. Далее все мероприятия проводятся амбулаторно.
Куда сложнее обстоят дела при беременности. Мать на сохранении и проходит регулярное, систематическое лечение.
Задача терапии не только снять симптомы, но и устранить первопричину аномального состояния. На это направлены основные силы.
Прогноз
При своевременном лечении — позитивный. Перспективы хорошие. Не стоит медлить с медицинской помощью.
Последствия
Среди таковых — некроз, гангрена тканей, тромбоэмболия легочной артерии, стенокардия, инфаркт, инсульт, слепота, почечная недостаточность, инвалидность. Смерть от осложнений.
АФС или синдром антифосфолипидных антител (сокращенно САФА) — это опасное состояние, без терапии оно ведет себя непредсказуемо и с большой вероятностью не сулит ничего, кроме гибели.
Потому все подозрительные симптомы должны быть основанием для обращения к врачам. Только при своевременной медицинской помощи можно рассчитывать на восстановление.
Источник
Фактически любой орган или система органов могут поражаться при АФС. Самыми частыми и характерными проявлениями АФС являются венозные тромбозы (в 59% случаев), артериальные тромбозы (примерно в 30%) и у 13% больных выявляются и артериальные, и венозные тромбозы.
Клинические проявления антифосфолипидного синдрома представлены ниже:
- Тромбоз крупных сосудов (например, дуги аорты, ствола аорты).
- Неврологические: нарушения мозгового кровообращения (ПНМК), ишемические инсульты, эпилепсия, деменция, энцефалопатия, мигрень, псевдоопухолевые поражения центральной нервной системы и др.
- Офтальмологические: тромбоз артерии и/или вены сетчатки, слепота.
- Кожные: тромбофлебит поверхностных вен, язвы ног, синдром «фиолетового пальца» стопы.
- Кардиологические: инфаркт миокарда, поражение клапанов сердца, вегетаций на клапанах, внутрисердечные тромбы.
- Легочные: эмболия легочной артерии, легочная гипертензия, тромбоз легочной артерии.
- Артериальные: тромбоз ствола аорты, тромбоз крупных и мелких магистральных артерий.
- Почечные: тромбоз артерии/вены почки, инфаркты почек, острая почечная недостаточность, протеинурия, гематурия, нефротический синдром.
- Желудочно-кишечные: синдром Бадда–Киари, инфаркт печени, инфаркт желчного пузыря, инфаркт кишечника, инфаркт селезенки, панкреатиты, асциты, перфорация пищевода, ишемические колиты.
- Эндокринные: инфаркт надпочечников или надпочечниковая недостаточность, инфаркты яичка, инфаркт предстательной железы, инфаркт гипофиза или гипоталамогипофизарная недостаточность.
У больных с первым тромбозом в артериях повторные тромбозы также чаще развиваются в артериях. Если же первым тромбозом был венозный, то повторные тромбозы, как правило, происходят в венозном русле.
Поражение легких. Клиническая картина поражения легких при АФС очень многообразна. Тромбоэмболия легочных сосудов и инфаркт легкого – наиболее частые пульмонологические проявления этого синдрома.
Поражение сердца. Клинические проявления поражения сердца при АФС довольно разнообразны. Поражение сердечно-сосудистой системы условно может быть разделено на патологию клапанного аппарата сердца, поражение коронарных артерий и миокарда.
Патология клапанов сердца:
• Псевдоинфекционный эндокардит с вегетациями.
• Недостаточность и/или стеноз митрального, аортального и/или трехстворчатого клапанов.
• Утолщение, фиброз и кальциноз створок клапанов.
Поражение коронарных артерий:
• острый инфаркт миокарда;
• нестабильная стенокардия;
• рестеноз после аортокоронарного шунтирования;
• рестеноз после чрескожной транслюминальной
коронарной ангиопластики.
Поражение миокарда (кардиомиопатия).
Другая патология сердечно-сосудистой системы:
• внутрисердечные тромбы;
• цереброваскулярные нарушения из-за кардиогенной эмболии;
• артериальная гипертензия;
• легочная гипертензия.

Тромбоцитопения (снижение уровня тромбоцитов в крови). В первых диагностических критериях АФС она относилась к основным проявлениям болезни. Тромбоцитопения встречается в 27,7% случаев первичного АФС и в 22,4% случаев вторичного. В 20% случаев тромбоцитопения может предшествовать развитию достоверного АФС. Тромбоцитопения при АФС чаще бывает умеренной
(50–100х10 9/л). В 5–10% случаев выявляется выраженная тромбоцитопения.
Поражение почек в первую очередь требует исключения СКВ и системных васкулитов. Тромбоз
как нефрологическое проявление АФС встречается довольно редко. У большинства пациентов с АФС наблюдается только бессимптомная умеренная протеинурия (белок в моче <2 г/сут) без нарушения функции почек, но у некоторых может развиться острая или подострая почечная недостаточность с
выраженной протеинурией (вплоть до нефротического синдрома) и артериальной гипертензией.
Поражение кожи при АФС ассоциируется с широким спектром кожных проявлений:
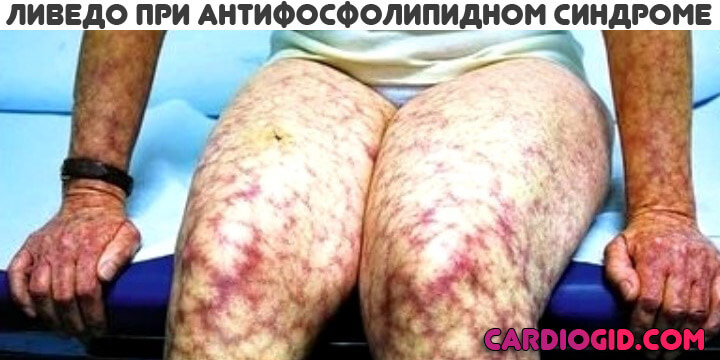
- сетчатое ливедо — мраморная окраска кожи.
- язвы на коже.
- кровоизлияния в ногтевое ложе.
- гангрена пальцев рук и ног.
- тромбофлебит подкожных вен и другие.
Среди кожных проявлений АФС наиболее часто выявляется сетчатое ливедо (livedo reticularis). В некоторых случаях сетчатое ливедо становится постоянным, пятнистость кожи более выражена, напоминая сломанные сучки дерева, что, видимо, определило его название – древовидное ливедо (livedo racemosa). Обычная локализация этого рисунка – кожа бедер, ягодиц, плеч, однако в тяжелых случаях отмечалось распространение его на кожу лица, кистей с синюшным оттенком кончиков пальцев.
Поражение глаз при антифосфолипидном синдроме. Кратковременные приступы слепоты на один или оба глаза, выпадение полей зрения, полная потеря зрения – это часть жалоб пациентов,
потребовавших осмотра окулиста.
Эндокринные нарушения при антифосфолипидном синдроме. У больных АФС возникновение болей в животе, сопровождающихся резкой слабостью, может быть проявлением надпочечниковой недостаточности. Из других эндокринных нарушений у больных с АФС описаны гиперпаратиреоз, гипо- и гипертиреоз, диабет.
Акушерская патология при антифосфолипидном синдроме. Принято следующее определение неблагоприятных акушерских исходов:
- спонтанный аборт (выкидыш),
- рецидивирующие потери беременности (рецидивирующие выкидыши) – два и более последовательных спонтанных аборта;
- преэмбрионическая потеря плода (от момента зачатия до 5-й недели беременности);
- эмбрионическая потеря плода (от 5-й до 9-й недели);
- преждевременные роды (рождение живого или мертвого плода с 20-й до 37-й недели беременности, после этого периода роды считаются срочными);
- гибель плода (рассматривается как внутриутробная гибель в период после 10 недель, рождение мертвого плода – после 20 недель).
Исходы патологии беременности при АФС включают следующее: необъяснимая гибель плода после 10 недель беременности, ранняя преэклампсия или эклампсия, внутриутробная задержка развития плода, случаи рождения живого ребенка до 34-й недели, тромбоэмболические осложнения, связанные с беременностью. Потеря плода может наступить в любые сроки беременности, но несколько чаще во II и III триместрах. Описаны тромботические осложнения у новорожденных от матерей с АФС, что свидетельствует о возможности передачи антител к фосфолипидам через плаценту.

Источник
