Альтернирующие синдромы поражения продолговатого мозга

Альтернирующие синдромы — это неврологические нарушения, включающие одностороннее поражение черепных нервов и контрлатеральные ему двигательные и/или сенсорные расстройства. Разнообразие форм обусловлено различным уровнем поражения. Диагностика осуществляется клинически в ходе неврологического обследования. Для установления этиологии заболевания проводится МРТ головного мозга, исследования церебральной гемодинамики, анализ ликвора. Лечение зависит от генеза патологии, включает консервативные, хирургические способы, восстановительную терапию.
Общие сведения
Альтернирующие синдромы получили название от латинского прилагательного «альтернанс», означающего «противоположный». Понятие включает симптомокомплексы, характеризующиеся признаками поражения черепно-мозговых нервов (ЧМН) в сочетании с центральными двигательными (парезы) и чувствительными (гипестезия) нарушениями в противоположной половине тела. Поскольку парез охватывает конечности половины тела, он носит название гемипарез («геми» – половина), аналогично сенсорные расстройства обозначаются термином гемигипестезия. Из-за типичной клинической картины альтернирующие синдромы в современной неврологии имеют синоним «перекрёстные синдромы».

Альтернирующие синдромы
Причины альтернирующих синдромов
Характерная перекрёстная неврологическая симптоматика возникает при половинном поражении церебрального ствола. В основе патологических процессов могут лежать:
- Нарушения церебрального кровообращения. Инсульт наиболее частая причина, обуславливающая альтернирующие синдромы. Этиофактором ишемического инсульта становится тромбоэмболия, спазм в системе позвоночной, базилярной, мозговой артерии. Геморрагический инсульт возникает при кровоизлиянии из указанных артериальных сосудов.
- Опухоль головного мозга. Альтернирующие синдромы появляются при непосредственном поражении ствола опухолью, при сдавлении стволовых структур увеличивающимся в размерах рядом расположенным новообразованием.
- Воспалительные процессы: энцефалиты, менингоэнцефалиты, абсцессы головного мозга вариабельной этиологии с локализацией воспалительного очага в стволовых тканях.
- Травма мозга. В ряде случаев альтернирующей симптоматикой сопровождаются переломы костей черепа, формирующих заднюю черепную ямку.
Альтернирующие симптомокомплексы внестволовой локализации диагностируются при нарушениях кровообращения в средней мозговой, общей или внутренней сонной артерии.
Патогенез
Ядра черепных нервов расположены в различных отделах церебрального ствола. Здесь же проходит двигательный тракт (пирамидный путь), несущий эфферентную импульсацию от церебральной коры к нейронам спинного мозга, чувствительный тракт, проводящий афферентные сенсорные импульсы от рецепторов, мозжечковые пути. Двигательные и чувствительные проводящие волокна на уровне спинного мозга образуют перекрест. В результате иннервация половины тела осуществляется нервными путями, проходящими в противоположной части ствола. Одностороннее стволовое поражение с одновременным вовлечением в патологический процесс ядер ЧМН и проводящих трактов клинически проявляется перекрёстной симптоматикой, характеризующей альтернирующие синдромы. Кроме того, перекрёстные симптомы возникают при одновременном поражении двигательной коры и внестволовой части ЧМН. Патология среднего мозга отличается двусторонним характером, не приводит к альтернирующей симптоматике.
Классификация
По расположению очага поражения выделяют внестволовые и стволовые синдромы. Последние подразделяются на:
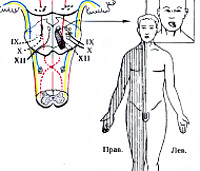
- Бульбарные — связаны с очаговым поражением продолговатого мозга, где расположены ядра IX-XII черепных нервов, нижние ножки мозжечка.
- Понтинные — обусловлены патологическим очагом на уровне моста с вовлечением ядер IV-VII нервов.
- Педункулярные — возникают при локализации патологических изменений в ножках мозга, где располагаются красные ядра, верхние мозжечковые ножки, проходят корешки III пары ЧМН, пирамидные тракты.
Клиника альтернирующих синдромов
Основу клинической картины составляют альтернирующие неврологические симптомы: признаки дисфункции ЧМН на стороне поражения, сенсорные и/или двигательные расстройства с противоположной стороны. Поражение нервов носит периферический характер, что проявляется гипотонусом, атрофией, фибрилляциями иннервируемых мышц. Двигательные нарушения представляют собой центральные спастические гемипарезы с гиперрефлексией, патологическими стопными знаками. В зависимости от этиологии альтернирующие симптомы имеют внезапное либо постепенное развитие, сопровождаются общемозговой симптоматикой, признаками интоксикации, внутричерепной гипертензией.
Бульбарная группа
Синдром Джексона формируется при поражении ядра XII (подъязычного) нерва и пирамидных путей. Проявляется периферическим параличом половины языка: высунутый язык девиирует в сторону поражения, отмечается атрофия, фасцикуляции, затруднения произношения сложно артикулируемых слов. В контрлатеральных конечностях наблюдается гемипарез, иногда — потеря глубокой чувствительности.
Синдром Авеллиса характеризуется парезом мышц гортани, глотки, голосовых связок вследствие дисфункции ядер языкоглоточного (IX) и блуждающего (X) нервов. Клинически наблюдается попёрхивание, нарушения голоса (дисфония), речи (дизартрия) с гемипарезом, гемигипестезией противоположных конечностей. Поражение ядер всех каудальных ЧМН (IX-XII пара) обуславливает вариант Шмидта, отличающийся от предыдущей формы парезом грудинно-ключично-сосцевидной и трапециевидной мышц шеи. С поражённой стороны наблюдается опущение плеча, ограничение подъёма руки выше горизонтального уровня. Затруднён поворот головы в сторону паретичных конечностей.
Форма Бабинского-Нажотта включает мозжечковую атаксию, нистагм, триаду Горнера, перекрёстно — парез и расстройство поверхностной чувствительности. При варианте Валленберга-Захарченко выявляется аналогичная клиника, дисфункция IX, Х и V нервов. Может протекать без пареза конечностей.
Понтинная группа
Синдром Мийяра-Гюблера появляется при патологии в области ядра VII пары и волокон пирамидного тракта, представляет собой сочетание лицевого пареза с гемипарезом противоположной стороны. Аналогичная локализация очага, сопровождающаяся раздражением ядра нерва, обуславливает форму Бриссо-Сикара, при которой вместо лицевого пареза наблюдается лицевой гемиспазм. Вариант Фовилля отличается наличием периферического пареза VI черепного нерва, дающего клинику сходящегося косоглазия.
Синдром Гасперини — поражение ядер V-VIII пар и чувствительного тракта. Отмечается лицевой парез, сходящееся косоглазие, гипестезия лица, тугоухость, возможен нистагм. Контрлатерально наблюдается гемигипестезия по проводниковому типу, моторика не нарушена. Форма Раймона-Сестана обусловлена поражением моторных и сенсорных путей, средней мозжечковой ножки. Диссинергия, дискоординация, гиперметрия обнаруживаются на стороне очага, гемипарез и гемианестезия — контрлатерально.
Педункулярная группа
Синдром Вебера — дисфункция ядра III пары. Проявляется опущением века, расширением зрачка, поворотом глазного яблока в сторону наружного угла глаза, перекрёстным гемипарезом или гемигипестезией. Распространение патологических изменений на коленчатое тело прибавляет к указанной симптоматике зрительные нарушения (гемианопсию). Вариант Бенедикта — патология глазодвигательного нерва сочетается с дисфункцией красного ядра, что клинически проявляется интенционным тремором, атетозом противоположных конечностей. Иногда сопровождается гемианестезией. При варианте Нотнагеля наблюдается глазодвигательная дисфункция, мозжечковая атаксия, расстройства слуха, контрлатеральный гемипарез, возможны гиперкинезы.
Внестволовые альтернирующие синдромы
Гемодинамические нарушения в системе подключичной артерии обуславливают появление вертигогемиплегической формы: симптомы дисфункции вестибуло-кохлеарного нерва (шум в ухе, головокружение, падение слуха) и перекрёстный гемипарез. Оптикогемиплегический вариант развивается при дисциркуляции одновременно в глазничной и средней мозговой артерии. Характеризуется сочетанием дисфункции зрительного нерва и перекрёстного гемипареза. Асфигмогемиплегический синдром возникает при окклюзии сонной артерии. Наблюдается противоположный гемипарезу гемиспазм мышц лица. Патогномоничный признак — отсутствие пульсации сонной и лучевой артерий.
Осложнения
Альтернирующие синдромы, сопровождающиеся спастическим гемипарезом, приводят к развитию контрактур суставов, усугубляющих моторные расстройства. Парез VII пары обуславливает перекос лица, который становится серьёзной эстетической проблемой. Результатом поражения слухового нерва является тугоухость, доходящая до полной утраты слуха. Односторонний парез глазодвигательной группы (III, VI пары) сопровождается двоением (диплопией), существенно ухудшающей зрительную функцию. Наиболее грозные осложнения возникают при прогрессировании поражения мозгового ствола, его распространении на вторую половину и жизненно важные центры (дыхательный, сердечно-сосудистый).
Диагностика
Установить наличие и вид перекрёстного синдрома позволяет осмотр невролога. Полученные данные дают возможность определить топический диагноз, то есть локализацию патологического процесса. Ориентировочно судить об этиологии можно по течению болезни. Опухолевые процессы отличаются прогредиентным нарастанием симптоматики в течение нескольких месяцев, иногда — дней. Воспалительные поражения зачастую сопровождаются общеинфекционными симптомами (повышение температуры тела, интоксикация). При инсульте альтернирующие симптомы возникают внезапно, быстро нарастают, протекают на фоне изменений артериального давления. Геморрагический инсульт отличается от ишемического размытой атипичной картиной синдрома, что обусловлено отсутствием чёткой границы патологического очага в связи с выраженными перифокальными процессами (отёк, реактивные явления).
Для установления причины возникновения неврологической симптоматики проводятся дополнительные исследования:
- Томография. МРТ головного мозга позволяет визуализировать воспалительный очаг, гематому, опухоль ствола, область инсульта, дифференцировать геморрагический и ишемический инсульт, определить степень сдавления стволовых структур.
- Ультразвуковые методы. Наиболее доступный, достаточно информативный метод диагностики нарушений церебрального кровотока — УЗИ церебральных сосудов. Обнаруживает признаки тромбоэмболии, локального спазма внутримозговых сосудов. В диагностике окклюзии сонных, позвоночных артерий необходима УЗДГ экстракраниальных сосудов.
- Нейровизуализация сосудов. Наиболее информативным способом диагностики острых нарушений мозгового кровообращения является МРТ сосудов головного мозга. Визуализация сосудов помогает точно диагностировать характер, локализацию, степень их поражения.
- Исследование цереброспинальной жидкости. Люмбальная пункция проводится при подозрении на инфекционно-воспалительный характер патологии, в пользу которого свидетельствуют воспалительные изменения ликвора (мутность, цитоз за счёт нейтрофилов, наличие бактерий). Бактериологические и вирусологические исследования позволяют выявить возбудителя.
Лечение альтернирующих синдромов
Терапия проводится в отношении основного заболевания, включает консервативные, нейрохирургические, реабилитационные методы.
- Консервативная терапия. К общим мероприятиям относится назначение противоотёчных, нейропротекторных средств, коррекция АД. Дифференцированное лечение осуществляется соответственно этиологии заболевания. Ишемический инсульт является показанием к тромболитической, сосудистой терапии, геморрагический — к назначению препаратов кальция, аминокапроновой к-ты, инфекционные поражения — к проведению антибактериальной, противовирусной, антимикотической терапии.
- Нейрохирургическое лечение. Может потребоваться при геморрагическом инсульте, поражении кровоснабжающих мозг магистральных артерий, объёмных образованиях. По показаниям проводится реконструкция позвоночной артерии, каротидная эндартерэктомия, формирование экстра-интракраниального анастомоза, удаление опухоли ствола, удаление метастатической опухоли и пр. Вопрос о целесообразности хирургического вмешательства решается совместно с нейрохирургом.
- Реабилитация. Осуществляется совместными усилиями реабилитолога, врача ЛФК, массажиста. Направлена на предупреждение контрактур, увеличение объёма движения паретичных конечностей, адаптацию больного к своему состоянию, послеоперационное восстановление.
Прогноз и профилактика
Соответственно этиологии альтернирующие синдромы могут иметь различный исход. Гемипарез приводит к инвалидизации большинства пациентов, полное восстановление наблюдается в редких случаях. Более благоприятный прогноз имеют ограниченные ишемические инсульты в случае быстро начатого адекватного лечения. Восстановление после геморрагического инсульта менее полное и более длительное, чем после ишемического. Прогностически сложными являются опухолевые процессы, особенно метастатического генеза. Профилактика неспецифична, состоит в своевременном эффективном лечении цереброваскулярной патологии, предупреждении нейроинфекций, ЧМТ, онкогенных воздействий.
Источник
Альтернирующие синдромы (синонимы: альтернирующие параличи, перекрестные параличи) — синдромы, которые сочетают в себе поражение черепно-мозговых нервов на стороне очага с проводниковыми расстройствами двигательной и чувствительной функций на противоположной стороне.
Синдром Авеллиса.
Синонимы – альтернирующий паралич Авеллиса, синдром Авеллиса – Лонжи, амибигусный альтернирующий паралич).
Это сочетание поражения блуждающего и языкоглоточного нервов на стороне очага с проводниковыми симптомами (пирамидный гемипарез, гемигипестезия) – на противоположной стороне.
Синдром впервые описан немецким врачом Авеллисом в 1891 году и относится к альтернирующим синдромам бульбарного уровня. Некоторые авторы считают его парциальной формой латерального бульбарного синдрома, возникающей при поражении части латеральных отделов покрышки на бульбарном уровне ствола.
Клинически синдром проявляется следующим образом: на стороне поражения – паралич мышц мягкого неба, глотки, голосовой связки, приводящий к дисфонии, дизартрии, дисфагии; на противоположной стороне – гемигипестезия, реже – гемипарез (гемиплегия).
Наиболее частая причина синдрома – сосудистый процесс (размягчение или эмболия в бассейне ветвей передней спинномозговой артерии), воспалительные процессы, интоксикации, при которых избирательно поражается двойное ядро и проходящий по соседству с ним пирамидный путь и, иногда, спино-таламические пути. Об истинном синдроме Авеллиса можно говорить только при поражении двигательного ядра блуждающего нерва.
Синдром Бабинского-Нажотта.
Синдром Бабинского – Нажотта – сочетание мозжечковых симптомов (гемиатаксия, нистагм, интенционный тремор, гемиасинергия и т.д.) и синдрома Горнера на стороне очага с легкими проводниковыми симптомами (диссоциированная гемигипестезия, гемипарез) – на стороне противоположной.
Синдром описан Бабинским и Нажоттем в 1902 году. Относится к группе альтернирующих синдромов бульбарного уровня. Возникает при поражении заднебокового отдела покрышки продолговатого мозга.
Клинически указанный синдром проявляется: на стороне очага – мозжечковые симптомы (интенционный тремор, нистагм, гемиатаксия, асинергия) в результате вовлечения в процесс гомолатеральной нижней ножки мозжечка и оливоцеребеллярных волокон (синдром Горнера), поражение симпатических путей, идущих из моста к ресничному узлу; на противоположной очагу стороне – проводниковые симптомы (диссоциированная гемигипестезия, реже – гемипарез или гемиплегия). В большинстве случаев наступает остро, инсультообразно, с головокружением и рвотой.
Чаще всего описанный синдром встречается при тромбозе ветвей позвоночной артерии – задненижней позвоночной артерии, недостаточности вертебробазилярного кровоснабжения, атеросклерозе, гипертонической болезни. Первые случаи синдрома Бабинского – Нажотта были описаны при позднем нейросифилисе (абортивной спинной сухотке).
Дифференциальный диагноз необходимо проводить с синдромом Валленберга-Захарченко, от которого синдром Бабинского – Нажотта отличается более грубым повреждением пирамидных путей и легким и быстропреходящим повреждением IX и X нервов, поскольку очаг размягчения расположен несколько медиальнее.
Синдром Джексона.
Синоним – альтернирующая подъязычная гемиплегия, парамедианный синдром продолговатого мозга. Это сочетание поражения подъязычного нерва на стороне очага с гемипарезом на противоположной стороне.
Синдром описан английским неврологом Джексоном в 1864 году и относится к группе альтернирующих синдромов продолговатого мозга.
Клиника: отклонение языка в сторону (иногда с наличием фибриллярных или фасцикулярных подергиваний) на стороне очага и наличием проводниковых симптомов (гемипарез, гемиплегия без спастичности) – на противоаоложной стороне.
Синдром Джексона возникает при появлении очага в покрышке продолговатого мозга и частично – в базисе. Наиболее часто причина – размягчение в результате стеноза или окклюзии ветвей передней спинномозговой артерии.
Синдром Валленберга-Захарченко.
Синоним – латеральный синдром продолговатого мозга, ретрооливарный синдром.
Это сочетание поражения IX, X и V черепных нервов, мозжечковых и симпатических путей на стороне очага с проводниковыми симптомами (диссоциированной гемигипестезией) – на противоположной.
Относится к альтернирующим синдромам бульбарного уровня. Он впервые был описан немецким терапевтом Валленбергом в 1895 году и отечественным неврологом М.А. Захарченко в 1913 году.
Клинически указанный синдром имеет 5 вариантов проявлений. Наиболее частый из них складывается из следующих симптомов: на стороне очага – диссоциированная гемигипестезия лица (поражение ядра тройничного нерва), синдром Горнера (поражение симпатического пути в покрышке ствол), свисание небной занавески с явлениями дисфагии, дисфонии, дизартрии, мозжечковая атаксия, нистагм с интенционным тремором (поражение спинно-таламического тракта). Синдром развивается остро, реже – подостро.
Первыми симптомами являются рвота, головокружение, нистагм, пошатывание, вплоть до падения в сторону повреждения.
Очаг поражения, обуславливающий появление синдрома Валленберга – Захарченко, локализуется в заднелатеральном отделе покрышки продолговатого мозга. Отсюда анатомическое название этого синдрома – «латеральный синдром продолговатого мозга».
Наиболее частой причиной описанного синдрома является сосудистый процесс (ишемическое размягчение) – тромбоз задненижней мозжечковой артерии, являющейся ветвью позвоночной артерии, а также недостаточность кровоснабжения в вертебробазилярном бассейне.
Описываемые иногда в качестве варианта этого синдрома наличие поражения подъязычного нерва, гемиплегия и перекрестные параличи не следует относить к этому синдрому, т.к. при них очаг разрушения очень большой.
Синдром Раймона.
Это сочетание поражения тройничного нерва на стороне очага с гемигипестезией на противоположной стороне, обусловленное наличием очага в нижних отделах покрышки продолговатого мозга.
Синдром описан французским неврологом Раймоном в 1903 году и относится к группе альтернирующих чувствительных синдромов.
Клинически характеризуется диссоциированной гемигипестезией лица (иногда частичной, по так называемому «луковичному» типу) на стороне очага и диссоциированной проводниковой гемианестезией – на противоположной.
Описано несколько вариантов этого синдрома: иногда он представлен только расстройством поверхностной чувствительности – альтернирующей, диссоциированной гемигипестезией на лице и туловище; в других случаях – нарушениями суставно-мышечного чувства (при поражении медиальной петли).
Наиболее часто синдром Раймона обусловлен окклюзией задней нижней мозжечковой артерии или атромботическим инфарктом в бассейне последней при нарушении кровообращения в бассейнах основной или позвоночных артерий по механизму мозговой сосудистой недостаточности.
Дифференциальный диагноз следует проводить с синдромами Фовилля и Мийяра-Гублера.
Синдром Сестана-Шене.
Это абортивная форма альтернирующего синдрома Бабинского-Нажотта.
Клинически проявляется следующими признаками: гомолатеральные симптомы – паралич IX и X нервов, синдром Горнера-Клода Бернара, гемиасинергия; контрлатеральные симптомы – гемиплегия и гемистезия.
Синдром Сестана – Шене возникает при поражении латеральных отделов покрышки продолговатого мозга. Многие авторы полагают, что синдром Сестана-Шене является комбинацией синдрома Авеллиса с синдромо Горнера-Клода Бернара и содержит в себе как элементы синдрома Валенберга-Захарченко, так и синдрома Бабинского-Нажотта.
Синдром Шмидта.
Это сочетание поражения IX, X, XI и XII нервов на стороне поражения с проводниковыми симптомами (гемипарез, гемианестезиея) – на противоположной стороне.
Синдром описан немецким невропатологом Шмидтом в 1892 году при массивных поражениях заднелатеральных отделов покрышки продолговатого мозга, стставляя парциальную форму латерального бульбарного синдрома.
Клинически проявляется параличом мягкого неба, голосовой связки, мышц глотки и половины языка (дисфагия, дизартрия, дисфония), иногда сочетающимся с наличием фибриллярных или фасцикулярных подергиваний в этой половине языка и с проводниковыми симптомами (гемипарез и гемианестезия) – на противоположной.
Наиболее частая причина – сосудистый процесс (размягчение) в результате нарушения кровообращения в передней спинномозговой, позвоночной или нижней задней мозжечковой артерии. Реже причиной синдрома является опухоль около яремного отверстия.
Date: 2015-07-17; view: 573; Нарушение авторских прав
Источник
