Аллергический васкулит код мкб
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 9 февраля 2020;
проверки требуют 5 правок.
Геморраги́ческий васкули́т (синонимы: пурпура Шёнлейна — Ге́ноха[3], болезнь Шёнлейна-Ге́ноха, ревматическая пурпура, аллергическая пурпура[4]) — наиболее распространённое заболевание из группы системных васкулитов. В его основе лежит асептическое воспаление стенок микрососудов, множественное микротромбообразование, поражающее сосуды кожи и внутренних органов (чаще всего почек и кишечника).
Главной причиной, вызывающей это заболевание, является циркуляция в крови иммунных комплексов и активированных компонентов системы комплемента. В здоровом организме иммунные комплексы выводятся из организма специальными клетками — клетками фагоцитарной системы. Чрезмерное накопление циркулирующих иммунных комплексов в условиях преобладания антигенов или при недостаточном образовании антител приводит к отложению их на эндотелии микроциркуляторного русла с вторичной активацией белков системы комплемента по классическому пути и вторичном изменении сосудистой стенки.
В результате развивается микротромбоваскулит и происходят сдвиги в системе гемостаза: активация тромбоцитов, циркуляция в крови спонтанных агрегатов, выраженная гиперкоагуляция, снижение в плазме антитромбина III, тромбопения, повышение уровня фактора Виллебранда, депрессия фибринолиза.
История вопроса[править | править код]
В 1837 году известный немецкий врач И. Л. Шёнляйн (нем. J. L. Schönlein) описал «анафилактическую пурпуру». В 1874 году его соотечественник E. N. Henoch опубликовал ценную работу о том же заболевании.
Название «геморрагический васкулит», использующееся только в России, введено в 1959 году выдающимся ревматологом В. А. Насоновой[5]. За рубежом до настоящего времени господствует термин «пурпура Шёнляйна — Геноха».
Этиология[править | править код]
У большинства больных (66—80 %) развитию заболевания предшествует инфекция верхних дыхательных путей[6]
Описана манифестация заболевания после тифа, паратифа А и Б, кори, жёлтой лихорадки[7].
Другими потенциальными стартовыми агентами заболевания могут быть лекарственные средства (пенициллин, ампициллин, эритромицин, хинидин, эналаприл, лизиноприл, аминазин), пищевая аллергия, укусы насекомых и переохлаждение[8].
Иногда геморрагический васкулит осложняет развитие беременности[8].
Классификация[править | править код]
По формам[править | править код]
- кожная и кожно-суставная:
- простая
- некротическая
- с холодовой крапивницей и отеками
- абдоминальная и кожно-абдоминальная
- почечная и кожно-почечная
- смешанная
По течению[править | править код]
- молниеносное течение (часто развивается у детей до 5 лет)
- острое течение (разрешается в течение 1 месяца)
- подострое (разрешается до трех месяцев)
- затяжное (разрешается до шести месяцев)
- хроническое.
По степени активности[править | править код]
- I степень активности — состояние при этом удовлетворительное, температура тела нормальная или субфебрильная, кожные высыпания необильные, все остальные проявления отсутствуют, СОЭ увеличено до 20 миллиметров в час.
- II степень активности — состояние средней тяжести, выраженный кожный синдром, повышается температура тела выше 38 градусов(лихорадка), выраженный интоксикационный синдром (головная боль, слабость, миалгии), выраженный суставной синдром, умеренно выраженный абдоминальный и мочевой синдром. В крови повышено количество лейкоцитов, нейтрофилов, эозинофилов, СОЭ будет повышено до 20—40 миллиметров в час, снижается содержание альбуминов, диспротеинемия.
- III степень активности — состояние будет уже тяжелым, выражены симптомы интоксикации (высокая температура, головная боль, слабость, миалгии). Будет выражен кожный синдром, суставной, абдоминальный (приступообразные боли в животе, рвота, с примесью крови), выраженный нефритический синдром, может быть поражение центральной нервной системы и периферической нервной системы. В крови выраженное повышение лейкоцитов, повышение нейтрофилов, повышение СОЭ выше 40 миллиметров в час, может быть анемия, снижение тромбоцитов.
Клиническая картина[править | править код]
Как правило, геморрагический васкулит протекает доброкачественно. Обычно болезнь заканчивается спонтанной ремиссией или полным выздоровлением в течение 2-3 недель от момента появления первых высыпаний на коже. В некоторых случаях болезнь приобретает рецидивирующее течение. Возможны тяжёлые осложнения, обусловленные поражением почек или кишечника.
Выделяют несколько клинических форм геморрагического васкулита:
- Простая (кожная) форма;
- Суставная (ревматоидная) форма;
- Абдоминальная форма;
- Почечная форма;
- Молниеносная форма;
- Сочетанное поражение (смешанная форма).
Клинически болезнь проявляется одним или несколькими симптомами:
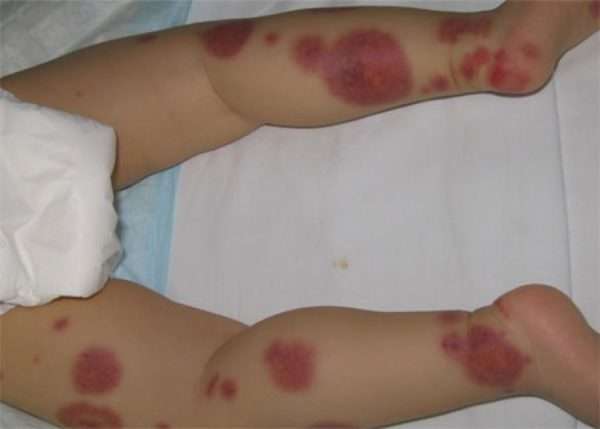
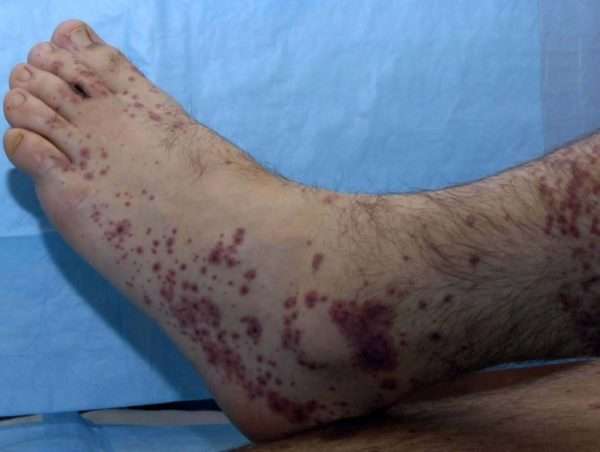
- Поражение кожи — самый частый симптом[9], относится к числу диагностических критериев заболевания. Наблюдается характерная геморрагическая сыпь — так называемая пальпируемая пурпура, элементы которой незначительно возвышаются над поверхностью кожи, что незаметно на глаз, но легко определяется на ощупь. Часто отдельные элементы сливаются, могут образовывать сплошные поля значительной площади. Иногда отдельные элементы некротизирующиеся.
В дебюте заболевания высыпания могут иметь петехиальный характер.
В начале заболевания высыпания всегда локализуются в дистальных отделах нижних конечностей. Затем они постепенно распространяются на бёдра и ягодицы. Очень редко в процесс вовлекаются верхние конечности, живот и спина.
Через несколько дней пурпура в большинстве случаев бледнеет, приобретает за счёт пигментации бурую окраску и затем постепенно исчезает. При рецидивирующем течении могут сохраняться участки пигментации. Рубцов не бывает никогда (за исключением единичных случаев с некротизацией элементов и присоединением вторичной инфекции).
- Суставной синдром — часто возникает вместе с кожным синдромом, встречается в 59-100 % случаев[7].
Поражение суставов чаще развивается у взрослых, чем у детей.
Излюбленная локализация — крупные суставы нижних конечностей, реже вовлекаются локтевые и лучезапястные суставы.
Характерны мигрирующие боли в суставах, возникающие одновременно с появлением высыпаний на коже. Примерно в четверти случаев (особенно у детей) боли в суставах или артрит предшествуют поражению кожи.
Возможно сочетание суставного синдрома с миалгиями (болями в мышцах) и отёком нижних конечностей.
Длительность суставного синдрома редко превышает одну неделю.
- Абдоминальный синдром, обусловленный поражением желудочно-кишечного тракта, встречается примерно у 2/3 от числа всех больных. Проявляется спастическими болями в животе, тошнотой, рвотой, желудочно-кишечным кровотечением (умеренно выраженные, не опасные кровотечения встречаются часто — до 50 % случаев; тяжёлые — реже, опасные для жизни — не более чем в 5 % случаев). Возможны такие тяжёлые осложнения, как инвагинация кишечника, перфорация, перитонит.
При эндоскопическом исследовании обнаруживают геморрагический или эрозивный дуоденит, реже эрозии в желудке или в кишечнике (локализация возможна любая, включая прямую кишку).
- Почечный синдром: распространённость точно не установлена, в литературе значительный разброс данных (от 10 до 60 %). Чаще развивается после появления других признаков болезни, иногда через одну — три недели после начала заболевания, но в единичных случаях может быть первым его проявлением. Тяжесть почечной патологии, как правило, не коррелирует с выраженностью других симптомов.
Клинические проявления поражения почек разнообразны. Обычно выявляется изолированная микро- или макроглобулинурия, иногда сочетающаяся с умеренной протеинурией. В большинстве случаев эти изменения проходят бесследно, но у некоторых больных может развиться гломерулонефрит[9]. Возможно развитие нефротического синдрома.
Морфологические изменения в почках варьируют от минимальных до тяжёлого нефрита «с полулуниями». При электронной микроскопии выявляются иммунные депозиты в мезангии, субэндотелии, субэпителии, в клубочках почек. В их состав входят IgA, преимущественно 1-го и реже 2-го субкласса, IgG, IgМ, С3 и фибрин.
- Поражение лёгких: встречается в единичных случаях. Описаны больные с лёгочным кровотечением и лёгочными геморрагиями.
- Поражение нервной системы: встречается в единичных случаях. Описаны больные с развитием энцефалопатии, с небольшими изменениями в психическом статусе; могут быть сильные головные боли, судороги, кортикальные геморрагии, субдуральные гематомы и даже инфаркт мозга. Описано развитие полинейропатии.
- Поражение мошонки: встречается у детей, не чаще 35 %, и сводится к отёку мошонки (что связывают с геморрагиями в её сосуды).
Молниеносная форма. В её основе лежит гиперергическая реакция, развитие острого некротического тромбоваскулита. Заболевание чаще развивается на первом-втором году жизни через 1-4 недели после детской инфекции (ветряная оспа, краснуха, скарлатина и т. д.). Характерны симметричные обширные кровоизлияния, некрозы, появление цианотичных участков кожи (кисти, стопы, ягодицы, лицо), имеющих сливной характер. В дальнейшем возможно развитие гангрены кистей и стоп, развитие комы, шока.
Особенности геморрагического васкулита у детей:
- Выраженность экссудативного компонента;
- Склонность к генерализации;
- Ограниченный ангионевротический отек;
- Развитие абдоминального синдрома;
- Острое начало и течение заболевания;
- Склонность к рецидивирующему течению.
Офтальмологические проявления: массивные кровоизлияния под кожу век и конъюнктиву; иногда кровоизлияния в сетчатку, радужку, мягкие ткани глазницы (образуется экзофтальм и застойный сосок зрительного нерва); гипертоническая ретинопатия на фоне поражения почек.
Лабораторные признаки[править | править код]
Неспецифичны. Важным признаком, позволяющим заподозрить заболевание, является увеличение концентрации IgA в сыворотке крови.
У 30 % — 40 % больных обнаруживается РФ.
У детей в 30 % случаев наблюдается увеличение титра АСЛ-О.
Повышение СОЭ и СРБ коррелируют со степенью активности васкулита.
Диагностические критерии[править | править код]
Существуют признанные международным сообществом ревматологов классификационные критерии геморрагического васкулита, которые на протяжении многих лет (с 1990 г.) успешно используются в диагностике[10].
Их четыре, каждому даётся чёткое определение.
- Пальпируемая пурпура. Слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией.
- Возраст менее 20 лет. Возраст начала болезни менее 20 лет.
- Боли в животе. Диффузные боли в животе, усиливающиеся после приёма пищи. или ишемия кишечника (может быть кишечное кровотечение).
- Обнаружение гранулоцитов при биопсии. Гистологические изменения, выявляющие гранулоциты в стенке артериол и венул.
Наличие у больного 2-х и более любых критериев позволяет поставить диагноз с чувствительностью 87,1 % и специфичностью 87,7 %.
Предложены и другие системы классификационных и дифференциально-диагностических критериев[11][12].
Лечение[править | править код]
Во-первых, необходима диета (исключаются аллергенные продукты).
Во-вторых, строгий постельный режим.
В-третьих, медикаментозная терапия (антиагреганты, антикоагулянты, кортикостероиды, иммунодепрессанты-азатиоприн, а также антитромботическая терапия).
Применяют следующие препараты:
- дезагреганты — курантил по 2—4 миллиграмма/килограмм в сутки, трентал внутривенно капельно.
- гепарин в дозировке по 200—700 единиц на килограмм массы в сутки подкожно или внутривенно 4 раза в день, отменяют постепенно с понижением разовой дозы.
- активаторы фибринолиза — никотиновая кислота.
- При тяжелом течении назначают плазмаферез или терапию глюкокортикостероидами.
- В исключительных случаях применяют цитостатики, такие, как Азатиоприн или Циклофосфан.
В основном течение заболевания благоприятное, и иммуносупрессивная или цитостатическая терапия применяется редко (например, при развитии аутоиммунного нефрита).
Дети обязательно находятся на диспансерном учёте. Проводится в течение 2-х лет. Первые 6 месяцев больной посещает врача ежемесячно, затем — 1 раз в 3 месяца, затем — 1 раз в 6 месяцев. Профилактику проводят при помощи санации очагов хронической инфекции. Регулярно исследуют кал на яйца гельминтов. Таким детям противопоказаны занятия спортом, различные физиопроцедуры и пребывание на солнце.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Нем. Henoch, с ударением на первом слоге.
- ↑ Rapini R. P., Bolognia J. L., Jorizzo J. L. Dermatology (неопр.). — St. Louis: Mosby, 2007. — ISBN 1-4160-2999-0.
- ↑ Насонова, 1959.
- ↑ Насонов и др., 1999, с. 358.
- ↑ 1 2 Насонов и др., 1999, с. 359.
- ↑ 1 2 Насонов и др., 1999.
- ↑ 1 2 Кривошеев О. Г. Опасны ли системные васкулиты? (недоступная ссылка). vasculitis.ru; webcitation.org. Дата обращения 27 апреля 2013. Архивировано 27 апреля 2013 года.
- ↑ Mills J.A., Michel B.A., Bloch D.A. et al. The American College of Rheumatologi criteria for the classification of Henoch-Schönlein purpura // Artr. Rheum. — 1990. — Vol. 33. — P. 1114—1120
- ↑ Насонов и др., 1999, Классификационные критерии геморрагического васкулита, Шилкина Н. П. и соавторы, 1994, с. 363.
- ↑ Насонов и др., 1999, критерии дифференциальной диагностики геморрагического васкулита и васкулита гиперчувствительности, (?)1992, с. 364.
Литература[править | править код]
- Насонова В. А. Геморрагический васкулит (болезнь Шёнлейна-Геноха). — М.: Медицина, 1959.
- Насонов Е.Л., Баранов А.А., Шилкина Н.П. Геморрагический васкулит (болезнь Шёнлейна-Геноха) // Васкулиты и васкулопатии. — Ярославль: Верхняя Волга, 1999. — 616 с.
Ссылки[править | править код]
- Информация о заболевании — информация от Diagnos.ru
- Геморрагический васкулит (недоступная ссылка) (перенесено в Википедию с разрешения автора, текст разрешения в конце статьи)
Источник
Термин «геморрагический васкулит» впервые появился в советской медицинской литературе в 1959 году благодаря ревматологу Насоновой. Само заболевание было изучено немецкими врачами Шенлейном и Генохом в 1837 и 1874 годах, отчего и получило своё название – болезнь Шенлейна – Геноха. Её также называют аллергической или ревматической пурпурой.
Заболевание геморрагический васкулит относится к группе системных болезней и вызывает воспаление капилляров и мелких кровеносных сосудов. В ходе течения их стенки источаются, что приводит к кровоизлияниям под кожей или внутри стенок органов.

В международной классификации болезней оно обозначается кодом D69.0.
Разновидности геморрагического васкулита
Врачи классифицируют эту болезнь по 3 признакам.
Локализация
- Кожа и суставы.
- Тонкий и толстый кишечник (абдоминальный синдром).
- Почки.
Скорость развития
- За несколько дней – молниеносная.
- За 1-3 месяца – острая.
- За полгода – затяжная.
- За 1 год и более – хроническая.

Тяжесть состояния больного
- 1-я степень – легкая,
- 2-я степень – средняя,
- 3-я степень – тяжелая.
Причины и провоцирующие факторы
Основная причина появления васкулита – наличие в крови иммунных комплексов. Они представляют собой «комок» из антигенов и антител. В здоровом организме их количество контролирует фагоцитарная система. Но при избытке чужеродных веществ (антигенов) их становится слишком много и она не успевает их выводить. Это приводит к их оседанию на внутренней стенке сосудов с последующим воспалением этого места.
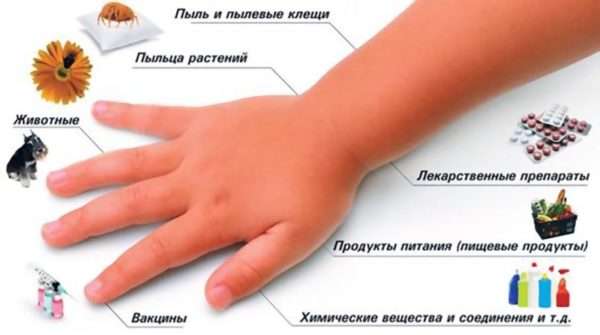
Главным провоцирующим фактором аллергической пурпуры являются болезни горла, легких: ОРЗ, ОРВИ, ангина и другие.
Другой группой провоцирующих факторов является аллергическая реакция на продукты, медикаменты, прививки, укусы насекомых, бытовую химию.
Симптомы
Проявления геморрагического васкулита можно разделить на 2 группы: общие и специфические. К первой относится повышение температуры до 38-40°C, интоксикация, отсутствие аппетита, слабость.
Вторая группа включает в себя:
- сыпь,
- суставной, абдоминальный, почечный синдромы,
- поражения легких, нервной системы.
Характерные высыпания – главный признак того, что сосуды поражены васкулитом. Сыпь представляет собой множество точек цвета ржавчины. Каждая из них имеет форму круга диаметром 2 миллиметра и возвышается над поверхностью кожи. Они могут объединяться между собой и образовывать пятна больших размеров, вплоть до отсутствия здоровых участков между ними. Появляется она в основном на коже голени (часть ноги ниже колена). При отсутствии лечения постепенно поднимается вверх, покрывая бедра, ягодицы и нижнюю часть спины.
Суставной синдром в 70-90% случаев появляется одновременно с высыпаниями и вызывает боль в коленном, голеностопном и других суставах, а также в прилегающих к ним мышцах.
При абдоминальном синдроме поражаются органы пищеварения и появляются характерные для болезней ЖКТ симптомы: тошнота, рвота, диарея, желудочно-кишечное кровотечение. Также возможно появление отверстий в стенках кишечника или перитонита.
При почечном синдроме нарушается работа почек. Он появляется на третьей неделе развития заболевания, т.е. после остальных проявлений васкулита. Поражение почек проявляется в появлении в моче различных белков.
В очень редких случаях болезнь поражает сосуды легких и головного мозга. В первом случае оно выражается кровотечениями и кровоизлияниями в стенки органа.
Во втором – сильными головными болями и может быть причиной энцефалопатии, полинейропатии, судорог, изменений в поведении и инфаркта.
Лечение
Лечением васкулита занимаются 2 специалиста: терапевт и ревматолог. При появлении абдоминального и почечного синдромов может потребоваться дополнительная консультация гастроэнтеролога и нефролога.

Для того, чтобы вылечить заболевание, врач использует 2 метода: гипоаллергенную диету и медикаменты. В первом случае целью является уменьшение числа попадающих в организм аллергенов. В идеале рекомендуется перейти на диету для больных язвой желудка – стол № 1. Но временный отказ от апельсинов, шоколада, чая, кофе, солёных и острых блюд тоже эффективен.
Во втором случае препараты уменьшают симптомы и замедляют патологические процессы. К ним относятся:
- Тиклопидин, Дипиридамол – предотвращают образование тромбов.
- Никотиновая кислота – стимулирует процесс растворения фибриновых образований и тромбов.
- Гепарин – снижает свертываемость крови.
- Дексаметазон, Преднизолон – регулируют работу иммунной системы.
- Антибиотики – для лечения вторичной бактериальной инфекции.
Длительность лечения составляет от 2 месяцев до года, в зависимости от степени тяжести. Если оно было начато вовремя, то вероятность появлений осложнений очень мала.
Геморрагический васкулит – болезнь, поражающая стенки капилляров и мелких сосудов. Присвоенный ей код по МКБ-10 D69.0. Она возникает из-за избыточной работы иммунной системы. Главный симптом – специфическая сыпь цвета ржавчины, вызванная подкожными кровоизлияниями. Она также проявляется нарушением целостности органов пищеварения и работы почек.
Для того, чтобы не спровоцировать геморрагический васкулит, главное условие – соблюдение рационального питания, своевременное прохождение медицинского обследования и сдача анализов.
Источник
