Аллергический риносинусит код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
Другие названия и синонимы
Аллергический риносинусит.
Названия
Название: Аллергическая риносинусопатия.

Аллергическая риносинусопатия
Синонимы диагноза
Аллергический риносинусит.
Описание
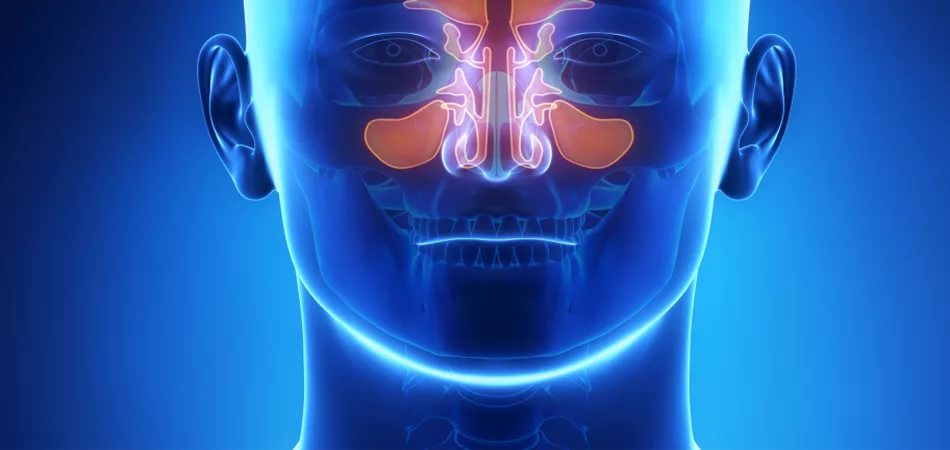
Аллергическая риносинусопатия. Воспалительное заболевание аллергической природы, при котором отмечается поражение слизистой оболочки полости носа и одной или нескольких околоносовых пазух. Проявляется нарушением носового дыхания, насморком, приступами чиханья, головными болями, а также симптомами поражения бронхолегочной системы. Диагностика основана на данных клинического осмотра ЛОР-врачом и аллергологом-иммунологом, изучении результатов аллергологических проб, рентгенологического и эндоскопического исследования придаточных пазух носа. Лечение комплексное: антигистаминные препараты, противовоспалительная терапия, элиминация аллергенов, специфическая иммунотерапия.

Аллергическая риносинусопатия
Дополнительные факты
Аллергическая риносинусопатия (аллергический риносинусит) – патологическое состояние, вызванное аллергическим поражением слизистой оболочки полости носа и его придаточных пазух, проявляющееся затруднением носового дыхания, приступообразной ринореей, чиханьем и другими симптомами. Заболевание развивается при нарушении реактивности организма, его иммунной системы, редко протекает изолированно и, как правило, сопровождается аллергическим воспалением других органов и систем (глотки и гортани, бронхов и легких, глаз, кожных покровов).
Аллергическая риносинусопатия встречается у 10-20% населения, чаще у детей, а также у молодых людей в возрасте 18-24 лет. В Соединенных Штатах Америки за медицинской помощью ежегодно обращается более 35 миллионов человек с симптомами аллергического поражения носоглотки и околоносовых пазух, а затраты на их лечение составляют более семи миллиардов долларов в год. Не менее актуальна проблема аллергической риносинусопатии, ее квалифицированной диагностики и лечения в России и других странах бывшего СССР. Своевременное обращение к врачу-аллергологу-иммунологу и отоларингологу позволяет предупредить осложнения (переход риносинусита в хроническую форму, развитие бронхиальной астмы ).
Причины
Развитие аллергической риносинусопатии зачастую обусловлено наследственной предрасположенностью (повышенная реактивность иммунной системы на раздражители с развитием IgE-зависимой аллергической реакции). В этом случае можно обнаружить наличие аллергических состояний (ринита, атопического дерматита, бронхиальной астмы) у родственников пациента.
Основная причина развития аллергической риносинусопатии – воздействие на слизистую оболочку носоглотки и околоносовых пазух растительных аллергенов (пыльцы цветущих трав и деревьев), болезнетворных микроорганизмов, бытовой пыли и различных химических веществ, содержащихся во вдыхаемом воздухе (в том числе средств бытовой химии, продуктов горения табака ). Среди возможных причинных факторов следует учитывать также пищевые и лекарственные аллергены.
Нередко аллергическая риносинусопатия развивается при длительном ингаляционном воздействии различных раздражающих веществ при работе, связанной с профессиональными вредностями (шахтеры-угольщики, бурильщики, работники литейных цехов, химических и фармацевтических предприятий, маляры и тд ).
Аллергены, первично попав в дыхательные пути, вызывают сенсибилизацию (повышение чувствительности) слизистой оболочки полости носа и околоносовых пазух. При повторном проникновении того же аллергена развивается воспалительная IgE-зависимая реакция с инфильтрацией слизистой носоглотки. Возникающий отек слизистой оболочки затрудняет сообщение пазух с полостью носа и вызывает развитие аллергической риносинусопатии, быстро переходящей в хроническую форму.
При длительном течении болезни повышенная реактивность начинает развиваться не только на поступающие аллергены, но и на любые раздражающие слизистую оболочку носоглотки вещества.
Симптомы
Характерными признаками аллергической риносинусопатии являются затруднение носового дыхания, приступообразное обильное выделение слизистого водянистого секрета из носовых путей и приступы чиханья. В ночное время чиханье уменьшается, а заложенность носа усиливается. Нередко беспокоит чувство тяжести в голове и в околоносовой области.
При хроническом течении аллергической риносинусопатии головная боль может беспокоить практически ежедневно, усиливаясь при наклоне головы вниз. Инфицирование слизистой оболочки верхних дыхательных путей приводит к развитию острого воспалительного процесса в синусах (чаще поражаются гайморовы пазухи и клетки решетчатого лабиринта). При этом появляются симптомы нарушения общего состояния с повышением температуры тела, ознобом, общей слабостью, нарушением сна и аппетита, раздражительностью, колебаниями настроения.
Повышенная реактивность иммунной системы с развитием гиперчувствительности в ответ на проникновение аллергенов является общей реакцией организма, что часто приводит к генерализации процесса и появлению очагов аллергического воспаления в других органах и тканях. При этом нередко наряду с аллергической риносинусопатией встречаются симптомы поражения бронхолегочной системы – кашель с трудноотделяемой мокротой, чувство нехватки воздуха, удушье (при бронхиальной астме). На коже можно выявить появление очагов рецидивирующей крапивницы, атопического дерматита.
Заложенность носа. Заложенность уха. Кашель. Нехватка воздуха. Озноб. Раздражительность.
Диагностика
Для выявления аллергической риносинусопатии необходим первичный клинический осмотр пациента врачом аллергологом-иммунологом и ЛОР-врачом. При этом изучается анамнез, данные риноскопии, инструментального исследования, аллергологических проб.
При осмотре полости носа в период обострения отмечается отек нижних носовых раковин, нередко – среднего носового хода, слизистые или слизисто-гнойные выделения. При хроническом процессе нередко встречаются полипозные разрастания в носовых ходах и синусах. Рентгенография околоносовых пазух выявляет наличие пристеночного утолщения слизистой оболочки, нестойкое снижение прозрачности пазухи, а при хронической аллергической риносинусопатии и наличии полипов – стойкое затемнение синуса. Диагностическая пункция пазухи позволяет уточнить характер промывной жидкости (при аллергическом процессе она чистая, без признаков гнойного воспаления). Диагноз аллергической риносинусопатии подтверждается положительными аллергологическими пробами (кожные аллерготесты, исследование специфических иммуноглобулинов).
Дифференциальная диагностика
Дифференциальная диагностика проводится с вирусными и бактериальными риносинуситами, вазомоторным ринитом.
Лечение
Лечение аллергической риносинусопатии включает проведение элиминации аллергенов, медикаментозной терапии с использованием интраназальных глюкокортикостероидов и антигистаминных препаратов, а также специфической иммунотерапии.
Элиминационные мероприятия, то есть обеспечение максимального снижения контакта с аллергенами, проводятся при сезонной риносинусопатии путем ограничения времени пребывания вне помещения, использования систем кондиционирования воздуха. Основная борьба с бытовыми и домашними аллергенами (пыль, насекомые, продукты жизнедеятельности животных, плесневые грибы) осуществляется с помощью регулярной уборки жилых помещений, поддержания достаточной влажности в комнатах.
Лекарственная терапия аллергической риносинусопатии предусматривает применение местных (интраназальных) глюкокортикостероидов (беклометазон, будесонид, флутиказол, мометазон), антигистаминных препаратов второго и третьего поколения (цетиризина, лоратадина, фексофенадина, дезлоратадина), кромонов (кромоглициевой кислоты).
Специфическая иммунотерапия – эффективный метод лечения аллергических поражений верхних дыхательных путей. При этом осуществляется парантеральное введение постепенно возрастающих доз аллергена (схема введения составляется индивидуально). Продолжительность проведения специфической иммунотерапии при аллергической риносинусопатии может составлять от нескольких месяцев до 3-4 лет.
При выраженной патологии околоносовых пазух носа и гипертрофии носовых раковин, неэффективности консервативного лечения может проводиться хирургическое вмешательство.
Своевременное выявление и правильно подобранное лечение аллергической риносинусопатии позволяет устранить симптомы заболевания и предупредить появление осложнений.
Источник
Под термином «риносинусит» понимается патологический процесс, характеризующийся воспалением слизистой оболочки носа и близко расположенных пазух. В большинстве случаев недуг является следствием не до конца вылеченного респираторного заболевания. Согласно статистическим данным, риносинусит чаще всего диагностируется у лиц среднего и пожилого возраста, при этом большее число пациентов — женщины. Несмотря на это, вероятность развития недуга у детей весьма высокая.
Патогенез
Риносинусит — это патология, основным провоцирующим фактором которой, как правило, является ОРВИ. Ее возбудители (риновирусы) после неграмотно проведенного лечения остаются в полости носа и активно размножаются. Закономерным следствием является развитие воспалительного процесса. На фоне его течения слизистая оболочка носа отекает, кроме того, наблюдается гиперсекреция желез и транссудация плазмы.
Риносинусит — это заболевание, которое в 90% случаев является следствием нарушения воздухообмена в околоносовых пазухах и застоя секрета. На фоне данных патологических процессов происходит нарушение механизма мукоцилиарного клиренса. В результате патогенные микроорганизмы получают возможность длительное время контактировать со слизистой оболочкой.
В роли патогенетического фактора нередко выступает и привычка часто высмаркиваться. Во время такого очищения в полости носа изменяется показатель давления, он варьируется в пределах 60-80 мм рт. ст. Этого достаточно, чтобы инфицированный секрет протолкнулся во время высмаркивания в полость пазухи. Следствием этого является развитие острого воспалительного процесса. В норме слизистая оболочка носа имеет толщину, как у папиросной бумаги. При воспалении происходит ее утолщение до 200 раз. При этом формируются образования, которые практически полностью перекрывают просвет пазухи.
Течение любого из вышеперечисленных процессов способствует созданию благоприятной среды для активного размножения патогенных микроорганизмов.
Риносинусит может быть:
- Острым. Развивается на фоне присоединения бактериальной инфекции после ОРВИ. J01 «Острый риносинусит» — код по МКБ-10.
- Подострым. Подобный характер течения патология принимает в случае гипореактивности организма к действию на него патогенного фактора. Код по МКБ-10 — J01.9.
- Хроническим. Заболевание характеризуется постоянной сменой периодов обострения и ремиссии. J32 «Хронический риносинусит» — код по МКБ-10.
Патология имеет несколько форм, различающихся по скорости развития и характеру течения. Важно понимать, что это за болезнь. Риносинусит довольно опасен, он легко поддается терапии только при своевременном обращении к врачу. Самолечение же может привести к необратимым последствиям.

Этиология
В редких случаях риносинусит является следствием механического повреждения тканей. Как правило, запуск развития воспалительного процесса происходит на фоне активной жизнедеятельности патогенных микроорганизмов.
Классификация заболевания по виду возбудителя:
- Вирусный риносинусит. Развивается на фоне размножения микроорганизмов, вызывающих ОРВИ и грипп. В этом случае заболевание всегда протекает в острой форме.
- Бактериальный. Возбудителями являются следующие патогены: энтеробактерии, моракселла, стрептококки (пиогенный и пневмонийный), палочки (кишечная, синегнойная, гемофильная), золотистый стафилококк.
- Грибковый. Развивается на фоне жизнедеятельности кульвулярии, аспергилл и альтернарии.
- Смешанный. Изначально воспаление имеет бактериальную природу, затем оно осложняется присоединением вирусов или грибков.
Как было упомянуто выше, риносинусит — это заболевание, которому часто предшествует не до конца вылеченная ОРВИ. Кроме того, причинами развития недуга могут быть следующие патологии и состояния:
- Бронхиальная астма.
- Наследственная предрасположенность.
- Патологии вирусной природы.
- Снижение степени реактивности организма.
- Грибковые заболевания.
- Патологии бактериального характера.
- Длительный прием определенных медикаментов.
- Межанические травмы тканей носа.
- Полипоз.
Заболевание может быть одно- и двухсторонним. Риносинусит в первом случае поражает пазухи с одной стороны, во втором — с обеих.

Первые клинические проявления
Заболевание имеет несколько видов. Однако первые признаки являются схожими для всех форм.
Проявления клинические риносинусита практически ничем не отличаются от обычного насморка. Симптомы патологии на начальном этапе ее развития:
- Частые эпизоды головной боли. Неприятные ощущения при этом могут иметь разную степень выраженности.
- Отек слизистой оболочки носа.
- Чувство заложенности в ушах.
- Болезненные ощущения в зоне расположения пораженных пазух.
- Общее недомогание.
- Постоянное чувство слабости.
- Выделение из носа патологического секрета. Он может быть представлен в виде слизи или гноя. Нередко больные чувствуют, как секрет стекает по носоглотке.
Независимо от выраженности симптомов, с лечением риносинусита у детей и взрослых затягивать нельзя. При своевременном обращении к врачу процесс выздоровления происходит быстро и легко. Игнорирование же тревожных признаков нередко приводит к осложнениям.

Виды заболевания
Патология имеет несколько вариантов течения. Для каждого из них характерны определенные симптомы. Описание форм риносинусита представлено в таблице ниже.
| Вид заболевания | Что происходит в организме | Характерные симптомы |
| Полипозный | Слизистая оболочка носа представлена мягкими тканями. На фоне частых воспалительных процессов происходит ее истончение. В результате организм подает сигнал о том, что необходимо наращивать новый слой. Он отличается от нормальной слизистой. Поверхность нового слоя, как будто покрыта каплями. Каждый полип при этом заполнен инфильтратом. |
|
| Гнойный | Воспалительный процесс развивается при попадании на слизистую вирусов. На его фоне ткани отекают, из-за чего секрет не может выйти и начинает скапливаться. Патологическая жидкость является благоприятной средой для размножения патогенов. Результатом их жизнедеятельности является образование гноя. |
|
| Аллергический | Запуск развития воспалительного процесса происходит при проникновении в организм раздражающего фактора. Слизистая оболочка отекает, благодаря чему слизь в полном объеме не может выйти наружу. Она скапливается, следствием этого является образование экссудата. В роли аллергенов чаще всего выступают: пыльца, шерсть домашних питомцев, пыль, медикаменты, бытовая химия. |
|
| Вазомоторный | Риносинусит в этом случае связан с нарушением функционирования нервных окончаний. Во время воздействия любого раздражителя (жара, холода, резких запахов) возникает бурная реакция слизистой оболочки. Она отекат, кроме того, начинает выделяться секрет в большом количестве. |
|
| Катаральный | Является вариантом респираторного заболевания, течение которого сопровождается воспалением слизистой и околоносовых пазух. Острый катаральный риносинусит не представляет опасности и легко поддается лечению. Сложности возникают при присоединении бактериальной инфекции. |
|
Риносинусит может иметь как острое, так и хроническое течение. В первом случае симптоматика выражена ярко. Благоприятным считается исход, если клинические проявления полностью исчезают за одну неделю. Если этого не происходит, принято говорить о присоединении бактериальной инфекции.
Острый риносинусит классифицируется по локализации очага поражения:
- Гайморит. Характеризуется выраженной болью в пазухе, усиливающейся во время наклона или поворота головы.
- Фронтит. Основным симптомом является выраженный дискомфорт в лобной зоне.
- Этмоидит. Очаг поражения локализуется в области решетчатой кости. Отличительным симптомом является выраженная гнусавость.
- Сфеноидит. Характеризуется сильной головной болью.
Симптомы хронического риносинусита выражены не так ярко. Патология характеризуется сменой периодов обострения и ремиссии. Как показывает практика, у взрослых рецидив случается 3-4 раза в год. У детей обострение возникает намного чаще.
Диагностика
Риносинусит — это заболевание, лечением которого занимается оториноларинголог. Именно к данному специалисту и нужно обращаться при возникновении тревожных симптомов. Во время приема врачу необходимо предоставить информацию относительно всех имеющихся клинических проявлений и степени их выраженности. Кроме того, нужно озвучить, как давно они появились. Специалист может поставить диагноз уже на этапе беседы с пациентом.
Для его подтверждения и выявления возбудителя врач назначает комплексное обследование, включающее:
- Клинический анализ крови и мочи.
- Риноскопию.
- КТ.
- МРТ.
- Рентгенографию.
- Фарингоскопию.
Важнейшей частью диагностики является идентификация возбудителя в лабораторных условиях. Забор биологического материала осуществляется посредством пункции гайморовой пазухи. Кроме того, нередко проводится бакпосев патологического секрета.
Лечение
Схема терапии зависит как от тяжести течения заболевания, так и от индивидуальных особенностей организма пациента.
Классическая схема лечения острого риносинусита включает следующие пункты:
- Местное применение капель и спреев с сосудосуживающим действием. Данные средства назначаются с целью уменьшения отека слизистой и улучшения носового дыхания. Примеры эффективных средств: «Ксилен», «Галазолин», «Ринонорм», «Снуп», «Нафтизин».
- Промывание носовых проходов растворами на основе морской воды. Данная процедура способствует более быстрому восстановлению слизистой. Чаще всего врачи назначают растворы «Маример» и «Аквалор».
- Борьба с возбудителем. В ряде случаев показан прием антибиотиков. Примеры средств: «Амоксиклав», «Азитромицин», «Ампициллин», «Цефтриаксон». Если патология носит вирусный характер, показан прием иммуностимулирующих препаратов. Как правило, врачи назначают следующие средства: «Анаферон», «Деринат», «Виферон», «Кагоцел», «Эргоферон».
- Симптоматическое лечение. С целью разжижения слизи назначаются муколитики («Синуфорте», «Ринофлуимуцил»), для купирования воспаления и снижения интенсивности боли — жаропонижающие препараты («Ибупрофен», «Парацетамол»). Если риносинусит имеет аллергическую природу, показан прием антигистаминных средств («Супрастин», «Зодак», «Цетрин», «Зиртек»). В настоящее время на фармацевтическом рынке представлены и комбинированные средства. К ним относятся: «Полидекса», «Изофра».
Независимо от степени выраженности симптомов, лечение хронического риносинусита проводится по этой же схеме. Во время ремиссии достаточно следовать рекомендациям врача и избегать воздействия на организм провоцирующих факторов. При возникновении обострения терапию необходимо начинать проводить как можно раньше. В тяжелых случаях пациентов госпитализируют в стационар.
Согласно врачебным отзывам, риносинусит — это не приговор. Заболевание довольно легко поддается лечению на ранних этапах его развития. Ускорить процесс выздоровления можно и с помощью физиотерапии. Наиболее эффективными являются следующие процедуры: электрофорез, УВЧ, лазерная и диадинамотерапия.
Касаемо лечения риносинусита у детей, симптомы у малышей выражены немного ярче в силу возрастных особенностей организма. Однако в терапии врачи делают акцент только на средствах местного действия.
Детям, как правило, назначаются следующие препараты:
- «Отривин»;
- «Биопарокс»;
- «Полидекса»;
- «Протаргол».
Таким образом, даже если ребенку необходима антибиотикотерапия, чаще всего врачи назначают средства местного действия.
В тяжелых случаях или при неэффективности консервативных методов врач принимает решение относительно целесообразности проведения хирургического вмешательства. Самым широко распространенным методом оперативного лечения является пункция верхнечелюстных пазух. Данная процедура осуществляется под местной анестезией. Сразу после проведения операции состояние пациента улучшается: купируется воспалительный процесс, исчезают болезненные ощущения, улучшается носовое дыхание. Но для полного выздоровления требуется проведение нескольких процедур.
Другие методы вмешательства:
- Использование ЯМИК-катетера. Данный способ является альтернативой пункции. Вмешательство неинвазивно, антисептики и лекарственные средства врач вводит в пазуху посредством специального зонда. В данном случае также требуется несколько процедур для полного выздоровления.
- Эндоскопия и синусотомия. В процессе проведения вмешательства врач удаляет полипы. В первом случае повреждения здоровых тканей не происходит, риск рецидива снижается на 50%. Синусотомия — это открытая операция, она подразумевает вскрытие лицевой кости и резекцию ее части. Рецидивы не исключены, недостатком также является длительная реабилитация.
Метод оперативного лечения выбирается исключительно врачом на основании данных анамнеза и диагностики.
Народные средства
Важно понимать, что использование нетрадиционных методов лечения не избавляет от необходимости обращения за квалифицированной медицинской помощью. Народные средства применять допустимо, но рассматривать их можно только в качестве вспомогательной меры. Их использование помогает уменьшить интенсивность симптомов риносинусита (и хронического, и острого), но не способствует уничтожению возбудителей.
Наиболее действенными являются следующие рецепты:
- Взять 1 корень цикламена. Тщательно его промыть и измельчить. С помощью марлевой ткани из полученной массы отжать сок. Целебную жидкость необходимо развести водой (1:5). Полученное средство поместить в холодильник. Закапывать по 2 капли 1 раз в день.
- Выжать сок из 3 лимонов. Измельчить с помощью мясорубки корень хрена. Тщательно смешать компоненты. Полученную смесь хранить в холодильнике. Принимать ее натощак по 0,5 ч.л. ежедневно. Согласно отзывам, данное средство особенно эффективно при хроническом риносинусите.
- Срезать 1 лист алое. Промыть его и измельчить. С помощью марлевой ткани отжать из полученной кашицы сок. Закапывать целебную жидкость в нос 4 раза в день по 3 капли.
- Взять в равных пропорциях пищевую соду, мед и растительное масло. Тщательно смешать компоненты. Полученную массу немного подогреть и пропитать ею ватные или марлевые турунды. Последние необходимо вставлять в каждый носовой проход трижды в сутки на 25 минут.
Важно знать о том, что любое целебное растение является потенциальным аллергеном. При возникновении признаков нежелательной реакции лечение риносинусита народными средствами необходимо завершить.

Прогноз
Исход заболевания во многом зависит от своевременности обращения к врачу. Если лечение было проведено грамотно, прогноз в большинстве случаев благоприятный. Игнорирование признаков острого синусита приводит к хронизации процесса. Это значит, что пациента будут беспокоить неприятные симптомы на протяжении длительного времени. Кроме того, хронический риносинусит нередко сопровождается образованием полипов, удалить которые можно только в процессе хирургического вмешательства.
Распространенным осложнением заболевания является поражение глаз. Снижение остроты зрения, диплопия, трудности при попытке поднять веки, лихорадка, сонливость, головная боль — это перечень симптомов, свидетельствующих о развитии негативных последствий. При их возникновении следует незамедлительно обратиться в медицинское учреждение.
Самое опасное последствие недуга — воспаление оболочек мозга, тромбоз кавернозных синусов и абсцесс. Данные патологические состояния могут привести к коме или летальному исходу.
Профилактика
Людям, страдающим от заболевания хронического характера, с целью предотвращения развития рецидива следует соблюдать определенные правила. Они же могут рассматриваться в качестве первичной профилактики риносинусита.
Рекомендации врачей:
- Ежедневно орошать носовые проходы увлажняющими растворами.
- Избегать пыльных мест и помещений, где часто курят.
- Следовать принципам здорового образа жизни с целью укрепления защитных сил организма.
Кроме того, во время неблагоприятной эпидемиологической обстановки рекомендуется избегать посещения слишком людных мест.
В заключение
Риносинусит — это заболевание, при котором воспаляется слизистая оболочка носа и расположенных рядом пазух. Чаще всего недуг развивается на фоне не до конца вылеченной ОРВИ. В этом случае принято говорить об остром риносинусите (код по МКБ-10 — J01). Несвоевременное его лечение приводит к переходу патологии в хроническую форму (J32 по Международной классификации болезней).
Источник
