Афс синдром и беременность лечение
Несмотря на то что клинические рекомендации по диагностике, лечению антифосфолипидного синдрома разработаны ревматологами, к акушерству он имеет прямое отношение. Антифосфолипидный синдром при беременности приводит к привычному невынашиванию, что влечет за собой бездетность пары.
Что это за болезнь

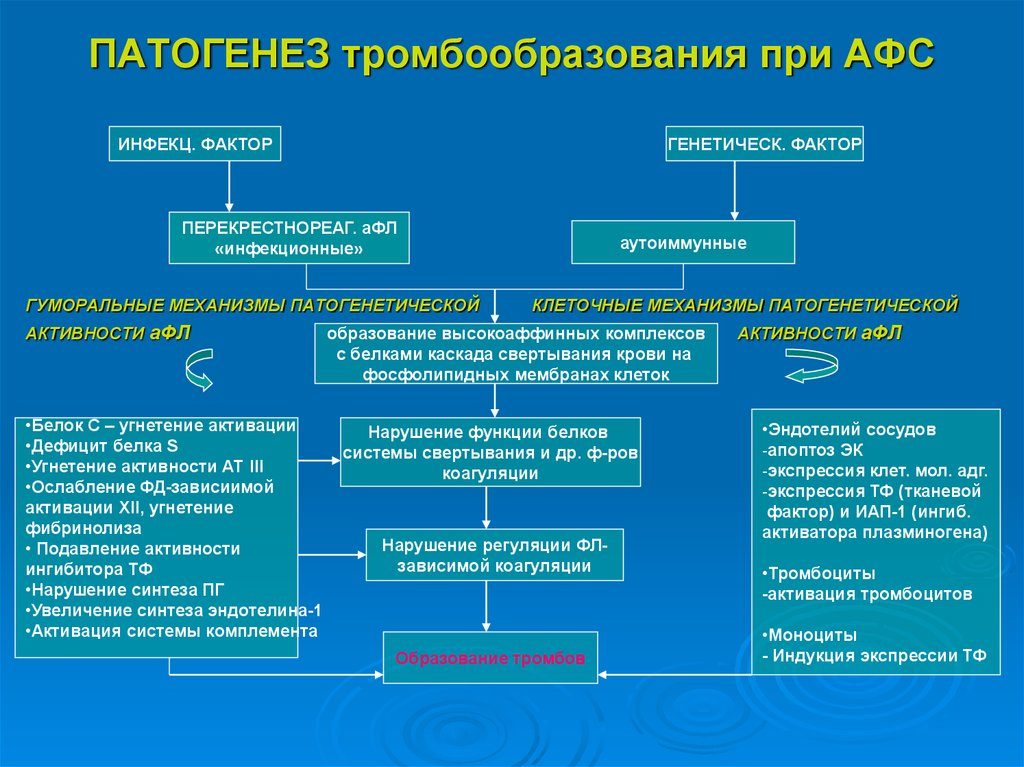
Антифосфолипидный синдром, или АФС – это патология, которая характеризуется повторяющимися тромбозами венозного, артериального, микроциркуляторного русла, патологией беременности с потерей плода и синтезом антифосфолипидных антител (афла): кардиолипиновых антител (аКЛ) и/или волчаночного антикоагулянта (ВА), и/или антител к бета2-гликопротеин Ⅰ. АФС – вариант часто приобретенной тромбофилии.
Код по МКБ 10 пересмотра – Д68.8.
Основой патогенеза антифосфолипидного синдрома является атака антителами мембран клеток. Чаще всего антифосфолипидный синдром развивается у женщин – в 5 раз чаще, чем у мужчин.
Манифестация синдрома происходит возникновением тромбозов, невынашиванием беременности. Часто до развития гестации женщины не подозревали о наличии этой патологии и присутствии антител в крови.
Классификация
Существует несколько вариантов антифосфолипидного синдрома. Основная классификация их такова:
- Первичный – связан с наследственными дефектами гемостаза.
- Вторичный АФС возник на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка), васкулитов, органоспецифичных патологий (сахарный диабет, болезни Крона), онкологических процессов, лекарственного воздействия, инфекций (ВИЧ, сифилис, малярия), при конечной стадии почечной недостаточности.
- Другие варианты АФС:
- серонегативный
- катастрофический
- другие микроангиопатические синдромы (ДВС-синдром, HELLP).
Причины невынашивания беременности

Патогенез развития акушерской патологии при АФС.
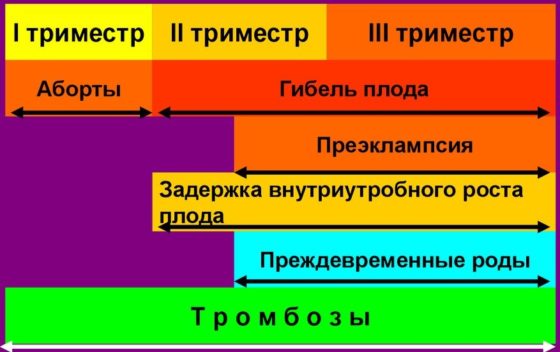
Доказано влияние АФС в развитии таких осложнений беременности:
- бесплодие неясного генеза;
- ранние преэмбриональные потери;
- неудачные ЭКО;
- выкидыши на разных сроках;
- внутриутробная гибель плода;
- послеродовая гибель плода;
- синдром задержки развития плода;
- преэклампсия и эклампсия;
- тромбозы во время беременности и после родов;
- пороки развития плода.
В послеродовом периоде у ребенка также возникают последствия антифосфолипидного синдрома: тромбозы, нейроциркуляторные расстройства с формированием аутизма в будущем. 20% детей, рожденных от матерей с АФС, в крови присутствуют антифосфолипидные антитела без симптомов, что говорит о внутриутробной передаче аФЛ.
Патогенетической основой развития всех проявлений АФС при беременности является плацентарная децидуальная васкулопатия, что вызывается недостатком продукции простагландина, тромбозами плаценты и нарушением механизма имплантации. Все эти механизмы препятствуют беременности.
Критерии диагноза
Выделяют критерии, по которым устанавливается диагноз «Антифосфолипидный синдром». Среди клинических критериев выделены следующие:
- Сосудистый тромбоз любой локализации: как венозный, так и артериальный, подтвержденный визуальными методами исследования. При использовании гистологического исследования в биоптатах должны отсутствовать признаки воспаления сосудистой стенки.
- Осложнения беременности:
- один или более эпизод гибели нормально развивающегося плода после 10 недель гестации или
- один или больше эпизодов преждевременных родов до 34 нед из-за значительной преэклампсии, эклампсии, плацентарной недостаточности или
- три или больше случаев подряд спонтанных абортов в сроке менее 10 недель, при отсутствии патологий анатомии матки, генетических мутаций, половых инфекций.
Лабораторные критерии таковы:
- В крови выявлены антитела к кардиолипину иммуноглобулины классов G и M в средних и высоких титрах, по крайней мере, 2 раза за 12 месяцев.
- Антитела к b2-гликопротеину I классов G и/или M в средних или высоких титрах, по крайней мере, 2 раза за год.
- Определен волчаночный антикоагулянт ВА в плазме в 2 более лабораторных исследованиях в промежутке хотя бы 12 месяцев. Заподозрить наличие ВА в крови можно при увеличении АЧТВ в коагулограмме в 2 и более раза.
Высокопозитивным считается анализ на антитела – 60 МЕ/мл, среднепозитивный ответ – 20-60 МЕ/мл, низкопозитивный – менее 20 МЕ/мл.
Для постановки диагноза «Антифосфолипидный синдром» необходимо присутствие одного клинического и одного лабораторного критерия.
Симптомы

Основным симптомом антифосфолипидного синдрома является тромбоз. У женщин эта патология проявляется невынашиванием беременности. Кроме таких очевидных признаков, у женщин могут проявляться дополнительные клинические критерии:
- сетчатое ливедо;
- наличие в анамнезе мигреней, хореи;
- трофические язвенные дефекты нижних конечностей;
- эндокардит и прочее.
Очень тяжело протекает катастрофическая форма антифосфолипидного синдрома. Она сопровождается клиникой острой почечной недостаточности, респираторным дистресс-синдромом, печеночной недостаточностью, нарушением мозгового кровотока, тромбозом крупных сосудов, в том числе и легочной артерии. Без срочной помощь прожить с этой формой длительно невозможно.
Лечение
Лечением АФС занимаются многие специалисты: ревматологи, гематологи, акушеры и гинекологи, кардиологи, кардиохирурги и прочие.
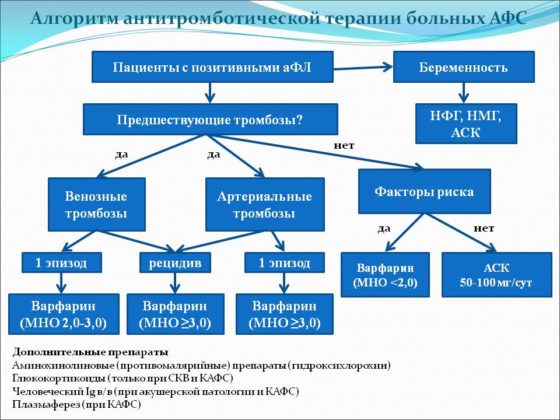
Первая группа пациентов
Пациенты, которые не имеют лабораторно выраженных признаков или клинических симптомов, не нуждаются в постоянном лабораторном контроле и непрерывной антикоагулянтной терапии. В этой группе пациентов проводят стандартную профилактику венозных тромбозов.
Вторая группа
У пациентов с высоким титром волчаночного антикоагулянта и/или антифосфолипидных антител более 10 МЕ/мл без тромбоза требуется назначение специфической профилактики – Аспирин в дозировке 75-100 мг один раз в день.
Третья группа
У этих людей результаты анализов на антитела отрицательны, но имеется подтвержденные случаи тромбоза и высокий риск их образования. У этих больных проводится лечение антикоагулянтами низкомолекулярного гепарина в терапевтических дозах. Сразу после постановки диагноза используют:
- Дальтепарин 100 МЕ/кг 2 раза в сутки;
- Надропарин 86 МЕ/кг или 0,1 мл на 10 кг 2 раза в день подкожно;
- Эноксапарин 1 мг/кг 2 раза в день подкожно;
- Со второго дня назначают Варфарин с 5 мг в сутки.
У пациентов этой группы проводят гепаринотерапию не менее 3 месяцев. В начале терапии выполняют контроль МНО каждые 4-5 дня для поддержания целевого значения в 2,0-3,0.
Четвертая группа
В эту группу входят люди, у которых тромбозы происходят на фоне повышенных титров волчаночного антикоагулянта и антифосфолипидного антитела. У этой категории больных назначается Варфарин и низкие доза (75-100 мг) Ацетилсалициловой кислоты. Пациенты с высоким уровнем риска должны получать пожизненно антикоагулянтную терапию.
Прегравидарная подготовка
Подготовка к беременности при АФС проводится в 2 последовательных этапа. На первом проводят оценку коагулограммы, определяют антигенный компоненты крови, удаляют и санируют инфекционные очаги.
Второй этап – это непосредственная подготовка к беременности и ее ведение. Для этого необходима антикоагулянтная терапия. Она проводится индивидуально в течение 1-2 менструальных циклов. Для этого нужно отнести женщину в одну из следующих групп:
- Серонегативный вариант АФС с наличием в анамнезе акушерских проявления синдрома. В сыворотке могут быть обнаружены только антитела к бета2-гликопротеину I. В этой группе проводят подготовку с помощью таких препаратов:
- один из препаратов низкомолекулярного гепарина 1 раз/сутки подкожно (дальтепарин (Фрагмин)120 антиХа МЕ/кг или эноксапарин (Клексан) 100 антиХа МЕ/кг;
- рыбий жир по 1-2 капсулы 3 раза/сутки;
- фолиевая кислота 4 мг/сутки;
- Если отсутствует волчаночный антикоагулянт, но присутствует АФЛА без тромбозов и акушерских клинических проявлений:
- при умеренном титре АФЛА назначается Аспирин 75-100 мг/сутки, а при развитии беременности он отменяется с заменой на дипиридомол 50-75 мг/сутки;
- при высоком и умеренном титре антифосфолипидного антигена комбинируют Ацетилсалициловую кислоту 75 мг/сутки и низкомолекулярный гепарин один раз в сутки подкожно;
- рыбий жир по 1-2 капсуле 3 раза в день;
- фолиевая кислота 4 мг/сутки.
- Если нет в крови волчаночного антикоагулянта, но есть в высоком или умеренном количестве антифосфолипидный антиген и имеется клиника тромбозов и акушерские осложнения:
- один из НМГ (Клексан, Фрагмин, Фраксипарин) 1 раз в сутки подкожно;
- Аспирин 75 мг/сутки с отменой его при развитии беременности и назначением Дипиридамола 50-75 мг/сутки;
- рыбий жир 1-2 капсулы 3 раза в день;
- фолиевая кислота 4 мг/сутки.
- В плазме женщины обнаружены АФЛА и определяется волчаночный антикоагулянт ВА от 1,5 до 2 усл.ед. До нормализации ВА следует воздержаться от беременности. Для нормализации ВА менее 1,2 усл.ед применяют:
- Клексан 100 антиХа МЕ/кг или Фрагмин 120 антиХа МЕ/кг один раз в сутки подкожно;
- рекомендован иммуноглобулин человеческий внутривенно 25 мл через день 3 дозы, повторяют введение препарата в 7-12 недель беременности, в 24 недели и последнее введение перед родами;
- после установления ВА в пределах нормы назначают Ацетилсалициловую кислоту 75 мг/сутки до наступления беременности;
- Клексан или Фрагмин один раз в день подкожно в прежних дозировках;
- рыбий жир 1-2 кап. 3 раза в день;
- фолиевая кислота 4 мг/кг.
- Если ВА в крови более 2 усл.ед, то зачатие откладывается минимум на 6-12 месяцев. Риск развития тромбоза у таких женщин очень велик. Целевое значение ВА – 1,2 усл.ед. Терапия проводится не менее 6 месяцев.
Лабораторная диагностика и обследование при планировании беременности обязательно включает такие показатели свертывания крови:
- тромбоциты – 150-400*109/л;
- фибриноген – 2-4 г/л;
- МНО – 0,7-1,1;
- продукты деградации фибриногена и фибрина – менее 5 мкг/мл;
- д-димеры – менее 0,5 мкг/мл;
- растворимые фибринмономерные комплексы должны отсутствовать;
- протеин С – 69,1-134,1%;
- антитромбин Ⅲ – 80-120%;
- агрегационная активность тромбоцитов с солью аденозиндифосфата – 50-80%, с гидрохлоридом адреналина – 50-80%;
- антикардиолипиновые антитела – все классы иммуноглобулинов менее 10 МЕ/мл;
- ВА – отрицательный или менее 0,8-1,2 усл.ед;
- гипергомоцистеинемия – отрицательная;
- мутация FV (Leiden) гена, ответственного за синтез фактора V, или мутация G20210A гена, ответственного за синтез фактора II – отсутствует;
- общий анализ мочи для определения гематурии;
- контроль за развитием инфекционных болезней: лимфоциты, СОЭ.
Ведение беременности при АФС
Чтобы во время беременности не возникало тромбозов и потери плода, необходима профилактика – немедикаментозная и медикаментозная.
Немедикаментозная:
- физическая активность стимулирует собственный тканевой плазминоген;
- эластичный медицинский трикотаж 1-2 класс компрессии;
- диета с большим количеством растительных масел, свеклы, чернослива, инжира, бананов, поскольку эти продукты обладают слабительным эффектом – это важно, чтобы при дефекации не создавать повышенное давление на стенки вен.
Медикаментозная профилактика тромбозов при беременности
Существует несколько вариантов профилактики в зависимости от течения антифосфолипидного синдрома.
- Отсутствуют серологические маркеры ВА и антикардиолипиновый антиген, тромботические осложнения, могут определяться антитела к бета2-гликопротеину I.
- В первом триместре назначают Клексан или Фрагмин в дозировке для оптимального поддержания д-димеров и фолиевая кислота 4 мг/кг.
- Второй и третий триместры – Фригмин или Клексан до нормальных цифр д-димеров, рыбий жир, Аспирин 75-100 мг/кг при повышенной агрегации тромбоцитов, СЗП 10 мл/кг или концентрат антитромбина при снижени антитромбина 3 менее 80%.
- Перед родами Аспирин отменяют за 3-5 суток, вечернюю дозу НМГ меняют на СЗП 10мг/кг с гепарином 1-2 Ед на каждый мл СЗП.
- При родоразрешении – нормальный уровень д-димеров СЗП 10 мг/кг, при высоком уровне перед операцией – СЗП 5 мл/кг плюс гепарин 1 Ед на 1 мл СЗП или концентрат антитромбина 3, во время операции СЗП 5 мл/кг.
- При наличии в крови АФЛА и тромбозами или без них, отсутствует волчаночный антикоагулянт.
- 1 триместр – Клесан или Фрагмин для поддержания нормального уровня д-димеров+фолиевая кислота 4 мг/сутки.
- 2 и 3 триместры – Клексан или Фрагмин в индивидуальных дозировках+Аспирин 75 мг/сутки+рыбий жир 1-2 кап 3 раза в день, при снижении антитромбина 3 менее 80% активности – СЗП 10 мл/кг или концентрат антитромбина Ⅲ – 10-50 МЕ/кг, при повышении д-димеров более 0,5 мкг/мл – повышении дозировки НМГ.
- Перед родами – отмена Аспирина за 3-5 дней, НМГ заменяют на СЗП 10 мл/кг+НФГ 1-2 ЕД на каждый мл СЗП, при повышении антифосфолипидных антител назначается Преднизолон (Метилпред) 1-1,5 мг/кг внутривенно.
- При родоразрешении если нормальные D-димеры – СЗП 10 мл/кг; если повышены д-димеры, то до операции СЗП 5 мл/кг+НФГ 1 ед на каждый мл CPG или концентрат антитромбина 3, во время операции – СЗП 5 мл/кг, при значительном повышении антител – Преднизолон 1,5-2 мл/кг внутривенно.
- При повышении ВА от 1,5 до 2 усл.ед.
- 1 триместр – базовый прием Фрагмин или Клексана в дозе, как в прошлом варианте+фолиевая кислота+иммуноглобулин человеческий 25 мл через день 3 дозы в 7-12 нед. Если имеется повышение ВА более 1,5 усл.ед в первом триместре, то беременность стоить прервать.
- 2 и 3 триместр – Фрагмин и Клексан в дозировке для нормального поддержания д-димеров+Аспирин 75 мг+рыбий жир 1-2 кап 3 раза в день, при сниженном антитромбине – СЗП 10 мл/кг или концентрат антитромбина Ⅲ 10-50 МЕ/кг в/в, при повышении Д-димеров – повысить дозировку НМГ, иммуноглобулин 25 мл через 1 день 3 раза в 24 недели, если повышен ВА от 1,2 до 2 усл.ед – Преднизолон 30-60 мг/сут в/в, с 13 до 34 недели возможен перевод на Варфарин под контролем МНО.
- Перед родами если был Варфарин, то его отменяют за 2-3 нед, переводят на НМГ, Аспирин отменяется за 3-5 дней до родов, СЗП 10 мл/кг+НФГ 2 ед на каждый мл плазмы, Преднизолон – 1,5-2 мл/кг в/в, при сниженном антитромбине Ⅲ – концентрат антитромбина Ⅲ 10-30 МЕ/кг.
- При родах – до операции СЗП 500 мл+НФГ 1000 ЕД, во время операции – СЗП 10 мл/кг, Преднизолон 1,5-2 мг/кг в/в.
- При повышении ВА более 2 усл.ед беременность следует прерывать.
Если у женщины развился катастрофический антифосфолипидный или HELLP-синдром, то может быть назначен плазмоферез или плазмофильтрация.
Послеродовый период
После родоразрешения возобновить профилактику тромбоэмболии следует уже спустя 8-12 часов Фраксипарином (Надропарином) – 0,1 мл/10 кг, Клексан (Эноксапарин) 100 МЕ/кг, Фрагмин (Дальтепарин) 120 МЕ/кг, если нет кровотечения.
Если у женщины были отмечены тромбозы в анамнезе, то назначаются терапевтические дозы этих средств Фраксипарин – 0,1 мл/10 кг 2 раза в день, Клексан – 100 МЕ/кг 2 раза в день, Фрагмин – 120 МЕ/кг 2 раза в день.
Применение НМГ необходимо продолжать не меньше 10 дней. А если был эпизод доказанной тромбоэмболии, то антикоагулянты используются не менее 3-6 месяцев.
Повышение концентрации антигенов в крови требует консультации гематолога или ревматолога для решения вопроса о гормональной терапии.
Цена на анализы
Чтобы выявить АФС, можно пройти диагностику на платной основе. Многие частные лаборатории предлагают панель для определения антифосфолипидных антител. В лаборатории Инвитро в Москве цены на конец 2018 года таковы:
- обнаружение иммуноглобулинов G и M к кардиолипину стоит 1990 руб;
- диагностика вторичного АФС – цена 3170 руб;
- развернутое серологическое исследование на АФС – 4200 руб;
- лабораторные критерии АФС – 3950 руб.
В лаборатории Синэво в Москве цены на анализы этой панели несколько разняться:
- иммуноглобулинов G и M к кардиолипину – 960 руб;
- антитела к бета2-гликопротеиду I – 720 руб;
- антитела класса G к фосфолипидам – 720 руб;
- антитела класса M к фосфолипидам – 720 руб.
Примерно такие цены могут предложить и другие частные лаборатории в городах России.
Источник
статья и правда интересная в плане лечения, и диагностики. у меня АФС, вот к стати для своего врача нашла пару вопросов о подготовки к Б, а то она мне сказала все начинать делать фракс и преднидазол уже в Б цикле, а до ничего.
Диагноз: «Антифосфолипидный синдром»
При антифосфолипидном синдроме (АФС) у женщин с привычным невынашиванием беременности, внутриутробной гибелью плода или задержкой его развития в крови определяют антитела, вырабатываемые организмом беременной к собственным фосфолипидам — особым химическим структурам, из которых построены стенки и другие части клеток. Эти антитела (АФА) становятся причиной образования тромбов при формировании сосудов плаценты, что может приводить к задержке внутриутробного или его внутриутробной гибели,, развитию осложнений беременности. Также в крови женщин, страдающих АФС, выявляют волчаночный антикоагулянт (вещество, определяемое в крови при системной красной волчанке1).
1Системная красная волчанка — это заболевание, развивающееся на основе генетически обусловленного несовершенства иммунорегуляторных процессов, приводящего к образованию иммунокомплексного воспаления, следствием которого является повреждение многих органов и систем.
Осложнениями АФС являются выкидыш и преждевременные роды, гестозы (осложнения беременности, проявляющиеся повышением артериального давления, появлением белка в моче, отеков), плодово-плацентарная недостаточность (при этом состоянии плоду не хватает кислорода).
При АФС частота осложнений беременности и родов составляет 80%. Антифосолипидные антитела к различным элементам репродуктивной системы обнаруживаются у 3% клинически здоровых женщин, при невынашивании беременности — у 7-14% женщин, при наличии двух и больше самопроизвольных абортов в анамнезе — у каждой третьей пациентки.
Проявления АФС
При первичном АФС выявляются только специфические изменения в крови.
При вторичном АФС осложнения беременности или бесплодие наблюдаются у больных с аутоиммунными заболеваниями, такими, как системная красная волчанка, аутоиммунный тиреоидит (воспаление щитовидной железы), ревматизм и др.
Первичный и вторичный АФС имеют сходные клинические проявления: привычное беременности, неразвивающиеся беременности в внутриутробная гибель плода, преждевременные роды, тяжелые формы, плодово-плацентарная недостаточность, тяжелые осложнения послеродового периода, тромбоцитопения (снижение количества тромбоцитов). Во всех случаях предвестником гибели плодного яйца является развитие хронической формы ДВС-синдрома.
Наблюдения показывают, что без лечения гибель плода происходит у 90-95% женщин, имеющих АФА.
Среди пациенток с привычным невынашиванием беременности АФС выявляется у 27-42%. Частота этого состояния среди всего населения равна 5%.
Подготовка к беременности
Особенно важна подготовка к беременности женщин, имевших в анамнезе неразвивающиеся беременности, самопроизвольные аборты (на сроках, ранние )и поздние токсикозы, отслойку хориона (плаценты). В этих случаях проводится обследование на генитальные инфекции (методами иммуноферментного анализа — ИФА, полимеразной цепной реакции — ПЦР), исследование гемостаза — показателей свертывающей системы крови (гемостазиограммы), исключают наличие волчаночного антикоагулянта (ВА), АФА, оценивают систему иммунитета с помощью специальных анализов.
Таким образом, подготовка к беременности включает в себя следующие этапы:
- Оценка состояния репродуктивной системы супругов. Коррекция эндокринных нарушений (гормональная терапия).
- Обследование пары с целью выявления инфекционного агента с применением ПЦР (выявление ДНК возбудителя) и серодиагностики (выявление антител к данному возбудителю), отражающей степень активности процесса. Лечение выявленных инфекций с помощью химиотерапевтических и ферментных препаратов (ВОБЕНЗИМ, ФЛОГЕНЗИМ), иммуноглобулинов (ИММУНОВЕНИН).
- Исследование состояния системы иммунитета, ее коррекция с помощью медикаментов {РИДОСТИН, ВИФЕРОН, КИПФЕ-РОН); лимфоцитотерапия (введение женщине лимфоцитов мужа); контроль и коррекция системы микроциркуляторного гемостаза (, ФРАКСИПАРИН, ИНФУКОЛ).
- Выявление аутоиммунных процессов и воздействие на них (для этого применяются глюкокортикоиды и альтернативные препараты: энзимы, индукторы интерферона).
- Коррекция энергетического обмена обоих супругов: метаболическая терапия с целью снижения дефицита кислорода в тканях — тканевой (ИНОЗИЕ-Ф, ЛИМОНТАР, КОРИЛИП, метаболические комплексы).
- Психокоррекция — устранение тревожных состояний, страха, раздражительности; применяются антидепрессанты, МАГНЕ-В6 (этот препарат улучшает процессы обмена, в том числе и в головном мозге). Применение различных методов психотерапии.
- При наличии заболеваний различных органов у супругов, планирующих беременность, необходима консультация специалиста с последующей оценкой степени повреждения больного органа, адаптационных возможностей организма и прогноза развития плода с исключением генетических аномалий.
Чаще всего при наличии АФС выявляется хроническая вирусная или бактериальная инфекция. Поэтому первым этапом подготовки к беременности является проведение антибактериальной, противовирусной и иммунокорректирующей терапии. Параллельно назначаются и другие препараты.
Показатели системы гемостаза (свертывающей системы) у беременных с АФС существенно отличаются от показателей у женщин с физиологическим течением беременности. Уже в развивается гиперфункция тромбоцитов, часто устойчивая к проводимой терапии. Во такая патология может усугубляться и привести к нарастанию гиперкоагуляции (повышению свертывания крови), к активации внутрисосудистого тромбообразования. В крови появляются признаки развивающегося ДВС-синдрома. Эти показатели выявляют с помощью —. В явления гиперкоагуляции нарастают, и удержать их в пределах, близких к нормальным, можно лишь при активном лечении под контролем показателей свертывающей системы крови. Подобные исследования проводят у данных пациенток также во время родов и послеродового периода.
Второй этап подготовки начинается с повторного обследования после проведенного лечения. Он включает контроль гемостаза, волчаночного антикоагулянта (ВА), АФА. При изменениях гемостаза применяются антиагреганты — препараты, предотвращающие образование тромбов (АСПИРИН, КУРАНТИЛ, ТРЕНТАЛ, РЕОПОЛИГЛЮКИН, ИНФУКОЛ), антикоагулянты (ГЕПАРИН, ФРАКСИПАРИН, ФРАГМИН).
При наступлении планируемой беременности (после обследования и лечения) проводят динамический контроль формирования плодово-плацентарного комплекса, профилактику и коррекцию функции плаценты при ее изменении (АКТОВЕГИН, ИНСТЕНОН).
Тактика ведения беременности
С, наиболее важного периода для развития плода в условиях аутоиммунной патологии, проводят контроль гемостаза каждые 2-3 недели. С ранних сроков, можно в цикле планируемого зачатия, назначают лечение гормонами — глюкокортикоидами, обладающими противоаллергическим, противовоспалительным, противошоковым действием. Сочетание глюкокортикоидов (МЕТИПРЕД, ДЕКСАМЕТАЗОН, ПРЕДНИЗОЛОН и др.) с антиагрегантами и антикоагулянтами лишает активности и выводит из организма АФА. Благодаря этому снижается гиперкоагуляция, нормализуется свертываемость крови.
Все пациентки с АФС имеют хроническую вирусную инфекцию (вирус простого, папилломавирус, цитомегаловирус, вирус Коксаки и т.д.). В связи с особенностями течения беременности, применением глюкокортикоидов даже в минимальных дозах возможна активация этой инфекции. Поэтому во время беременности рекомендуется проведение 3 курсов профилактической терапии, которая состоит из внутривенного введения ИММУНОГЛОБУЛИНА в дозе 25 мл (1,25 г) или ОКТАГАМА 50 мл (2,5 г) через день, всего три дозы; одновременно назначаются свечи с ВИФЕРОНОМ. Малые дозы иммуноглобулина не подавляют выработку иммуноглобулинов, а стимулируют защитные силы организма. Повторно введение иммуноглобулина проводится через 2-3 месяца и перед родами. Введение иммуноглобулина необходимо для предупреждения обострения вирусной инфекции, для подавления выработки аутоантител. При этом в организме беременной формируется защита (пассивный иммунитет) от хронической инфекции и циркулирующих в крови аутоантител, а опосредованно — и защита плода от них.
При введении иммуноглобулина могут быть осложнения в виде аллергических реакций, головной боли, иногда возникают явления простудного характера (насморк и др.). Для профилактики этих осложнений необходимо проверить иммунный, интерфероновый статус с определением в крови иммуноглобулинов класса IgG, IgM, и IgA (антитела IgM и IgA вырабатываются при первом попадании инфекционного агента в организм и при обострении инфекционного процесса, IgG остаются в организме после перенесенной инфекции). При низком уровне IgA вводить иммуноглобулин опасно из-за возможных аллергических реакций. С целью профилактики подобных осложнений женщине до введения иммуноглобулинов вводят антигистаминные средства, после чего назначают обильное питье, чай, соки, а при явлениях, подобных простудным, — жаропонижающие средства. Не следует вводить данные препараты на голодный желудок — незадолго перед процедурой пациентка должна принять пищу.
В последние годы появились исследования, в которых одним из перспективных направлений в лечении АФС признана инфузионная терапия растворами гидроксиэтилированных крахмалов (ГЭК), приводящих к улучшению микроциркуляции крови по сосудам. Клинические исследования растворов гидроксиэтилированного крахмала II-го поколения (ИНФУКОЛ-ГЭК) во многих клиниках РФ показали их эффективность, безопасность.
Известно, что тромбоз и ишемия сосудов плаценты (возникновение участков, где нет кровообращения) у беременных с наличием АФС начинается с ранних сроков беременности, поэтому лечение и профилактику плацентарной недостаточности проводят с под контролем гемостаза. С 6-8 недель беременности используется поэтапное назначение антиагрегантов и антикоагулянтов на фоне глюкокортикоидной терапии {КУРАНТИЛ, ТЕОНИКОЛ, АСПИРИН, ГЕПАРИН, ФРАКСИПАРИН). При изменениях гемостаза (гиперфункция тромбоцитов и др.) и устойчивости к антиагрегантам в комплексе с данной терапией назначают курс ИНФУКОЛА через день внутривенно капельно.
Беременные с АФС относятся к группе риска по развитию фетоплацентарной недостаточности. Им требуется тщательный контроль за состоянием кровообращения в плаценте, плодово-плацентарного кровотока, возможный при проведении ультразвуковой допплерометрии. Это исследование проводится во, начиная с, с интервалом в 4-6 недель. Это позволяет своевременно диагностировать особенности развития плаценты, ее состояния, нарушение кровотока в ней, а также оценивать эффективность проводимой терапии, что важно при выявлении гипотрофии плода, плацентарной недостаточности.
Для профилактики патологии плода женщинам с АФС с ранних сроков беременности назначают терапию, улучшающую обмен веществ. В этот комплекс (который нельзя заменить приемом обычных поливитаминов для беременных) входят препараты и витамины, нормализующие окислительно-восстановительные и обменные процессы на клеточном уровне организма. За время беременности рекомендуется 3-4 раза применять курс такой терапии продолжительностью 14 дней (2 схемы по 7 дней каждая). Во время приема этих препаратов поливитамины отменяют, а между курсами рекомендуют продолжать прием поливитаминов.
Для предупреждения фетоплацентарной недостаточности у женщин с АФС также рекомендуется во, с 16 недели прием АКТОВЕГИНА внутрь в виде таблеток или внутривенно капельно. При появлении признаков плодово-плацентарной недостаточности назначают такие препараты, как ТРОКСЕВАЗИН, ЭССЕНЦИАЛЕ, ЛИМОНТАР, КОГИТУМ. При подозрении на отставание плода в развитии (гипотрофию) проводят курс специальной терапии (ИПФЕЗОЛ и другие препараты).
Тактика ведения беременных с АФС, изложенная в данной статье, апробирована на практике и показала высокую эффективность: у 90-95% женщин беременность завершается своевременно и благополучно при условии, что пациентки выполняют все необходимые исследования и назначения.
Новорожденных у женщин с АФС обследуют только при осложненном течении раннего неонатального периода (в роддоме). В этом случае проводят исследование иммунного статуса, а также гормональную оценку состояния ребенка.
Источник
