Адреногенитальный синдром код по мкб

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
Другие названия и синонимы
ВДКН, Врожденная дисфункция коры надпочечников.
Названия
Название: Адреногенитальный синдром.
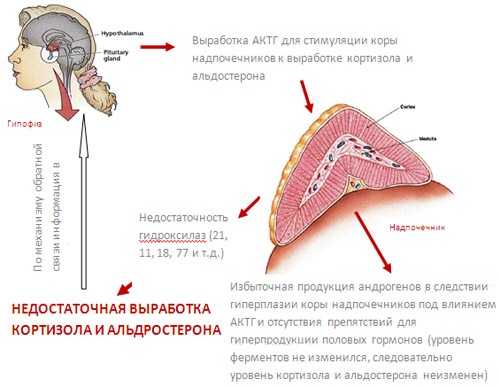
Патогенез адреногенитального синдрома
Синонимы диагноза
ВДКН, Врожденная дисфункция коры надпочечников.
Описание
Адреногенитальный синдром. Наследственное заболевание надпочечников, при котором вследствие функциональной несостоятельности ферментов нарушается стероидогенез. Проявляется вирилизацией гениталий, маскулиноподобным телосложением, недоразвитием груди, гирсутизмом, акне, аменореей или олигоменореей, бесплодием. В ходе диагностики определяют уровни 17-гидроксипрогестерона, 17-кетостероидов, андростендиона, АКТГ, проводят УЗИ яичников. Пациенткам назначают заместительную гормонотерапию глюкокортикоидами и минералокортикоидами, эстрогены в комбинации с андрогенами или прогестинами нового поколения. При необходимости выполняют пластику половых органов.
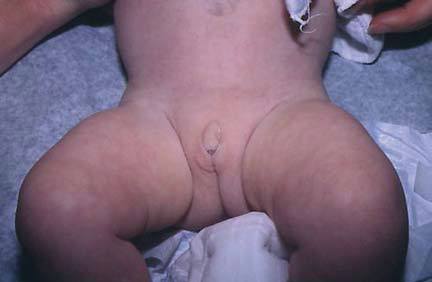
Гипертрофия клитора у новорожденного при адреногенитальном синдроме
Дополнительные факты
Адреногенитальный синдром, или врожденная дисфункция (гиперплазия) коры надпочечников, — наиболее частое из наследуемых заболеваний. Распространенность патологии отличается у представителей разных национальностей. Классические варианты АГС у лиц европеоидной расы встречаются с частотой 1:14 000 младенцев, в то время как у эскимосов Аляски этот показатель составляет 1:282. Существенно выше заболеваемость у евреев. Так, неклассическую форму адреногенитального расстройства выявляют у 19% лиц еврейской национальности группы ашкенази. Патология передается по аутосомно-рецессивному типу. Вероятность рождения ребенка с таким синдромом при носительстве патологического гена у обоих родителей достигает 25%, в браке носителя и больного — 75%. Если один из родителей имеет полноценные ДНК, клинические проявления синдрома у детей не развиваются. При наличии АДС у отца и матери ребенок также будет болен.
Причины
У больных с наследуемой гиперплазией надпочечников генетический дефект проявляется несостоятельностью ферментных систем, участвующих в секреции стероидных гормонов. В 90-95% случаев патология возникает при повреждении гена, который отвечает за синтез 21-гидроксилазы — фермента, влияющего на образование кортизола. В остальных клинических случаях вследствие дефекта ДНК нарушается производство других ферментов, обеспечивающих стероидогенез, — StAR/20,22-десмолазы, 3-β-гидрокси-стероиддегидрогеназы, 17-α-гидроксилазы/17,20-лиазы, 11-β-гидроксилазы, P450-оксидоредуктазы и синтетазы альдостерона.
У пациентов с признаками вирилизирующего синдрома вместо активного гена CYP21-B в коротком плече 6-й аутосомы расположен функционально несостоятельный псевдоген CYP21-A. Структура этих участков ДНК-цепи во многом гомологична, что повышает вероятность конверсии генов в мейозе с перемещением участка нормального гена на псевдоген или делецию CYP21-B. По-видимому, именно этими механизмами объясняется существование скрытых форм болезни, дебютирующих в пубертате или постпубертатном периоде. В таких случаях клинические признаки патологии становятся заметными после нагрузок, истощающих кору надпочечников: тяжелых болезней, травм, отравлений, радиационных воздействий, длительного периода интенсивной работы, психологически напряженных ситуаций.
Патогенез
В основе механизма развития наиболее распространенного варианта адреногенитального синдрома с дефектом CYP21-B-гена лежит принцип обратной связи. Ее начальным звеном становится дефицит стероидов — кортизола и альдостерона. Несостоятельность процессов гидроксилирования сопровождается неполным переходом 17-гидроксипрогестерона и прогестерона в 11-дезоксикортизол и дезоксикортикостерон. В результате снижается секреция кортизола, а для компенсации этого процесса в гипофизе усиливается синтез АКТГ — гормона, вызывающего компенсаторную гиперплазию коры надпочечников для стимуляции выработки кортикостероидов.
Параллельно возрастает синтез андрогенов и появляются видимые признаки их влияния на чувствительные ткани и органы. При умеренном снижении активности фермента минералокортикоидная недостаточность не развивается, поскольку потребность организма в альдостероне почти в 200 раз ниже по сравнению с кортизолом. Только глубокий дефект гена вызывает тяжелую клиническую симптоматику, которая проявляется с раннего возраста. Патогенез развития заболевания при нарушении структуры других участков ДНК аналогичен, однако пусковым моментом являются нарушения в других звеньях стероидогенеза.
Классификация
Систематизация различных форм вирилизирующей гиперплазии надпочечников основана на особенностях клинической картины заболевания, выраженности генетического дефекта и времени проявления первых патологических признаков. Тяжесть расстройства напрямую связана со степенью повреждения ДНК. Специалисты в сфере эндокринологии различают следующие виды адреногенитального синдрома:
• Сольтеряющий. Самый тяжелый вариант патологии, проявляющийся в первый год жизни ребенка грубыми нарушениями строения наружных половых органов у девочек и их увеличением у мальчиков. Активность 21-гидроксилазы составляет не более 1%. Значительное нарушение стероидогенеза приводит к выраженным соматическим нарушениям — рвоте, поносу, судорогам, чрезмерной пигментации кожи. Без лечения такие дети умирают в раннем возрасте.
• Простой вирильный. Течение заболевания менее тяжелое, чем при сольтеряющем варианте. Преобладают проявления неправильного развития гениталий у младенцев женского пола, увеличение их размеров у мальчиков. Признаки надпочечниковой недостаточности отсутствуют. Уровень активности 21-гидроксилазы снижен до 1-5%. С возрастом у пациентов нарастают признаки вирилизации вследствие стимулирующего действия андрогенов.
• Неклассический (постпубертатный). Наиболее благоприятная форма АГС, явные признаки которой возникают в период полового созревания и в репродуктивном возрасте. Наружные половые органы имеют нормальное строение, может быть увеличен клитор у женщин и половой член у мужчин. Функциональность 21-гидроксилазы снижена до 20-30%. Заболевание выявляется случайно при обследовании в связи с бесплодием или нарушениями менструальной функции.
Сольтеряющий и простой вирильный виды адреногенитальных расстройств относят к категории антенатальной патологии, формирующейся внутриутробно и проявляющейся с момента рождения. При дефекте строения других генов наблюдаются более редкие варианты заболевания: гипертензивные — классический (врожденный) и неклассический (поздний), гипертермический, липидный, с ведущими проявлениями гирсутизма.
Симптомы
При антенатальных формах заболевания (простой вирильной и сольтеряющей) основным клиническим симптомом является видимая вирилизация гениталий. У новорожденных девочек обнаруживаются признаки женского псевдогермафродитизма. Клитор большой по размерам или имеет пенисообразную форму, преддверие влагалища углублено, сформирован урогенитальный синус, большие и малые половые губы увеличены, промежность высокая. Внутренние половые органы развиты нормально. У младенцев-мальчиков увеличен половой член и гиперпигментирована мошонка. Кроме того, при сольтеряющем адреногенитальном расстройстве выражена симптоматика надпочечниковой недостаточности с тяжелыми, зачастую несовместимыми с жизнью соматическими нарушениями (понос, рвота, судороги, обезвоживание и тд ), которые проявляются с 2-3-недельного возраста.
У девочек с простым вирильным АГС по мере взросления признаки вирилизации усиливаются, формируется диспластическое телосложение. Из-за ускорения процессов окостенения пациентки отличаются невысоким ростом, широкими плечами, узким тазом, короткими конечностями. Трубчатые кости массивные. Половое созревание начинается рано (до 7 лет) и протекает с развитием вторичных мужских половых признаков. Отмечается увеличение клитора, снижение тембра голоса, нарастание мышечной силы, формирование типичной для мужчин формы перстневидного хряща щитовидной железы. Грудь не растет, менархе отсутствует.
Менее специфичны клинические симптомы при неклассических формах вирилизирующего синдрома, возникшие в пубертате и после стрессовых нагрузок (выкидыша на ранних сроках беременности, медицинского аборта, операции и тд ). Обычно пациентки вспоминают, что у них еще в младшем школьном возрасте появилось небольшое оволосение в подмышечных впадинах и на лобке. В последующем развились признаки гирсутизма с ростом стержневых волос над верхней губой, по белой линии живота, в области грудины, в сосково-ареолярной зоне. Женщины с АГС предъявляют жалобы на стойкую угревую сыпь, пористость и повышенную жирность кожи.
Понос (диарея). Рвота. Редкие месячные. Скудные месячные. Судороги.
Возможные осложнения
Основным осложнением адреногенитального синдрома, по поводу которого пациентки обращаются к акушерам-гинекологам, является стойкое бесплодие. Чем раньше проявилось заболевание, тем меньше вероятность забеременеть. При значительной ферментной недостаточности и клинических проявлениях простого вирилизирующего синдрома беременность вообще не наступает. У забеременевших пациенток с пубертатными и постпубертатными формами заболевания возникают самопроизвольные выкидыши на раннем сроке. В родах возможна функциональная истмико-цервикальная недостаточность. Такие женщины более склонны к возникновению психоэмоциональных расстройств — склонности к депрессии, суицидальному поведению, проявлениям агрессии.
Диагностика
Постановка диагноза при антенатальных типах АГС с характерными изменениями половых органов не представляет сложности и проводится сразу после родов. В сомнительных случаях применяют кариотипирование для подтверждения женского кариотипа (46ХХ). Большее значение диагностический поиск приобретает при позднем клиническом дебюте или скрытом течении с минимальными внешними проявлениями вирилизации. В подобных ситуациях для выявления адреногенитального синдрома используют следующие лабораторные и инструментальные методы:
• Уровень 17. ОН — прогестерона. Высокая концентрация 17-гидроксипрогестерона, который является предшественником кортизола — ключевой признак недостаточности 21-гидроксилазы. Его содержание увеличено в 3-9 раз (от 15 нмоль/л и выше).
• Стероидный профиль (17. КС). Повышение уровня 17-кетостероидов в моче у женщин в 6-8 раз свидетельствует о высоком содержании андрогенов, производимых корой надпочечников. При выполнении преднизолоновой пробы концентрация 17-КС уменьшается на 50-75%.
• Содержание андростендиона в сыворотке крови. Повышенные показатели этого высокоспецифичного метода лабораторной диагностики подтверждают усиленную секрецию предшественников мужских половых гормонов.
• Уровень АКТГ в крови. Для классических форм заболевания характерна компенсаторная гиперсекреция адренокортикотропного гормона передней долей гипофиза. Поэтому при синдроме вирилизирующей дисфункции показатель повышен.
• УЗИ яичников. В корковом веществе определяются фолликулы на разных стадиях созревания, не достигающие преовуляторных размеров. Яичники могут быть несколько увеличены, однако разрастания стромы не наблюдается.
• Измерение базальной температуры. Температурная кривая типична для ановуляторного цикла: первая фаза растянута, вторая укорочена, что обусловлено недостаточностью желтого тела, которое не образуется из-за отсутствия овуляции.
Для сольтеряющего варианта АГС также характерна повышенная концентрация ренина в плазме крови.
Дифференциальная диагностика
Дифференциальная диагностика адреногенитальных расстройств, возникших в пубертатном и детородном возрасте, проводится с синдромом поликистозных яичников, овариальными андробластомами, андростеромами надпочечников, вирильным синдромом гипоталамического происхождения и конституциональным гирсутизмом. В сложных случаях к диагностике привлекают эндокринологов, урологов, врачей-генетиков.
Лечение
Основным способом коррекции вирильной дисфункции надпочечников является заместительная гормональная терапия, восполняющая дефицит глюкокортикоидов. Если у женщины со скрытым АГС нет репродуктивных планов, кожные проявления гиперандрогении незначительны и месячные ритмичны, гормоны не применяют. В остальных случаях выбор схемы лечения зависит от формы эндокринной патологии, ведущей симптоматики и степени ее выраженности. Зачастую назначение глюкокортикоидных препаратов дополняют другими медикаментозными и хирургическими методами, подобранными в соответствии с конкретной терапевтической целью:
• Лечение бесплодия. При наличии планов по деторождению женщина под контролем андрогенов крови принимает глюкокортикоиды до полного восстановления овуляторного месячного цикла и наступления беременности. В резистентных случаях дополнительно назначают стимуляторы овуляции. Во избежание выкидыша гормонотерапию продолжают до 13-й недели гестационного срока. В I триместре также рекомендованы эстрогены, во II-III — аналоги прогестерона, не обладающие андрогенным эффектом.
• Коррекция нерегулярных месячных и вирилизации. Если пациентка не планирует беременность, но жалуется на расстройство менструального цикла, гирсутизм, угри, предпочтительны средства с эстрогенным и антиандрогенным эффектом, оральные контрацептивы, содержащие гестагены последнего поколения. Терапевтический эффект достигается за 3-6 месяцев, однако по окончании лечения при отсутствии заместительной гормонотерапии признаки гиперандрогении восстанавливаются.
• Лечение врожденных форм АГС. Девочкам с признаками ложного гермафродитизма проводят адекватную гормонотерапию и выполняют хирургическую коррекцию формы половых органов — клитеротомию, интроитопластику (вскрытие урогенитального синуса). При сольтеряющих адреногенитальных расстройствах кроме глюкокортикоидов под контролем рениновой активности назначают минералокортикоиды с увеличением терапевтических доз при возникновении интеркуррентных заболеваний.
Определенные сложности в ведении пациентки возникают в тех случаях, когда заболевание не диагностировано в акушерском стационаре, и девочка с выраженной вирилизацией гениталий регистрируется и воспитывается как мальчик. При решении о восстановлении женской половой идентичности хирургическую пластику и гормонотерапию дополняют психотерапевтической поддержкой. Решение о сохранении гражданского мужского пола и удалении матки с придатками принимается в исключительных случаях по настоянию больных, однако такой подход считается ошибочным.
Профилактика
Прогноз при своевременном обнаружении адреногенитального синдрома и адекватно подобранной терапии благоприятный. Даже у пациенток со значительной вирилизацией гениталий после пластической операции возможна нормальная половая жизнь и естественные роды. Заместительная гормонотерапия при любой форме АГС способствует быстрой феминизации — развитию грудных желез, появлению месячных, нормализации овариального цикла, восстановлению генеративной функции. Профилактика заболевания осуществляется на этапе планирования беременности.
Источник
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Категории МКБ:
Врожденные адреногенитальные нарушения, связанные с дефицитом ферментов (E25.0)
Общая информация
Краткое описание
Адреногенитальный синдром (врожденная дисфункция коры надпочечников) — группа наследственных заболеваний, в основе которых лежат ферментативные дефекты адреналового стероидогенеза.
Протокол «Врожденные адреногенитальные расстройства»
Коды по МКБ 10: Е 25.0
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
1. Дефицит 21-гидроксилазы:
— сольтеряющая;
— вирильная;
— стертая (неклассическая) формы.
2. Дефицит 11 бета-гидроксилазы — гипертоническая форма.
3. Дефицит 3 бета-ол-дегидрогеназы.
4. Дефицит 17 альфа-гидроксилазы.
5. Дефицит десмолазы (липоиднная гиперплазия).
Диагностика
Диагностические критерии
Жалобы и анамнез
Основные жалобы на неправильное строение наружных гениталий, быстрое физическое развитие и половое оволосенение, эрекции, грубый голос, ранее появление acnae vulgares, высокая потребность в соли, иногда — жажда. В анамнезе случаи подобного заболевания у родственников, рождение крупных детей, случаи внезапной смерти детей в первые месяцы жизни на фоне частой рвоты и срыгивания, выраженная тяжесть интеркуррентных заболеваний.
Физикальное обследование
Наружные гениталии девочки вирильны (от небольшой гипертрофии клитора до его резкой вирилизации; большие мошонкообразные половые губы, урогенитальный синус), что затрудняет определение половой принадлежности. У мальчиков увеличен половой член при нормальных или уменьшенных размерах яичек. С 2-4 лет у детей обоего пола симптомы андрогенизации: половое оволосенение, развитие скелетной мускулатуры, маскулинизация фигуры, гирсутизм, опережение физического развития. У девочек 12-16 лет отсутствие женских вторичных половых признаков.
Лабораторные исследования: биохимический анализ крови — гиперкалиемия, гипохлоремия, гипонатриемия (при сольтеряющей форме заболевания).
Инструментальные исследования: УЗИ, КТ надпочечников, рентгенография лучезапястных суставов.
Показания для консультаций специалистов: ЛОР, стоматолог — для санации инфекции носоглотки и полости рта, гинеколог — для оценки степени вирилизации, онколог — при подозрении на опухоль надпочечников.
Перечень основных и дополнительных диагностических мероприятий
До плановой госпитализации: ОАК, ОАМ, биохимический анализ крови.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Биохимический анализ (калий, хлор, натрий).
4. УЗИ надпочечников.
5. Глюкоза крови натощак.
6. ЭКГ.
Дополнительные диагностические мероприятия:
1. Рентгенография лучезапястных суставов.
2. Экскреция 17-КС в суточной моче.
3. Большая дексаметазоновая проба.
4. УЗИ органов малого таза (для девочек) и яичек (для мальчиков).
5. Кариотипирование.
Дифференциальный диагноз
У детей первого года жизни дифференциальный диагноз врожденной дисфункции коры надпочечников проводится с различными формами ложного мужского гермафродитизма и истинным гермафродитизмом. У детей старшего возраста при имеющихся симптомах общей андрогенизации врожденную дисфункцию коры надпочечников необходимо дифференцировать с андрогенпродуцирующими опухолями надпочечников (у детей обоего пола), яичников (у девочек) и яичек (у мальчиков). Стертую форму у девочек пубертатного возраста следует дифференцировать с синдромом поликистозных яичников.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
- Консультация по вопросам здоровья
- Интерпретация результатов анализов, исследований
- Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Тактика лечения
Цели лечения:
— нормализация секреции кортикостероидов;
— борьба с дегидратацией при сольтеряющей форме заболевания;
— нормализация секреции андрогенов и прекращение вирилизации организма.
Немедикаментозное лечение:
— режим зависит от тяжести состояния;
— диета с дополнительным присаливанием пищи и ограничением продуктов с повышенным содержанием калия;
— ЛФК;
— массаж.
Медикаментозное лечение:
1. Глюкокортикоиды: преднизолон от 2,5 — 15 мг в сутки, кортизол 20-25 мг в сутки в зависимости от возраста и степени вирилизации
2. Минералокортикоиды: кортинеф или флоринеф 0,05-0,2 мг в сутки
3. Натрия хлорид 0,9% раствор, 200,0
4. Глюкоза 5% раствор, 200,0
5. Аскорбиновая кислота, 5% раствор, амп.
Профилактические мероприятия: профилактика аддисонического криза при стрессовых ситуациях (интеркуррентные заболевания, инфекции, операции, травмы и др.).
Дальнейшее ведение: постоянная заместительная терапия глюкокортикоидами и минералокортикоидами (по показаниям).
Основные медикаменты:
1. Преднизолон 5 мг, тб
2. Натрия хлорид, раствор, 200 мл
3. Аскорбиновая кислота, 5% раствор, амп.
4. Глюкоза 5% раствор, 200,0 мл
Дополнительные медикаменты:
1. Гидрокортизон 500 мг, в/м
2. Флудрокортизон 0,1 мг, тб
Индикаторы эффективности лечения:
— нормализация экскреции 17-КС в суточной моче;
— физиологические темпы физического и полового развития ребенка;
— нормализация уровня электролитов крови;
— нормогликемия;
— нормализация артериального давления.
Госпитализация
Показания к плановой госпитализации: отсутствие эффекта от амбулаторной терапии — оценка адекватности глюко- и минералокортикоидной терапии.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №239 от 07.04.2010)
- 1. Алгоритмы диагностики и лечения болезней эндокринной системы. Под ред. И.И. Дедова, М., 1995 г., 225 С.
2. Балаболкин М.И. Эндокринология Универсум паблишинг, 1998, 582 С.
3. Дедов И.И., Марова Е.И., Вакс В.В. Надпочечниковая недостаточность (этиология, патогенез, клиника, диагностика, лечение). Методическое пособие для врачей, М, 2000, 57 С.
4. Диагностика и лечение эндокринных заболеваний у детей и подростков. Справочник. Под ред. Проф. Н.П. Шабалова, М. МЕД-пресс-информ., 2003, 544 С.
- 1. Алгоритмы диагностики и лечения болезней эндокринной системы. Под ред. И.И. Дедова, М., 1995 г., 225 С.
Информация
Список разработчиков:
1. Жапарханова Зауре Слямхановна, КазНМУ им. С.Д. Асфендиярова, кафедра детских болезней лечебного факультета с курсом эндокринологии, доцент.
2. Есимова Несибели Кульбаевна, зав. отделением № 8 РДКБ «Аксай».
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
