Абсцессы головного мозга код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Патогенез
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Церебральный абсцесс.
Названия
Название: Абсцесс головного мозга.

Абсцесс головного мозга
Синонимы диагноза
Церебральный абсцесс.
Описание
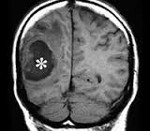
Абсцесс головного мозга. Это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга
Дополнительные факты
Абсцесс головного мозга. Это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Патогенез
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp ). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St aureus), реже Enterobacteriaceae При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
• 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
• 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
• 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
Причины
• Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
Симптомы
На сегодняшний день патогномоничные симптомы абсцесса головного мозга не выявлены. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Лейкоцитоз. Нарушение обоняния. Нейтрофилез. Слабость мышц (парез). Судороги. Тремор рук. Увеличение СОЭ.
Диагностика
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования абсцесса головного мозга с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется.
При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
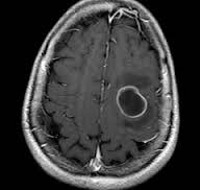
МРТ головного мозга — более точный метод диагностирования абсцесса головного мозга. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение
Лечение абсцессов головного мозга может быть как консервативным, так и хирургическим и зависит от стадии развития абсцесса мозга, его локализации и размера.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Прогноз
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему.
Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Абсцесс головного мозга — гнойно — воспалительное локализованное заболевание, располагающееся в паренхиме мозга и имеющее характерные клинико — патологические проявления в виде комбинации симптомов объёмного образования мозга и воспалительного процесса.
Код по международной классификации болезней МКБ-10:
- A06.6 Амебный абсцесс головного мозга (g07)
- A17.8 Туберкулез нервной системы других локализаций
- B43.1 Феомикотический абсцесс мозга
- G06 Внутричерепной и внутрипозвоночный абсцесс и гранулема
- G07 Внутричерепной и внутрипозвоночный абсцесс и гранулема при болезнях, классифицированных в других рубриках
Эпидемиология. В развитых странах заболеваемость составляет 1:100 000, в развивающихся странах эти значения могут быть в десятки раз выше. Мужчины/женщины — 3:1.
Причины
Факторы риска: патология лёгких, «синие» пороки сердца, бактериальный эндокардит, открытая и проникающая черепно — мозговая травма (ЧМТ), иммунодефицитные состояния.
Этиология и патогенез
• Наиболее частые возбудители — стрептококки, стафилококки, кишечная палочка, анаэробные бактерии, грибы, токсоплазмы. У пациентов с иммунодефицитом бывают абсцессы, вызванные токсоплазмой и нокардией. В 25% содержимое абсцесса стерильно, в 33–50% — стрептококки (в т.ч. анаэробные и микроаэрофильные). Множественная микрофлора высевается в 10–30% случаев (обычно анаэробы).
• Пути распространения инфекции — контактный и гематогенный. Наиболее частый путь — гематогенный (в 25% всех случаев первичный источник инфекции так и не бывает обнаружен).
Симптомы (признаки)
Клиническая картина. Симптоматика в целом не специфична, чаще проявляется признаками гипертензионного синдрома (вплоть до дислокации с нарушениями сознания). Фокальный неврологический дефицит зависит от локализации и наблюдается в 30–50% случаев.
Диагностика
Диагностика • Как и при подозрении на любое объёмное образование головного мозга, в первую очередь следует сделать КТ. Чувствительность метода приближается к 100%, специфичность значительно ниже, во многом зависит от стадии формирования абсцесса •• 1 стадия — ранний церебрит: 1–3 день, начало развития инфекционно — воспалительного процесса, отсутствие демаркации от окружающего здорового мозга, токсические изменения в нейронах, периваскулярные инфильтраты. Сопротивление при пункции умеренное •• 2 стадия — поздний церебрит: 4–9 день, выпадение в очаге ретикулярного матрикса, появление центрального некроза. Сопротивление при пункции отсутствует •• 3 стадия — ранняя инкапсуляция: 10–13 день, появление неоваскуляризации, выраженного некротического центра, по периферии формируется соединительнотканная капсула (она обычно тоньше со стороны желудочка). Сопротивление при пункции отсутствует •• 4 стадия — поздняя инкапсуляция: после 14 дней, чёткая коллагеновая капсула, некротический центр, зона глиоза вокруг капсулы. Сопротивление при пункции сильное, в момент прокола капсулы ощущение «провала» • Дифференциальную диагностику проводят между глиобластомой и метастазом.
Общие клиническое анализы отражают лишь изменения, характерные для хронического воспалительного процесса в организме. Посев крови чаще всего отрицателен. Поясничная пункция, хотя и может дать некоторую дополнительную информацию относительно патогена, противопоказана в связи с риском провокации транстенториального вклинения.
Лечение
Лечение должно осуществляться в специализированном нейрохирургическом стационаре. Существуют две принципиальных тактики лечения: «чисто медикаментозное» (главным образом антибиотикотерапия) и «комбинированное» (хирургическая манипуляция и антибиотикотерапия). Показания к назначению глюкокортикоидов (ГК) на настоящий момент оставлены лишь для пациентов с выраженными признаками внутричерепной гипертензии и дислокационного синдрома (дексаметазон).
Результаты лечения и прогноз. Прогноз для жизни благоприятный. В настоящее время летальность не превышает 10% (а чаще значительно ниже). Постоянный неврологический дефицит наблюдается у 45%. Наихудший прогноз имеют пациенты с грибковыми абсцессами на фоне иммунодепрессивной терапии (летальность приближается к 100%).
МКБ-10• A06.6+G07* Амебный абсцесс головного мозга • A17.8+ G07* Абсцесс головного мозга туберкулезный • B43.1 Феомикотический абсцесс мозга • G06 Внутричерепной и внутрипозвоночный абсцесс и гранулёма.
Примечания • Вклинение мозга — грыжевидное выпячивание участка головного мозга в естественные отверстия (например, в большое затылочное), развивающееся в результате резкого повышения внутричерепного давления (ВЧД; при отёке, абсцессе, опухоли мозга и т.д.) • Гнойный вентрикулит — воспаление стенок желудочков головного мозга, характеризующийся резким ухудшением общего состояния; фебрильной температурой тела, угнетением сознания до комы; выраженный менингеальный синдром, наличие гноя в ликворе при пункции. Часто заканчивается летальным исходом.
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Абсцесс головного мозга».
Источник
