Абсцесс верхней губы код мкб

Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Постинъекционный абсцесс.
Постинъекционный абсцесс
Описание
Абсцесс после инъекции. Это ограниченный гнойно-воспалительный очаг в месте инъекции. Абсцесс характеризуется появлением локального отека и покраснения кожи, которые постепенно увеличивают объем утолщения, увеличиваются разрывные боли и колебания. Диагноз устанавливается на основании анамнеза и клинической картины (появление очага гнойного воспаления в месте внутримышечного и внутривенного введения), данных УЗИ и МРТ мягких тканей. На стадии инфильтрации эффективное консервативное лечение. Образовавшийся абсцесс хирургически вскрывают и дренируют.
Дополнительные факты
Случаи постинъекционного образования абсцесса мягких тканей встречаются у людей всех возрастов, чаще у пациентов с ожирением и избыточным весом. Большинство постинъекционных абсцессов развиваются в области ягодиц, поскольку ягодичная мышца чаще всего используется для парентерального введения лекарств. У детей высокая доля абсцессов плеча в результате прививок. Внутривенное введение препарата является наиболее частой причиной нагноения в локтевой ямке. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркоманов.
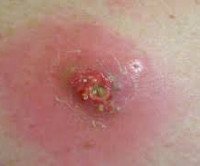
Постинъекционный абсцесс
Причины
Для того чтобы очаги нагноения образовались после инъекции, проникновение бактерий в ткани недостаточно. Иммунная система человека способна справиться с небольшим количеством патогенных и условно-патогенных микроорганизмов, которые преодолели защитный барьер кожи. Если развивается абсцесс, должны присутствовать другие факторы:
• Высокая патогенность микроорганизмов. Различные типы бактерий имеют разные показатели деления клеток и способность противостоять иммунной системе. Staphylococcus aureus или Pseudomonas aeruginosa часто вызывают образование абсцесса после инъекции, чем условно-патогенные виды, которые формируют микрофлору кожи.
• Ослабление иммунитета. Это может быть следствием банальной сезонной ОРВИ или серьезного сопутствующего заболевания. Вероятность возникновения абсцессов выше у пациентов с диабетом, тяжелыми сердечно-сосудистыми, эндокринными и инфекционными заболеваниями.
• Нарушение местного кровообращения. Этому способствует одновременное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком образования абсцесса является значительное сжатие в месте инъекции. Риск нагноения после инъекции повышен у лежачих пациентов, пациентов с пролежнями.
Местно-раздражающее действие лекарств. Не только бактерии, но и химические вещества могут вызвать слияние гнойных тканей. Неправильное внутримышечное введение препаратов для внутривенных или подкожных инфузий может вызвать некроз и воспаление. Отдельная реакция может дать препарат, одобренный для внутримышечного применения, но который не подходит для конкретного пациента.
• Нарушение инъекционной техники. Факторы развития осложнений после инъекций включают несоблюдение принципов асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость различных препаратов. Одним из последствий неправильной техники может быть повреждение сосудов разных диаметров иглой. Сгустки крови являются субстратом для размножения микроорганизмов и образования абсцесса после инъекции.
Патогенез
Развитие воспалительного ответа основано на высвобождении большого количества лизосомальных ферментов, которые изменяют метаболизм в патологическом очаге, из поврежденных и мертвых клеток во внеклеточную среду. Метаболизм замедляется в зоне некроза и резко возрастает в прилегающих зонах, что приводит к увеличению потребления кислорода и питательных веществ и развитию ацидоза из-за накопления недокисленных продуктов: молочной кислоты, пировиноградной кислоты и других кислот.
Кровоснабжение патологического очага изменяется: кровоток увеличивается, а отток замедляется. Это объясняет покраснение пораженного участка. Кровеносные сосуды расширяются, проницаемость капилляров для плазмы крови и клеток увеличивается. Белые кровяные клетки, макрофаги попадают в ткани. Местный поток жидкости приводит к образованию отеков. Сжатие нервных окончаний вызывает боль. Это стадия инфильтрации, когда в очаге воспаления нет гноя. При благоприятных условиях изменения в стадии инфильтрации являются обратимыми.
На стадии абсцесса мертвые ткани и мертвые иммунные клетки образуют гной. Абсцесс после инъекции находится в центре очага воспаления. Сгустки гноя связаны со здоровыми тканями грануляционным стержнем. Гной не решает это. Устранить воспаление возможно только в том случае, если созданы условия для выхода содержимого абсцесса.
Симптомы
Патологическое поражение формируется в течение нескольких дней. Начало заболевания может остаться незамеченным пациентом из-за небольшой степени выраженности симптомов. Первые проявления развивающегося гнойного воспаления могут маскировать боль и отек в местах инъекций, что связано с физиологической реакцией на прием лекарств. Вы можете различить образование воспалительного инфильтрата и нормальную реакцию на внутримышечные инъекции, внимательно следя за своими чувствами.
Боль после инъекции сразу острая, она ломается, а затем болит. Его интенсивность падает довольно быстро. Боль с нарастающим абсцессом постоянно усиливается. Обычно уплотнение после инъекции является достаточно однородным, его температура не отличается от температуры окружающих областей, оболочка над уплотнителем имеет нормальный цвет. Добавление воспалительной реакции характеризуется заметным локальным повышением температуры. Увеличение отека и боли в ягодицах приводит к тому, что вы не можете сидеть на пораженной стороне. Неприятные ощущения усиливаются при ходьбе и совершении других движений. Давление на область абсцесса очень болезненное, тогда как обычную пломбу можно почувствовать, не вызывая у пациента неприятных ощущений.
Абсцесс после инъекции характеризуется лихорадкой с повышением температуры тела до 39-40 ° С. Однако фокусироваться только на этом симптоме не стоит. Если очаг воспаления развивается на фоне непрерывных инъекций нестероидных противовоспалительных препаратов, обладающих обезболивающим и жаропонижающим действием, то гипертермии нет.
Ломота в мышцах.
Возможные осложнения
Быстрое развитие инфекции в начале может привести к образованию полос гноя в межмышечных пространствах. Распространение бактерий в тканях приводит к развитию обширной флегмоны ягодиц, бедер и плеч. Существует риск образования незаживающих длительных свищей мягких тканей и ректальных свищей. Прорыв гноя в кровоток приводит к сепсису, перикардиту, остеомиелиту и ДВС-синдрому. В этих случаях результат может быть неблагоприятным для пациента даже при соответствующем лечении.
Диагностика
Диагностика не вызывает никаких затруднений у консультанта-хирурга. Характерная пятерка признаков воспаления (покраснение, припухлость, боль, лихорадка, нарушение функциональности) в месте инъекции позволяет быстро определить характер патологического процесса. Положительный симптом колебаний указывает на наличие жидкости в очаге, что является показанием к операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях выполняют: В трех из четырех случаев накопление гноя локализуется в толще мышц и в межмышечных пространствах и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Его основной радиус параллелен оси тела. УЗИ мягких тканей позволяет различать инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявлять полоски и «карманы», которые могут остаться незамеченными во время хирургической операции.
• МРТ пораженного участка. Его назначают в тех случаях, когда полезности ультразвука недостаточно для постановки правильного диагноза. На изображениях, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет выявлять патологические изменения, проводить дифференциальную диагностику и выявлять осложнения.
• Лабораторные испытания. Для того, чтобы подобрать эффективный антибактериальный препарат, можно высевать содержимое абсцесса на флору и его чувствительность к антибиотикам. Обязательные общие и биохимические анализы крови, общий анализ мочи для исключения патологии из внутренних органов.
Лечение
Подходы к лечению абсцессов на этапах инфильтрации и нагноения в корне различны. В первом случае показана консервативная терапия, во втором — хирургическая операция. Основные принципы местного консервативного лечения инфильтратов могут быть успешно применены для быстрой резорбции постинъекционных суставов, которые не имеют признаков воспаления. Его объем определяется врачом на основании клинической картины. Противовоспалительные препараты и антибиотики направлены на решение воспалительного процесса. Кроме того, для борьбы с отравлениями может быть назначена инфузионная терапия. Это включает нанесение мази Вишневского на пораженный участок или использование компрессов с димексидом. На начальных этапах внедрение йодной сетки разрешено. Если в течение дня улучшение не происходит, рекомендуется использовать более эффективные препараты. Все тепловые эффекты запрещены. Электрофорез противовоспалительных препаратов, диадинамические токи эффективны. Физиотерапевтические процедуры назначают одновременно с местной и общей противовоспалительной терапией.
• Хирургия. Вскрытие и дренирование гнойной полости проводят под местной анестезией. Под общим наркозом операция выполняется, когда абсцесс после инъекции находится глубоко в ткани. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз
Прогноз постинъекционного нагноения благоприятен при условии своевременного обращения за медицинской помощью. В противном случае могут развиться осложнения заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, и без эвакуации гноя из полости выздоровление не происходит. Хирургическое вскрытие абсцесса позволяет решить проблему за один день.
Профилактика
Профилактика постинъекционных осложнений включает парентеральную доставку лекарств в медицинские учреждения медицинским персоналом и отказ от самолечения. Целесообразно менять место введения рецептурных решений курса: если ягодицы уже сформировались, лекарство можно вводить в мышцы передней поверхности бедра. Нельзя вводить внутривенное вливание в мышцы, даже если вены тонкие и ломкие. Рекомендуется сделать курс инъекции как можно более коротким, продолжая лечение таблеткой.
Список литературы
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И. В. — 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А. Л. , Уракова Н. А. // Современные проблемы науки и образования. — 2012 — №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание — инъекционная болезнь/ Уракова Н. А. , Ураков А. Л. // Проблемы экспертизы в медицине. — 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л. И. // Военная медицина. — 2009 — №1.
Источник
Абсцесс полости рта :: Симптомы, причины, лечение и шифр по МКБ-10

Абсцесс кожи лица. Флегмона лица.Флегмона и абсцесс полости рта.
Название: Абсцесс полости рта.
Абсцесс полости рта
Абсцесс полости рта. Острое воспалительное заболевание ротовой полости, которое характеризуется очаговым скоплением гноя в тканях.
При абсцессе полости рта наблюдается ограниченное уплотнение и набухание слизистой оболочки, болезненное при прикосновении, которое сопровождается ухудшением общего самочувствия и повышением температуры тела.
Диагностируется абсцесс полости рта врачом-стоматологом во время осмотра на основании оценки состояния тканей. Лечение абсцесса полости рта включает в себя хирургическую операцию – вскрытие гнойника, а также проведение медикаментозной противовоспалительной терапии.
Абсцесс полости рта представляет собой локальное гнойное воспаление тканей десны, языка, нёба или щеки. Это заболевание входит в число наиболее распространенных проблем хирургической стоматологии и проявляется вне зависимости от возраста и пола пациента.
Чаще всего абсцесс полости рта возникает в результате осложненной зубочелюстной патологии, но его развитие также возможно вследствие нарушения целостности слизистой оболочки или при общих инфекционных болезнях.
В случае отсутствия своевременной и правильной терапии абсцесс полости рта может перетекать в хроническую форму, а также вызывать тяжелые осложнения, такие как флегмона и сепсис. Поэтому заниматься самолечением при абсцессе полости рта категорически запрещено.
Чтобы не допустить последствий необходимо при первых симптомах заболевания срочно обратиться к специалисту.
Абсцесс полости рта Наиболее часто абсцесс полости рта возникает как осложнение стоматологических патологий, например, пародонтита или запущенного пародонтоза. Эти заболевания характеризуются разрушением зубодесневых соединений и образованием так называемых пародонтальных карманов, в которых происходит интенсивное размножение патогенных микроорганизмов, вызывающих воспалительный процесс. Абсцесс полости рта может формироваться в результате занесения инфекции в ранку при нарушении целостности слизистой оболочки, например, иглой шприца при анестезии или в случае механической травмы. Причиной, провоцирующей развитие патологии, могут служить фурункулы в области лица, стрептококковые и стафилококковые ангины. Замечено, что абсцессы полости рта нередко возникают на фоне гриппа или других общих инфекционных болезней, ослабляющих иммунитет.
В большинстве случаев абсцесс полости рта бывает вызван инфекцией включающей более 3-5 микроорганизмов. Наиболее частыми этиологическими агентами выступают стафилококки, стрептококки и грамотрицательная анаэробная флора (Eikenella corrodens, Porphyromonas gingivalis, Enterobacteriaceae spp и тд ).
В зависимости от локализации различают несколько видов абсцессов полости рта:
• Абсцесс десны появляется рядом с определенным зубом. Это наиболее распространенная разновидность абсцесса.
При отсутствии правильного лечения может перетекать в разлитое воспаление или в хроническую форму, которая характеризуется периодическими обострениями, истечением гноя из образовавшегося свища, дурным запахом из ротовой полости и интоксикацией организма.
• Абсцесс дна полости рта располагается под языком, вызывает сильную боль во время разговора и приема пищи. При самопроизвольном вскрытии затекание гноя может вызывать вторичные очаги воспаления в области глотки и шеи.
• Абсцесс нёба чаще всего возникает вследствие периодонтита зубов верхней челюсти.
Грозит переходом инфекции на соседние ткани нёба и перитонзиллярной области, а также развитием остеомиелита нёбной пластинки.
• Абсцесс щеки в зависимости от глубины поражения может локализоваться как внутри – на стороне слизистой оболочки, так и выходить на внешнюю поверхность щеки.
Абсцесс данной локализации крайне опасен ввиду возможного распространения на близлежащие ткани лица.
• Абсцесс языка характеризуется распуханием языка, затруднением приема пищи, разговора и даже дыхания. Такой вид абсцесса является самым опасным, при развитии первых симптомов необходима срочная госпитализация.
Формирование абсцесса полости рта, как правило, происходит довольно быстро. Вначале могут появляться болевые ощущения, напоминающие симптомы периодонтита – боль локализуется в области конкретного зуба и усиливается при надкусывании. Вскоре после этого в месте развития патологического процесса возникает болезненная и плотная на ощупь припухлость.
Внешне она представляет собой округлое образование на десне, которое в некоторых случаях может достигать величины грецкого ореха.
Абсцесс языка развивается стремительно – в толще органа появляется быстро нарастающая боль, он быстро увеличивается в объеме; пациент испытывает затруднения с процессами жевания и глотания, а в тяжелых случаях возникает удушье.
При локализации воспаления под слизистой мягких тканей полости рта, а также ближе к поверхности кожи (лица или подчелюстной области), при осмотре можно наблюдать покраснение и опухоль в месте очага инфекции. Кроме того, любой абсцесс полости рта, как правило, протекает на фоне ухудшения общего самочувствия, повышения температуры тела, нарушений сна и аппетита.
Абсцесс полости рта диагностируется специалистом на основании визуальной оценки состояния слизистой оболочки во время стоматологического осмотра.
Совершенно недопустимо ожидание самопроизвольного вскрытия абсцесса полости рта или самостоятельное применение антибактериальных средств.
Для облегчения симптомов до обращения к доктору можно использовать обезболивающие препараты и полоскать ротовую полость теплыми растворами антисептиков.
Лечится абсцесс полости рта исключительно путем хирургического вмешательства. В целях устранения очага инфекции и недопущения распространения воспалительного процесса хирургом-стоматологом производится вскрытие гнойника, дренирование и антисептическая обработка полости.
Наложение швов после такой операции обычно не требуется, так как размер надреза невелик.
После удаления гноя, как правило, у пациента наблюдается улучшение самочувствия, боль стихает, спадает опухоль, восстанавливаются нормальные очертания лица, но если абсцесс полости рта успел развиться значительно, то окончательное выздоровление может несколько затянуться.
В послеоперационном периоде назначаются антибиотики, антигистаминные средства, иммуностимуляторы и витаминно-минеральные комплексы. В некоторых случаях для скорейшего излечения используются физиотерапевтические процедуры, например, флюктуоризация или УВЧ-терапия. Также после операции рекомендуется избегать твердой пищи и придерживаться полноценного питания.
В целом успешность лечения абсцессов полости рта зависит от своевременности обращения к врачу и общего состояния организма пациента. Очень важно начать лечебные мероприятия как можно раньше – в этом случае прогноз, как правило, благоприятный. Если хирургическая операция проведена вовремя и отсутствуют осложнения, абсцесс полости рта полностью излечивается в течение 1–2 недель.
Для профилактики абсцесса полости рта необходимо соблюдать правила гигиены, избегать травм слизистой оболочки, а также при наличии заболеваний пародонта своевременно проводить их лечение.
42a96bb5c8a2ac07fc866444b97bf1 Модератор контента: Васин А.С.
Источник: https://kiberis.ru/?p=34630
Периостит челюсти: код по МКБ-10, лечение, причины возникновения

Периостит – это развитие воспалительного процесса в надкостнице. В большинстве случаев заболевание протекает остро (95%) и редко в хронической форме (5%). Из всех воспалительных заболеваний челюсти эта патология выявляется у 5-6% пациентов.
Так выглядит периостит на верхней челюсти
В народе из-за развития отека на лице периостит зуба часто называют флюсом.
Этот термин пришло в обиход русских людей из Германии, в переводе оно означает – «движение, поток«.
Эти слова хорошо отражают механизм развития болезни, инфицирование челюсти обычно происходит из-за попадания микробов, локализующихся в больных зубах (кариозных или пульпитных ) или десен (при периодонтитах).
Затягивать с лечением флюса нельзя, развивается он стремительно и может дать серьезные осложнения:
- абсцесс (образование больших скоплений гнойного экссудата в полостях и его прорыв наружу);
- расслоение надкостницы;
- флегмону (поражение подкожной клетчатки);
- пропитывание костных и мягких тканей гноем и их отмирание (некроз);
- распространение процесса на близлежащие органы (глаза, уши, головной мозг, шею);
- общее заражение крови (сепсис).
Код по МКБ-10
По международной классификации болезней периостит включен в группу патологий, связанных с развитием воспалительных изменений в верхней или нижней челюсти и имеет код – К10.2.
Основным механизмом развития периостита медики считают миграцию патогенной флоры из каналов больных зубов. Это одонтогенный путь передачи инфекции, при нем первичное воспаление локализовано в пародонте, а при нарушении его целостности микробы попадают в надкостницу.
Одонтогенный периостит: фото
Патологический процесс в самом зубе может протекать достаточно длительно, бактерии вначале поражают дентин, а затем начинают разрушать саму пульпу – так создаются благоприятные условия для размножения и миграции бактерий в соседние ткани и возникает очаг нагноения в надкостнице.
Причины возникновения
1. Заболевания зубов и десен. Наиболее часто периостит возникает на фоне:
- периодонтита в хронической форме (73%);
- альвеолита (18%);
- ретинированных зубов мудрости (5%), т.е. зубов которые располагаются под слизистой оболочкой, не прорезаются совсем или прорезаются частично;
- пародонтита, пародонтоза, кист челюсти (4%).
2. Воспалительные заболевания полости рта и носоглотки (фарингиты, ангины, аденоидиты, стоматиты, гингивиты, гаймориты, риниты).
3. Болезни слухового аппарата (отиты, евстахииты, мастоидиты).
4. Осложнения после вирусных (гриппа, аденовирусной инфекции, кори, краснухи, герпеса) или бактериальных (скарлатины, туберкулеза, сифилиса и др.) инфекций.
5. Травмы лица и челюсти (вывихи, ушибы, открытые и закрытые переломы).
6. Патологии костной системы (остеомиелиты, остеопороз, анатомические дефекты челюсти).
7. Гнойные заболевания лица (фурункулез, карбункулы).
8. Лимфаденит.
9. Иммунодефициты.
10. Осложнение после стоматологических манипуляций (удаления, лечения или протезирования зубов) или при ношении неподходящих зубных протезов.
К факторам риска развития болезни относятся:
- переохлаждение;
- стресс;
- прогрессирующие острые и хронические заболевания в организме;
- плохая гигиена полости рта и используемой посуды;
- пренебрежение к правилам обработки пиши (потребление грязных овощей и фруктов);
- дурные привычки (обкусывание ногтей, сосание пальцев);
- эмоциональные потрясения, стрессы;
- недостаток кальция в организме, протекающий с размягчением костей.
Виды
Стоматологи классифицируют это заболевание относительно его этиологии (происхождения), путей передачи инфекции, патологического выпота и т.д.
1. По течению процесса выделяют:
- острый периостит, развивающийся быстро и проходящий с лечением за неделю;
- хронический, протекает вяло и характеризуется сменой периодов обострения на периоды затихания воспалительного процесса, со временем инфильтрат в челюсти начинает окостеневать, а в костях накапливается избыточное количество твердых отложений.
2. По площади поражения различают:
- очаговый периостит, когда воспаление имеет четкие границы;
- диффузный, при нем поражается вся надкостница.
3. По расположению выделяют периостит нижней челюсти и верхней челюсти.
Чаще встречается второй вариант развития болезни, что объясняется тем, что под воздействием силы тяжести микробам или гною легче распространяться нисходящим путем.
4. По характеру выпота выделяют:
- острый серозный периостит, протекает мягко со скоплением прозрачной или мутноватой жидкости в надкостном пространстве, общее состояние больных удовлетворительное;
- острый гнойный периостит, характеризуется образованием гнойных очагов, его течение агрессивное и стремительное, пациенты жалуются на сильные боли в челюсти, выраженное недомогание, температуру.
Симптомы
Клиническая картина болезни зависит от многих факторов и особенностей воспалительного процесса.
Однако, можно выделить основные признаки заболевания, характерные для всех его форм:
- отек на лице и его покраснение;
- увеличение подчелюстных лимфоузлов;
- боли и дискомфорт в челюсти;
- изменения самочувствия от незначительных до выраженных (слабости, лихорадки, головокружений).
При осмотре врач выявляет:
- отек губ при поражении верхних резцов;
- припухлость щек, подглазной или скуловой зоны при воспалении премоляров и верхних клыков;
- отек возле уха при инфицировании верхних моляров;
- припухлость нижней губы и подбородка при поражении зубов нижней челюсти.
Осматривая ротовую полость, стоматолог может увидеть отечность и красноту вокруг причинного зуба.
При хроническом периостите диагностируются:
- изменения надкостницы (расплавление, нарастание новых слоев, разрыхление тканей);
- периодическое появление поднадкостнических абсцессов и (или) свищей.
Лечение
Терапия периостита может проводится консервативными или хирургическими методами или с их сочетанием.
1. Медикаментозное лечение. Прием антибактериальных препаратов широкого спектра действия (цефалоспоринов, пенициллинов, макролидов), антигистаминных, противоотечных, жаропонижающих и обезболивающих средств, а также постоянные полоскания полости рта асептическими растворами.
2. Оперативное вмешательство состоит:
- во вскрытии гнойников;
- в санации полости в зоне воспаления;
- в установке дренажа.
При тотальном разрушении причинного зуба назначают его удаление.
3. Восстановительные процедуры: ультразвук, флюктуоризация, лазеротерапия, электрофорез.
:
Источник: https://provashizuby.ru/periostit-chelyusti-kod-po-mkb-10-lechenie-prichiny-vozniknoveniya/
Источник
