Абсцесс сальниковой сумки код мкб
Абсцессами вообще называются воспалительные процессы с выделением гноя. Их природа, по большей части, инфекционная. Возбудитель инфекции попадает в толщу ткани, защитные силы организма реагируют на него «отрядами» лейкоцитов. В результате борьбы между этими клетками и чужеродными агентами образуется гной. Фактически эта масса — тела мертвых лейкоцитов и погибших в схватке бактерий и вирусов.
Если схема развития абсцесса схожа во многих случаях, то локации развития этого воспалительного процесса могут быть самыми различными. Соответственно, осложнения, причины воспаления, методы его диагностики и лечения тоже будут различаться. Одной из таких разновидностей и является псоас-абсцесс. Его особенности мы разберем далее.
Что это такое?
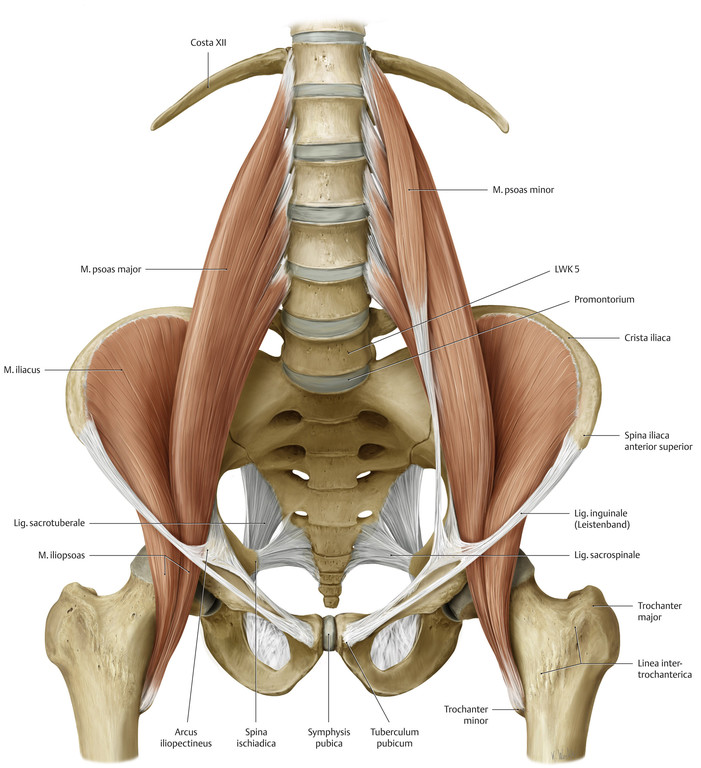
Псоас-абсцесс — это воспалительный гнойный процесс, который происходит в толще подвздошно-поясничной мышцы. Что это? Данная мышца состоит из нескольких составляющих:
- Большая поясничная мышца.
- Малая поясничная мышца.
- Подвздошная мышца.
Ее прямое предназначение в следующем: соединяет позвоночник и тазовые кости с бедренными. Мышца также участвует в сгибании позвоночника и ног в тазобедренном суставе.
Почему псоас-абсцесс? От латинского названия подвздошно-поясничной мышцы — m. iliopsoas. Соответственно, по определенным причинам в ней будет развиваться воспаление, осложняющееся гнойными выделениями.
Псоас-абсцесс в МКБ-10
В Международном классификаторе болезней данный абсцесс обозначен кодом М60.0 — «Инфекционный миозит». Это заболевание мышц (М60-63), болезнь мягких тканей (М60-79), а также патологии соединительных тканей и костно-мышечной системы (М00-М99).
Псоас-абсцесс в МКБ-10 является разновидностью инфекции глубинны слоев мягких тканей. Помимо него, в группе М60.0 выделяется пиомиозит (острая первичная бактериальная инфекция скелетной мускулатуры). Псоас-абсцесс назван в классификаторе абсцессом большой поясничной мышцы. Также он определяется как инфекция мышечных футляров.

Отличия от пиомиозита
При пиомиозите основной возбудитель — золотистый стафилококк. Но может присутствовать и смешанная микрофлора. Что касается абсцесса поясничной мышцы, тут специфического возбудителя нет.
Есть еще одно важное различие между составляющими группу М60.0 по МКБ-10. Псоас-абсцесс по своей природе выступает вторичной инфекцией. По сути, он будет следствием воспалительного процесса (или воспалившихся гематом) в соседних тканях. Пиомиозит же — это первичный воспалительный процесс, который может развиться в поврежденной мышце.
Абсцессы в забрюшинном пространстве
Можно выделить несколько видов воспалительных процессов:
- Абсцесс забрюшинного переднего пространства. Это панкреатические и околокишечные абсцессы. Первые — следствие деструктивного панкреатита или панкреонекроза. Вторые развиваются при перфорации 12-перстной, ободочной кишки в результате язвы, опухоли или ранения.
- Абсцесс забрюшинного заднего пространства. Это абсцессы околопочечного пространства, что могут развиться при деструктивном аппендиците, пионефрозе, травмах околопочечной клетчатки. Также выделяются поддиафрагмальные абсцессы. Они развиваются при разлитом перитоните, прободении аппендицита, а также открытых и закрытых ранения брюшной полости.
- Псоас-абсцесс. Гнойники в данном случае могут достигать больших размеров и вызывать расплавление большой поясничной мышцы.
Причины заболевания
Как показывает медицинская статистика, чаще всего такое воспаление развивается у пациентов старше 30 лет. Самая распространенная его причина — золотистый стафилококк. В некоторых случаях возбудителями могут оказаться кишечные и синегнойные палочки, гемолитические стрептококки.
Таковы основные причины псоас-абсцесса. Инфекция в данном случае распространяется из первичного очага-источника в подвздошно-поясничную мышцу. Соответственно, возбудители поступают к ней по лимфатическим и кровеносным сосудам.
Источники инфекции
Почему нередко развивается псоас-абсцесс после операции? Чтобы ответить на вопрос, представим основные источники инфекции в данном случае:
- Воспалительные процессы, развивающиеся в позвоночнике. В частности, остеомиелит, спондилодисцит.
- Развитие воспаления в окружающей мышцу жировой подкожной клетчатке.
- Воспалительные процессы в ближайших к мышце внутренних органах — поджелудочной железе, почках, аппендикулярном отростке (поэтому псоас-абсцесс нередко является последствием аппендицита).
- Туберкулез.
- Сильная травма самой мышцы, которая привела к образованию в ней гематомы, что в дальнейшем воспалилась.
- Проведение медицинских манипуляций на позвоночнике и окружающих его мягких тканях.
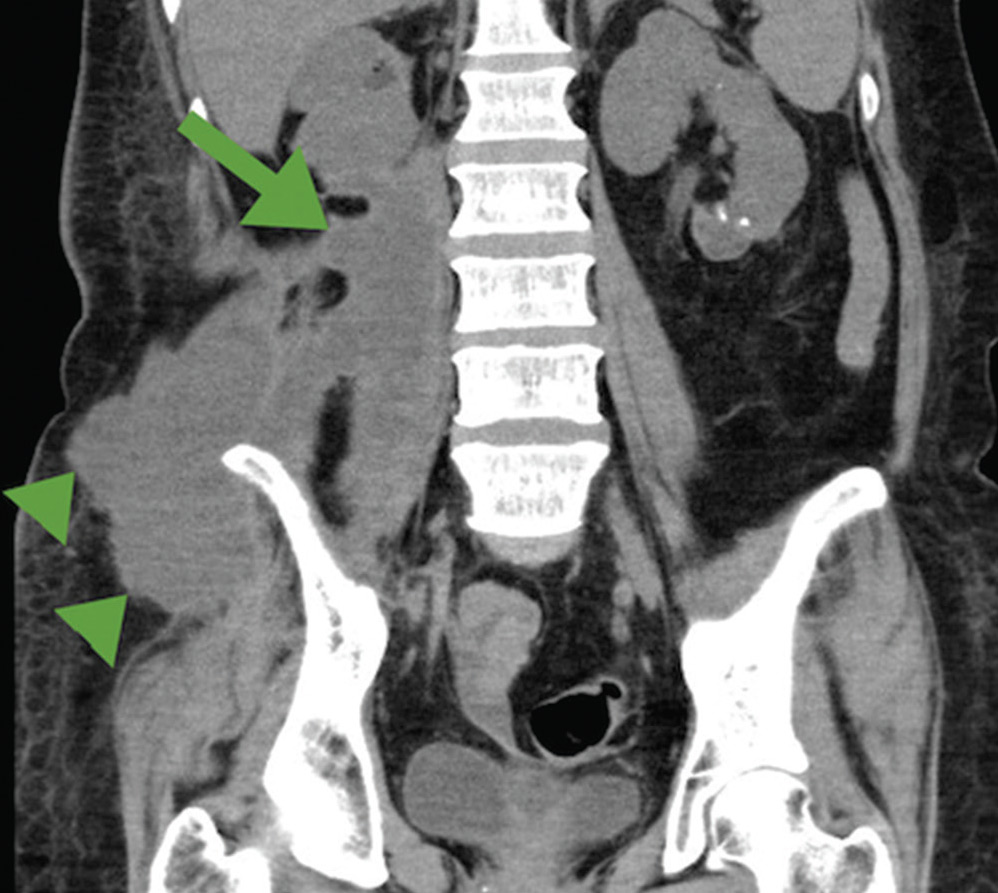
Заболевание дополнительно опасно тем, что скопления гноя не статичны. Они могут распространиться и в окружающую жировую клетчатку, и в органы малого таза.
Распространение абсцесса
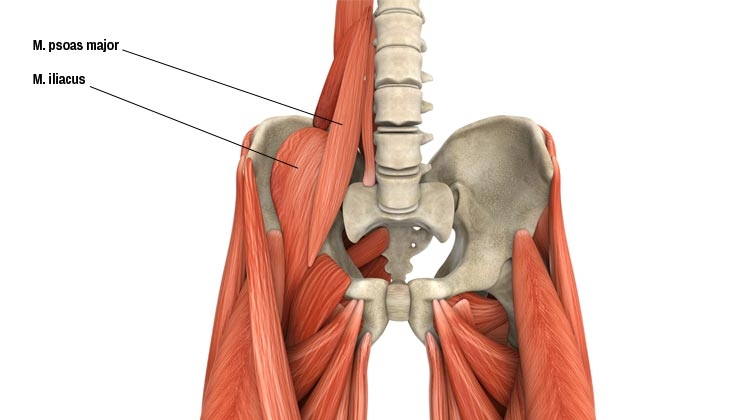
Мы уже упоминали, что поясничная мышца присоединяет к бедру нижний участок позвоночника. Что позволяет ей участвовать в сгибании позвоночника и бедра. Если рассмотреть анатомический атлас, мы увидим, что данная мышца будет прикрепляться сбоку к позвоночнику, к телам позвонкам и ряду поперечных отростков.
Такое ее расположение и объясняет пути распространения воспалительного процесса. Инфекции позвоночника, которые развиваются в телах позвонков или дисковых промежутках, часто распространяются на соседствующие с ними позвонки. Отсюда гной может истекать вдоль пояснично-повздошной мышцы, вовлекая ее в воспалительный процесс.
Другой путь распространения на мышцу инфекции из брюшной полости. Что касается гноя, он может течь по подвздошно-поясничной мышце уже к паху.
Нельзя не отметить, что псоас-абсцесс может быть вторичным заболеванием, которое развивается после болезни Крона, колоректального рака или же дивертикулеза. Также параспинальный процесс, затрагивающий и поясничную мышцу, может быть следствием остеомиелита.
Как мы уже отмечали, одной из распространенных причин псоас-абсцесса можно назвать и туберкулез. В некоторых случаях воспаление подвздошно-поясничной мышцы будет следствием разрыва, вскрытия абсцесса внутренних органов. Например, почек, поджелудочной железы.
Симптомы заболевания
Представим основные симптомы псоас-абсцесса:
- Боль в нижней половине живота.
- Ощущение дискомфорта в области паха, а также передней части бедра.
- Боль в нижней части спины.
- При разгибании ноги в области тазобедренного сустава чувствуется боль.
- Высокая температура тела, озноб, лихорадка.
Человек будет жаловаться на постоянную боль в левой или правой половине нижней части живота. Болевой синдром может ощущаться в них и одновременно. Нередко появляется дискомфорт в передней части бедра. При определенном распространении инфекции он переходит и в область паха. Это ощущается, как напряжение мышцы в зоне бедра. Что касается паха, больной будет отмечать будто бы скопление какого-то вещества.
При ходьбе также может чувствоваться боль, которая отдает уже в область спины. Лихорадка, высокая температура — это общие признаки активного воспалительного процесса в организме.
Состояние опасно тем, что клиническая картина в большинстве случаев является стертой. Особенно на фоне приема пациентом нестероидных противовоспалительных лекарств, которыми человек пытается заглушить боль. Пациент может длительно наблюдаться у невролога, в то время как причина болевого синдрома определена неверно.

Диагностические мероприятия
Чтобы найти причину болевого синдрома в данном случае, нужно провести не одну диагностическую процедуру. Так, диагностика псоас-абсцесса должна включать в себя следующее:
- МСКТ (компьютерная томография). Данная процедура помогает судить о распространенности воспалительного процесса. А также о его взаимоотношениях с близлежащими тканями и внутренними органами. Однако этот метод имеет и недостаток — дополнительная лучевая нагрузка на обследуемого.
- МРТ (магнитно-резонансная томография). Для этого метода характерны все плюсы, за которые выделяют компьютерную томографию. Собственным достоинством МРТ является то, что с помощью этой методики возможно определить начальные воспалительные процессы в мышце. То есть, той стадии, которая предшествует гнойной. Еще один важный плюс — при этом виде диагностики отсутствует лучевая нагрузка на пациента. Но недостаток МРТ в том, что при данной процедуре пациент должен сохранять в течение длительного времени неподвижное состояние. Что не так просто людям с острым болевым синдромом. Кроме того, к проведению МРТ существует целый ряд противопоказаний.
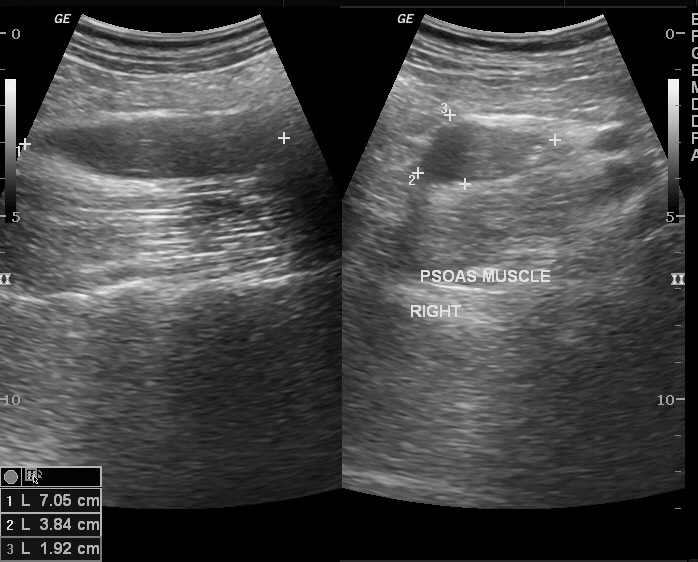
- УЗИ (ультразвуковое исследование органов брюшной полости). С помощью данной процедуры тоже возможно выявить гнойно-воспалительные процессы, затронувшие подвздошно-поясничную мышцу, а также их объем. Но в сравнении с вышеобозначенными это менее точный метод. Тем не менее звуковое обследование практически всегда позволяет найти источник распространения инфекции, масштабность проистекающего воспалительного процесса, а также оценить, насколько он затронул соседние органы и ткани.
Оперативное лечение
Лечение псоас-абсцессов оперативное. То есть проводится операция по хирургическому вскрытию гнойника. Одно лишь консервативное лечение тут невозможно по той причине, что с его помощью не получится вывести гной, прочистить мышцу и близлежащие к ней ткани и органы от омертвевших клеток.
Полость промывают от гнойной материи, после чего ее обрабатывают специальными препаратами-антисептиками. Устанавливаются специальные дренажи. В случае с псоас-абсцессом реабилитация после операции будет включать в себя прием антибиотиков, выписанных доктором.
Если характеризовать операцию в общем, то это вскрытие и дренирование сформировавшего абсцесса. Его вскрывают двумя способами: лоботомическим или же через брюшную переднюю стенку с правой или левой стороны. Это зависит от локализации воспаления на уровне гребней подвздошных костей. Брюшину отслаивают к средней линии.
Консервативное лечение
Медикаментозное лечение в данном случае продолжает хирургическое. Это специальная антибактериальная терапия, подобранная с учетом типа возбудителя, вызвавшего воспалительный процесс.
Что касается современного медикаментозного лечения псоас-абсцессов, то больному выписываются лекарства со следующими активными веществами:
- Ихтаммол.
- Цефепим.
- Амикацин.
- Тобрамицин.
- Пефлоксацин.
- Ампициллин.
- Ципрофлоксацин.
- Имипенем.
- Цефпиром.
- Ломефлоксацин.
- Тикарциллин.
Если говорить о прогнозах, то тут они в целом положительны. При условии, что было назначено полноценное адекватное лечение, а абсцесс был обнаружен на начальной стадии развития, когда воспаление не распространилось на иные важные органы и системы. В этом случае комплекс из хирургической и консервативной терапии ведет к полному выздоровлению пациента.
Псоас-абсцесс — достаточно тяжелое состояние, при котором воспалительный гнойный процесс развивается в большой поясничной мышце. Он не лечится с помощью лекарств — требуется срочное хирургическое вмешательство, а лишь затем поддерживающая антибактериальная терапия.
Источник
Исключены:
- патологическая реакция на лекарственное средство БДУ (T88.7)
- осложнение, связанное с:
- иммунизацией (T88.0-T88.1)
- инфузией, трансфузией и лечебной инъекцией (T80.-)
- уточненные осложнения, классифицированные в других рубриках, такие как:
- осложнения, обусловленные ортопедическими устройствами, имплантатами и трансплататами (T82-T85)
- дерматит, обусловленный лекарственными средствами и медикаментами (L23.3, L24.4, L25.1, L27.0-L27.1)
- отказ и отторжение пересаженных органов и тканей (T86)
- отравление и токсическое действие лекарственных средств и химических веществ (T36-T65)
последние изменения: январь 2009
T81.0
Кровотечение и гематома, осложняющие процедуру, не классифицированные в других рубриках
Кровотечение любой локализации, являющееся следствием процедуры
Исключены:
- гематома акушерской раны (O90.2)
- кровотечение, обусловленное ортопедическими устройствами, имплантатами и трансплантатами (T82.8, T83.8, T84.8, T85.8)
T81.1
Шок во время или после процедуры, не классифицированный в других рубриках
Включены:
- Коллапс БДУ во время или после процедуры
- Шок (эндотоксический) (гиповолемический) во время или после процедуры
- Послеоперационный шок БДУ
Использовать дополнительный код (K57.2) при желании, для выявления септического шока
Исключены: шок:
- вызванный анестезией (T88.2)
- анафилактический:
- БДУ (T78.2)
- обусловленный:
- адекватно назначенным и правильно введенным лекарственным средством (T88.6)
- введением сыворотки (T80.5)
- от воздействия электрического тока (T75.4)
- осложняющий аборт, внематочную или молярную беременность (O00-O07, O08.3)
- акушерский (O75.1)
- травматический (T79.4)
последние изменения: январь 2010
T81.2
Случайный прокол или разрыв при выполнении процедуры, не классифицированный в других рубриках
Случайная перфорация:
| катетером эндоскопом инструментом для проб | во время выполнения процедуры |
Исключены:
- инструментальное повреждение во время родов (O70-O71)
- перфорация, прокол или разрыв, вызванные устройством или имплантатом, преднамеренно оставленными в операционной ране (T82-T85)
- уточненные осложнения, классифицированные в других рубриках, такие, как синдром разрыва широкой связки [синдром Аллена-Мастерса] (N83.8)
T81.3
Расхождение краев операционной раны, не классифицированное в других рубриках
Расхождение краев операционной раны
Исключено: расхождение краев:
- раны после кесарева сечения (O90.0)
- акушерской раны промежности (O90.1)
T81.4
Инфекция, связанная с процедурой, не классифицированная в других рубриках
Включены:
| после процедуры |
Используйте дополнительный код, если это необходимо, чтобы выявить другие проявления инфекции, такие как сепсис или абсцесс.
Исключены:
- инфекция, связанная с:
- инфузией, трансфузией и лечебной инъекцией (T80.2)
- ортопедическим устройством, имплантатом и трансплантатом (T82.6-T82.7, T83.5-T83.6, T84.5-T84.7, T85.7)
- инфекция акушерской хирургической раны (O86.0)
последние изменения: январь 2010
T81.5
Инородное тело, случайно оставленное в полости тела или операционной ране при выполнении процедуры
Всключены:
| вызванные инородным телом, случайно оставленным в операционной ране или полости тела |
Исключены: закупорка и перфорация, вызванные ортопедическим устройством или имплантатами, намеренно оставленными в организме (T82.0-T82.5, T83.0-T83.4, T84.0-T84.4, T85.0-T85.6)
T81.6
Острая реакция на инородное вещество, случайно оставленное при выполнении процедуры
Перитонит:
- асептический
- химический
T81.7
Сосудистые осложнения, связанные с процедурой, не классифицированные в других рубриках
Включено: Воздушная эмболия, связанная с процедурой, БДУ
Исключены: эмболия:
- осложняющая:
- аборт, внематочную или молярную беременность (O00-O07, O08.2)
- беременность, роды и послеродовой период (O88.-)
- вызванная ортопедическим устройством, имплантатами и трансплантатами (T82.8, T83.8,T84.8, T85.8)
- связанная с инфузией, трансфузией и лечебной инъекцией (T80.0)
- травматическая (T79.0)
T81.8
Другие осложнения процедур, не классифицированные в других рубриках
Включены:
- Осложнение ингаляционной терапии
- Эмфизема (подкожная) вследствие процедуры
- Незакрывающийся послеоперационный свищ
Исключены:
- гипотермия, связанная с анестезией (T88.5)
- злокачественная гипертермия, связанная с анестезией (T88.3)
T81.9
Осложнение процедуры неуточненное
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Постинъекционный абсцесс.
Постинъекционный абсцесс
Описание
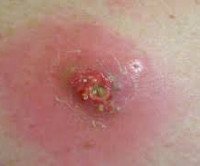
Абсцесс после инъекции. Это ограниченный гнойно-воспалительный очаг в месте инъекции. Абсцесс характеризуется появлением локального отека и покраснения кожи, которые постепенно увеличивают объем утолщения, увеличиваются разрывные боли и колебания. Диагноз устанавливается на основании анамнеза и клинической картины (появление очага гнойного воспаления в месте внутримышечного и внутривенного введения), данных УЗИ и МРТ мягких тканей. На стадии инфильтрации эффективное консервативное лечение. Образовавшийся абсцесс хирургически вскрывают и дренируют.
Дополнительные факты
Случаи постинъекционного образования абсцесса мягких тканей встречаются у людей всех возрастов, чаще у пациентов с ожирением и избыточным весом. Большинство постинъекционных абсцессов развиваются в области ягодиц, поскольку ягодичная мышца чаще всего используется для парентерального введения лекарств. У детей высокая доля абсцессов плеча в результате прививок. Внутривенное введение препарата является наиболее частой причиной нагноения в локтевой ямке. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркоманов.
Постинъекционный абсцесс
Причины
Для того чтобы очаги нагноения образовались после инъекции, проникновение бактерий в ткани недостаточно. Иммунная система человека способна справиться с небольшим количеством патогенных и условно-патогенных микроорганизмов, которые преодолели защитный барьер кожи. Если развивается абсцесс, должны присутствовать другие факторы:
• Высокая патогенность микроорганизмов. Различные типы бактерий имеют разные показатели деления клеток и способность противостоять иммунной системе. Staphylococcus aureus или Pseudomonas aeruginosa часто вызывают образование абсцесса после инъекции, чем условно-патогенные виды, которые формируют микрофлору кожи.
• Ослабление иммунитета. Это может быть следствием банальной сезонной ОРВИ или серьезного сопутствующего заболевания. Вероятность возникновения абсцессов выше у пациентов с диабетом, тяжелыми сердечно-сосудистыми, эндокринными и инфекционными заболеваниями.
• Нарушение местного кровообращения. Этому способствует одновременное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком образования абсцесса является значительное сжатие в месте инъекции. Риск нагноения после инъекции повышен у лежачих пациентов, пациентов с пролежнями.
Местно-раздражающее действие лекарств. Не только бактерии, но и химические вещества могут вызвать слияние гнойных тканей. Неправильное внутримышечное введение препаратов для внутривенных или подкожных инфузий может вызвать некроз и воспаление. Отдельная реакция может дать препарат, одобренный для внутримышечного применения, но который не подходит для конкретного пациента.
• Нарушение инъекционной техники. Факторы развития осложнений после инъекций включают несоблюдение принципов асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость различных препаратов. Одним из последствий неправильной техники может быть повреждение сосудов разных диаметров иглой. Сгустки крови являются субстратом для размножения микроорганизмов и образования абсцесса после инъекции.
Патогенез
Развитие воспалительного ответа основано на высвобождении большого количества лизосомальных ферментов, которые изменяют метаболизм в патологическом очаге, из поврежденных и мертвых клеток во внеклеточную среду. Метаболизм замедляется в зоне некроза и резко возрастает в прилегающих зонах, что приводит к увеличению потребления кислорода и питательных веществ и развитию ацидоза из-за накопления недокисленных продуктов: молочной кислоты, пировиноградной кислоты и других кислот.
Кровоснабжение патологического очага изменяется: кровоток увеличивается, а отток замедляется. Это объясняет покраснение пораженного участка. Кровеносные сосуды расширяются, проницаемость капилляров для плазмы крови и клеток увеличивается. Белые кровяные клетки, макрофаги попадают в ткани. Местный поток жидкости приводит к образованию отеков. Сжатие нервных окончаний вызывает боль. Это стадия инфильтрации, когда в очаге воспаления нет гноя. При благоприятных условиях изменения в стадии инфильтрации являются обратимыми.
На стадии абсцесса мертвые ткани и мертвые иммунные клетки образуют гной. Абсцесс после инъекции находится в центре очага воспаления. Сгустки гноя связаны со здоровыми тканями грануляционным стержнем. Гной не решает это. Устранить воспаление возможно только в том случае, если созданы условия для выхода содержимого абсцесса.
Симптомы
Патологическое поражение формируется в течение нескольких дней. Начало заболевания может остаться незамеченным пациентом из-за небольшой степени выраженности симптомов. Первые проявления развивающегося гнойного воспаления могут маскировать боль и отек в местах инъекций, что связано с физиологической реакцией на прием лекарств. Вы можете различить образование воспалительного инфильтрата и нормальную реакцию на внутримышечные инъекции, внимательно следя за своими чувствами.
Боль после инъекции сразу острая, она ломается, а затем болит. Его интенсивность падает довольно быстро. Боль с нарастающим абсцессом постоянно усиливается. Обычно уплотнение после инъекции является достаточно однородным, его температура не отличается от температуры окружающих областей, оболочка над уплотнителем имеет нормальный цвет. Добавление воспалительной реакции характеризуется заметным локальным повышением температуры. Увеличение отека и боли в ягодицах приводит к тому, что вы не можете сидеть на пораженной стороне. Неприятные ощущения усиливаются при ходьбе и совершении других движений. Давление на область абсцесса очень болезненное, тогда как обычную пломбу можно почувствовать, не вызывая у пациента неприятных ощущений.
Абсцесс после инъекции характеризуется лихорадкой с повышением температуры тела до 39-40 ° С. Однако фокусироваться только на этом симптоме не стоит. Если очаг воспаления развивается на фоне непрерывных инъекций нестероидных противовоспалительных препаратов, обладающих обезболивающим и жаропонижающим действием, то гипертермии нет.
Ломота в мышцах.
Возможные осложнения
Быстрое развитие инфекции в начале может привести к образованию полос гноя в межмышечных пространствах. Распространение бактерий в тканях приводит к развитию обширной флегмоны ягодиц, бедер и плеч. Существует риск образования незаживающих длительных свищей мягких тканей и ректальных свищей. Прорыв гноя в кровоток приводит к сепсису, перикардиту, остеомиелиту и ДВС-синдрому. В этих случаях результат может быть неблагоприятным для пациента даже при соответствующем лечении.
Диагностика
Диагностика не вызывает никаких затруднений у консультанта-хирурга. Характерная пятерка признаков воспаления (покраснение, припухлость, боль, лихорадка, нарушение функциональности) в месте инъекции позволяет быстро определить характер патологического процесса. Положительный симптом колебаний указывает на наличие жидкости в очаге, что является показанием к операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях выполняют: В трех из четырех случаев накопление гноя локализуется в толще мышц и в межмышечных пространствах и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Его основной радиус параллелен оси тела. УЗИ мягких тканей позволяет различать инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявлять полоски и «карманы», которые могут остаться незамеченными во время хирургической операции.
• МРТ пораженного участка. Его назначают в тех случаях, когда полезности ультразвука недостаточно для постановки правильного диагноза. На изображениях, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет выявлять патологические изменения, проводить дифференциальную диагностику и выявлять осложнения.
• Лабораторные испытания. Для того, чтобы подобрать эффективный антибактериальный препарат, можно высевать содержимое абсцесса на флору и его чувствительность к антибиотикам. Обязательные общие и биохимические анализы крови, общий анализ мочи для исключения патологии из внутренних органов.
Лечение
Подходы к лечению абсцессов на этапах инфильтрации и нагноения в корне различны. В первом случае показана консервативная терапия, во втором — хирургическая операция. Основные принципы местного консервативного лечения инфильтратов могут быть успешно применены для быстрой резорбции постинъекционных суставов, которые не имеют признаков воспаления. Его объем определяется врачом на основании клинической картины. Противовоспалительные препараты и антибиотики направлены на решение воспалительного процесса. Кроме того, для борьбы с отравлениями может быть назначена инфузионная терапия. Это включает нанесение мази Вишневского на пораженный участок или использование компрессов с димексидом. На начальных этапах внедрение йодной сетки разрешено. Если в течение дня улучшение не происходит, рекомендуется использовать более эффективные препараты. Все тепловые эффекты запрещены. Электрофорез противовоспалительных препаратов, диадинамические токи эффективны. Физиотерапевтические процедуры назначают одновременно с местной и общей противовоспалительной терапией.
• Хирургия. Вскрытие и дренирование гнойной полости проводят под местной анестезией. Под общим наркозом операция выполняется, когда абсцесс после инъекции находится глубоко в ткани. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз
Прогноз постинъекционного нагноения благоприятен при условии своевременного обращения за медицинской помощью. В противном случае могут развиться осложнения заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, и без эвакуации гноя из полости выздоровление не происходит. Хирургическое вскрытие абсцесса позволяет решить проблему за один день.
Профилактика
Профилактика постинъекционных осложнений включает парентеральную доставку лекарств в медицинские учреждения медицинским персоналом и отказ от самолечения. Целесообразно менять место введения рецептурных решений курса: если ягодицы уже сформировались, лекарство можно вводить в мышцы передней поверхности бедра. Нельзя вводить внутривенное вливание в мышцы, даже если вены тонкие и ломкие. Рекомендуется сделать курс инъекции как можно более коротким, продолжая лечение таблеткой.
Список литературы
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И. В. — 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А. Л. , Уракова Н. А. // Современные проблемы науки и образования. — 2012 — №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание — инъекционная болезнь/ Уракова Н. А. , Ураков А. Л. // Проблемы экспертизы в медицине. — 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л. И. // Военная медицина. — 2009 — №1.
Источник
