Абсцесс плеча код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Постинъекционный абсцесс.

Постинъекционный абсцесс
Описание
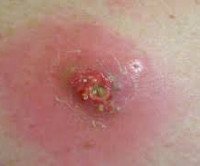
Абсцесс после инъекции. Это ограниченный гнойно-воспалительный очаг в месте инъекции. Абсцесс характеризуется появлением локального отека и покраснения кожи, которые постепенно увеличивают объем утолщения, увеличиваются разрывные боли и колебания. Диагноз устанавливается на основании анамнеза и клинической картины (появление очага гнойного воспаления в месте внутримышечного и внутривенного введения), данных УЗИ и МРТ мягких тканей. На стадии инфильтрации эффективное консервативное лечение. Образовавшийся абсцесс хирургически вскрывают и дренируют.
Дополнительные факты
Случаи постинъекционного образования абсцесса мягких тканей встречаются у людей всех возрастов, чаще у пациентов с ожирением и избыточным весом. Большинство постинъекционных абсцессов развиваются в области ягодиц, поскольку ягодичная мышца чаще всего используется для парентерального введения лекарств. У детей высокая доля абсцессов плеча в результате прививок. Внутривенное введение препарата является наиболее частой причиной нагноения в локтевой ямке. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркоманов.
Постинъекционный абсцесс
Причины
Для того чтобы очаги нагноения образовались после инъекции, проникновение бактерий в ткани недостаточно. Иммунная система человека способна справиться с небольшим количеством патогенных и условно-патогенных микроорганизмов, которые преодолели защитный барьер кожи. Если развивается абсцесс, должны присутствовать другие факторы:
• Высокая патогенность микроорганизмов. Различные типы бактерий имеют разные показатели деления клеток и способность противостоять иммунной системе. Staphylococcus aureus или Pseudomonas aeruginosa часто вызывают образование абсцесса после инъекции, чем условно-патогенные виды, которые формируют микрофлору кожи.
• Ослабление иммунитета. Это может быть следствием банальной сезонной ОРВИ или серьезного сопутствующего заболевания. Вероятность возникновения абсцессов выше у пациентов с диабетом, тяжелыми сердечно-сосудистыми, эндокринными и инфекционными заболеваниями.
• Нарушение местного кровообращения. Этому способствует одновременное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком образования абсцесса является значительное сжатие в месте инъекции. Риск нагноения после инъекции повышен у лежачих пациентов, пациентов с пролежнями.
Местно-раздражающее действие лекарств. Не только бактерии, но и химические вещества могут вызвать слияние гнойных тканей. Неправильное внутримышечное введение препаратов для внутривенных или подкожных инфузий может вызвать некроз и воспаление. Отдельная реакция может дать препарат, одобренный для внутримышечного применения, но который не подходит для конкретного пациента.
• Нарушение инъекционной техники. Факторы развития осложнений после инъекций включают несоблюдение принципов асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость различных препаратов. Одним из последствий неправильной техники может быть повреждение сосудов разных диаметров иглой. Сгустки крови являются субстратом для размножения микроорганизмов и образования абсцесса после инъекции.
Патогенез
Развитие воспалительного ответа основано на высвобождении большого количества лизосомальных ферментов, которые изменяют метаболизм в патологическом очаге, из поврежденных и мертвых клеток во внеклеточную среду. Метаболизм замедляется в зоне некроза и резко возрастает в прилегающих зонах, что приводит к увеличению потребления кислорода и питательных веществ и развитию ацидоза из-за накопления недокисленных продуктов: молочной кислоты, пировиноградной кислоты и других кислот.
Кровоснабжение патологического очага изменяется: кровоток увеличивается, а отток замедляется. Это объясняет покраснение пораженного участка. Кровеносные сосуды расширяются, проницаемость капилляров для плазмы крови и клеток увеличивается. Белые кровяные клетки, макрофаги попадают в ткани. Местный поток жидкости приводит к образованию отеков. Сжатие нервных окончаний вызывает боль. Это стадия инфильтрации, когда в очаге воспаления нет гноя. При благоприятных условиях изменения в стадии инфильтрации являются обратимыми.
На стадии абсцесса мертвые ткани и мертвые иммунные клетки образуют гной. Абсцесс после инъекции находится в центре очага воспаления. Сгустки гноя связаны со здоровыми тканями грануляционным стержнем. Гной не решает это. Устранить воспаление возможно только в том случае, если созданы условия для выхода содержимого абсцесса.
Симптомы
Патологическое поражение формируется в течение нескольких дней. Начало заболевания может остаться незамеченным пациентом из-за небольшой степени выраженности симптомов. Первые проявления развивающегося гнойного воспаления могут маскировать боль и отек в местах инъекций, что связано с физиологической реакцией на прием лекарств. Вы можете различить образование воспалительного инфильтрата и нормальную реакцию на внутримышечные инъекции, внимательно следя за своими чувствами.
Боль после инъекции сразу острая, она ломается, а затем болит. Его интенсивность падает довольно быстро. Боль с нарастающим абсцессом постоянно усиливается. Обычно уплотнение после инъекции является достаточно однородным, его температура не отличается от температуры окружающих областей, оболочка над уплотнителем имеет нормальный цвет. Добавление воспалительной реакции характеризуется заметным локальным повышением температуры. Увеличение отека и боли в ягодицах приводит к тому, что вы не можете сидеть на пораженной стороне. Неприятные ощущения усиливаются при ходьбе и совершении других движений. Давление на область абсцесса очень болезненное, тогда как обычную пломбу можно почувствовать, не вызывая у пациента неприятных ощущений.
Абсцесс после инъекции характеризуется лихорадкой с повышением температуры тела до 39-40 ° С. Однако фокусироваться только на этом симптоме не стоит. Если очаг воспаления развивается на фоне непрерывных инъекций нестероидных противовоспалительных препаратов, обладающих обезболивающим и жаропонижающим действием, то гипертермии нет.
Ломота в мышцах.
Возможные осложнения
Быстрое развитие инфекции в начале может привести к образованию полос гноя в межмышечных пространствах. Распространение бактерий в тканях приводит к развитию обширной флегмоны ягодиц, бедер и плеч. Существует риск образования незаживающих длительных свищей мягких тканей и ректальных свищей. Прорыв гноя в кровоток приводит к сепсису, перикардиту, остеомиелиту и ДВС-синдрому. В этих случаях результат может быть неблагоприятным для пациента даже при соответствующем лечении.
Диагностика
Диагностика не вызывает никаких затруднений у консультанта-хирурга. Характерная пятерка признаков воспаления (покраснение, припухлость, боль, лихорадка, нарушение функциональности) в месте инъекции позволяет быстро определить характер патологического процесса. Положительный симптом колебаний указывает на наличие жидкости в очаге, что является показанием к операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях выполняют: В трех из четырех случаев накопление гноя локализуется в толще мышц и в межмышечных пространствах и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Его основной радиус параллелен оси тела. УЗИ мягких тканей позволяет различать инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявлять полоски и «карманы», которые могут остаться незамеченными во время хирургической операции.
• МРТ пораженного участка. Его назначают в тех случаях, когда полезности ультразвука недостаточно для постановки правильного диагноза. На изображениях, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет выявлять патологические изменения, проводить дифференциальную диагностику и выявлять осложнения.
• Лабораторные испытания. Для того, чтобы подобрать эффективный антибактериальный препарат, можно высевать содержимое абсцесса на флору и его чувствительность к антибиотикам. Обязательные общие и биохимические анализы крови, общий анализ мочи для исключения патологии из внутренних органов.
Лечение
Подходы к лечению абсцессов на этапах инфильтрации и нагноения в корне различны. В первом случае показана консервативная терапия, во втором — хирургическая операция. Основные принципы местного консервативного лечения инфильтратов могут быть успешно применены для быстрой резорбции постинъекционных суставов, которые не имеют признаков воспаления. Его объем определяется врачом на основании клинической картины. Противовоспалительные препараты и антибиотики направлены на решение воспалительного процесса. Кроме того, для борьбы с отравлениями может быть назначена инфузионная терапия. Это включает нанесение мази Вишневского на пораженный участок или использование компрессов с димексидом. На начальных этапах внедрение йодной сетки разрешено. Если в течение дня улучшение не происходит, рекомендуется использовать более эффективные препараты. Все тепловые эффекты запрещены. Электрофорез противовоспалительных препаратов, диадинамические токи эффективны. Физиотерапевтические процедуры назначают одновременно с местной и общей противовоспалительной терапией.
• Хирургия. Вскрытие и дренирование гнойной полости проводят под местной анестезией. Под общим наркозом операция выполняется, когда абсцесс после инъекции находится глубоко в ткани. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз
Прогноз постинъекционного нагноения благоприятен при условии своевременного обращения за медицинской помощью. В противном случае могут развиться осложнения заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, и без эвакуации гноя из полости выздоровление не происходит. Хирургическое вскрытие абсцесса позволяет решить проблему за один день.
Профилактика
Профилактика постинъекционных осложнений включает парентеральную доставку лекарств в медицинские учреждения медицинским персоналом и отказ от самолечения. Целесообразно менять место введения рецептурных решений курса: если ягодицы уже сформировались, лекарство можно вводить в мышцы передней поверхности бедра. Нельзя вводить внутривенное вливание в мышцы, даже если вены тонкие и ломкие. Рекомендуется сделать курс инъекции как можно более коротким, продолжая лечение таблеткой.
Список литературы
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И. В. — 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А. Л. , Уракова Н. А. // Современные проблемы науки и образования. — 2012 — №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание — инъекционная болезнь/ Уракова Н. А. , Ураков А. Л. // Проблемы экспертизы в медицине. — 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л. И. // Военная медицина. — 2009 — №1.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Абсцесс мягких тканей.
Абсцесс мягких тканей
Описание
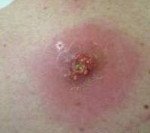
Абсцесс мягких тканей. Расположенная в мышцах или подкожной жировой клетчатке отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Абсцесс мягких тканей характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в области его локализации; общесоматическими изменениями (головная боль, гипертермия, недомогание, расстройство сна). Диагностическое обследование включает осмотр пораженной области, УЗИ, рентгенологическое исследование, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его открытое или закрытое вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
Дополнительные факты
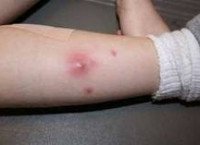
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний (эмпиемы, флегмоны) наличием инфильтративной капсулы или, как ее еще называют, пиогенной мембраны. Подобную капсулу имеют также абсцессы других локализаций: абсцесс головного мозга, абсцесс легкого, поддиафрагмальный абсцесс, заглоточный абсцесс, абсцесс предстательной железы, околочелюстной абсцесс и тд Капсула абсцесса мягких тканей ограничивает его от рядом расположенных анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву абсцесса мягких тканей с выходом его гнойного содержимого в окружающую клетчатку или межмышечные пространства с развитием разлитого гнойного воспаления — флегмоны.
Абсцесс мягких тканей
Причины
Абсцесс мягких тканей обусловлен попаданием в них гноеродных микроорганизмов. Примерно в четверти случаев абсцесс мягких тканей вызван стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. Патогенные микроорганизмы. Зачастую абсцесс мягких тканей имеет полимикробную этиологию. При костно-суставной форме туберкулеза может наблюдаться «холодный» абсцесс мягких тканей, вызванный микобактериями туберкулеза.
Проникновение гноеродных микроорганизмов, вызывающих абсцесс мягких тканей, чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов. Например, фурункула, карбункула, пиодермии, гнойной ангины, перитонита и пр. Инфицирование с образованием абсцесса мягких тканей может произойти ятрогенным путем при проведении инъекции инфицированной иглой. В редких случаях наблюдается асептический абсцесс мягких тканей, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и тд ).
Благоприятствующим развитию абсцесса мягких тканей фоном является наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит ), длительно протекающего заболевания желудочно-кишечного тракта (язва желудка, хронический гастрит, дуоденит, энтероколит), расстройств периферического кровообращения, обменных нарушений (ожирение, гипотиреоз, сахарный диабет, авитаминоз).
Симптомы
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. Если абсцесс мягких тканей расположен поверхностно, то местная симптоматика отчетливо выражена и дополняется возникающим через несколько дней после образования абсцесса симптомом флюктуации, свидетельствующим о скоплении жидкого содержимого внутри воспалительного очага. При глубоко расположенном абсцессе, его местные симптомы не так заметны, флюктуация не наблюдается и на первый план могут выходить изменения в общем состоянии пациента.
Общесоматические признаки абсцесса мягких тканей не носят специфического характера. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40°С и сопровождаться ознобом. Выраженные симптомы интоксикации могут быть связаны с всасыванием в кровоток токсических веществ, образующихся в результате распада тканей внутри абсцесса, или свидетельствовать о распространении гнойного процесса и угрозе сепсиса.
Боль в копчике. Высокая температура тела. Лейкоцитоз. Ломота в мышцах. Недомогание. Нейтрофилез. Озноб. Разбитость. Сильная жажда.
Диагностика
В ходе диагностического обследования пациента травматолог или хирург должны обратить внимание на наличие в его анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Более глубокие абсцессы требуют проведения УЗИ и диагностической пункции. После проведения пункции полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам.
При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза. Диагностируют также фоновые заболевания пациента, для чего могут потребоваться консультации смежных специалистов: отоларинголога, гастроэнтеролога, эндокринолога.
Лечение
В начальной стадии рекомендовано консервативное лечение: противовоспалительная терапия и УВЧ. Сформировавшийся абсцесс мягких тканей подлежит обязательному хирургическому лечению. Вскрытие и дренирование абсцесса мягких тканей обычно проводится хирургом в амбулаторной операционной. Госпитализация необходима в случае осложненного абсцесса, рецидива абсцесса после проведенного хирургического лечения, наличия тяжелого фонового заболевания или состояния пациента, анаэробного характера инфекции, высокого риска развития послеоперационных осложнений при расположении абсцесса на лице, вблизи крупных сосудов или нервных стволов.
В травматологии и хирургии в настоящее время применяется открытое и закрытое хирургическое лечение абсцесса мягких тканей. Закрытый способ производится через небольшой разрез. Он включает кюретаж стенок и аспирацию содержимого абсцесса, применение двупросветной трубки для дренирования, активную аспирацию и промывание полости абсцесса после операции по его вскрытию. Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки.
Если вскрытие и дренирование абсцесса не приводит к ослаблению и постепенному исчезновению общесоматических и интоксикационных симптомов, то следует думать о генерализации гнойной инфекции и развитии сепсиса. В таких случаях необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Профилактика
Предупреждение образования абсцесса в мягких тканях заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной и тщательной первичной обработке ран.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
