Абсцесс левой голени код по мкб 10
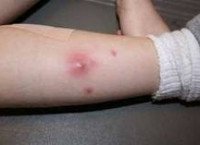
Абсцесс голени мкб 10

» Абсцесс » Абсцесс голени мкб 10
Фурункулез – это острое гнойное воспаление желез в кожной ткани, которое внешне выглядит как нарыв. Образование фурункула по МКБ 10 имеет код J34.0 и L02. Первоисточники болезни, его признаки и много другое рассмотрим более подробно.
Причина заболевания
Источником образования гнойного воспаления является стафилококк, поразивший волосяную луковицу. Инфекция попадает на кожу лица после прикасания грязных бытовых предметов, например, полотенца.
Также есть риск проникновения микроорганизма в глубокие слои дермы во время выдавливания прыщей немытыми руками.
Обратите внимание! Люди, обладающие склонностью к угрям, повышенной жирностью кожи и расширенными порами, имеют большой риск заболеть этой болезнью.
Бактерия разрушает корень фолликула, и на ее месте начинает скапливаться гной, вызывая сбой в работе сальных желез и доставляя массу дискомфортных ощущений человеку.
Виды нарывов
Воспаление часто распространяется, поражая несколько луковок. Оно может возникнуть на различных участках тела. По месту локализации фурункул МКБ 10 были присвоены кодировки:
- на лице L02.0;
- на шее L02.1;
- на туловище L02.2;
- на ягодицах L02.3;
- на конечностях L02.4;
- на других частях тела L02.8;
- без уточнения места образования L02.9.
Термин: МКБ 10 — 10-й пересмотр Международной классификации болезней.
Чаще всего проблема образуется на волосистой области, в области уха или носа. Боль при фурункулезе на поверхности головы чувствуется сильнее, чем где-либо в другом месте.
Симптомы
Фурункулез сопровождается зудом и местным уплотнением кожи. Со временем зуд переходит в болевой синдром, который становится все сильнее. При развитии патологии в ухе или рядом с ушным проходом жевание сопровождается неприятными ощущениями, есть вероятность временного снижения слуха.
Место образования чирья отекает и краснеет. На верхушке припухлости видно белый либо желтый гной. После удаления гноя становится виден стержень, если он успел созреть, то окрашивается в зеленоватый оттенок.
Различие фурункулов и прыщей
Первичный вид болезни зачастую выглядит как прыщ. Как правило, это становится причиной неправильного лечения.
Различие этих двух разновидностей в следующем:
- фурункул локализуется исключительно вокруг мешочка волоса;
- формирование стержня в гнойнике;
- сильное воспаление вокруг гнойного образования.
Народное название фурункулеза — чирей. В отличие от обычного прыща, чирей выражается сильной болезненностью и отечностью окружающих тканей. Удалить гнойник можно только через время, когда созреет стержень. Место удаленного чирья выглядит как продолговатое отверстие.
Лечение
Начать лечение можно самостоятельно — использовать мази, способные вытягивать нагноение. Когда он будет удален, нужно выдавить стержень.
Перед удалением пораженное место обрабатывают 2% спиртом или перекисью водорода, процесс рекомендуется проводить в перчатках или парой ватных тампонов, чтобы не внести инфекцию.
После долго обрабатывать спиртовыми растворами и накладывать повязки, пока ранка не затянется.
Важно! Если нарыв самостоятельно не прорвался, необходимо обратиться к хирургу.
Если лечение проходит неправильно, развивается абсцедирующий фурункул МКБ 10 — обострение обыкновенного вида, при котором гной попадает в кровь и подкожно-жировую ткань. Во избежание осложнения рекомендуется в первую очередь обратиться к терапевту для определения диагноза.
skincover.ru
Код по мкб 10 фурункул
Хотя бы раз в жизни каждый сталкивался с гнойно-воспалительным процессом. Но как самостоятельно отличить прыщ от фурункула (чирья) и какие методы борьбы с дерматологическим недугом выбрать? Об этом расскажем более подробно.
Фурункулез — воспаление сальной железы, волосяного фолликула с распространением на окружающие ткани подкожной клетчатки. Главные отличительные черты фурункулеза от прыщей:
Гнойное воспаление, спровоцированное инфекцией, называют абсцессом
- гнойное образование всегда формируется вокруг волосяного фолликула. Сначала стафилококк проникает в луковицу и разрушает волос, а потом поражает сальные железы по соседству;
- наличие стержня. Воспалительный процесс при фурункулезе всегда заканчивается формированием гноя плотного белого или светло-желтого цвета. При созревании чирья он полностью удаляется, и на месте стрежня зияет вертикальная рана.
Фурункулез имеет свой код МКБ (международный классификатор болезней МКБ 10) – L02. Это свидетельство того, что гнойно-воспалительный процесс очень распространен. Код по МКБ также указывает, что фурункул, абсцесс и карбункул – это одно и то же. Столько названий имеет гнойник при воспалении сальной железы и волосяного фолликула.
Почему вообще развивается недуг? МКБ 10 утверждает, что гнойно-воспалительный процесс провоцирует стафилококк. При ослаблении иммунитета возбудитель попадает сквозь поры в кожу и проникает в сальную железу, волосяной фолликул.
Самыми излюбленными местами возникновения подобного фурункула являются лицо человека и паховые зоны
Чаще всего от фурункулеза страдают мужчины. Это объясняется высокой активностью сальных желез, халатным отношением к здоровью и несоблюдением правил гигиены. У мужчин фурункулы поселяются на шее, спине, ягодицах, крыльях носа и подбородке. Но женщины и дети не застрахованы от неприятного воспалительного процесса. Поэтому необходимо знать причины и симптомы недуга.
Источник: https://www.privivkinfo.ru/abscess/abscess-goleni-mkb-10.html
Абсцесс кожи, фурункул и карбункул других локализаций

Медикаментозное лечение
Антибактериальная терапия:
• амоксициллин + клавулановая кислота, таблетки, покрытые пленочной оболочкой – 500 мг+125 мг, внутрь 3 раза/сут;
• цефалексин капсулы – 500 мг, внутрь 4 раза/сут;
• цефуроксим – 750мг; 500 мг, 2 раза/сут внутрь во время еды;
• эритромицин, таблетки, покрытые кишечнорастворимой оболочкой 500 мг, внутрь, 4 раза/сут;
• оксациллин, порошок для приготовления раствора для внутримышечных инъекций 500 мг, 4-6 раз/сут в/в, в/м;
• цефазолин, порошок для приготовления раствора для инъекций 1000 мг, 3-4 раза/сут в/в, в/м;
• цефтриаксон, порошок для приготовления раствора для инъекций 1000 мг 1 раз/сут в/м.
• трамадол, раствор для инъекций, 5 % – 2 мл;
• морфина гидрохлорид 2% 1 мл, раствор для внутривенной и внутримышечной инъекции;
• тримеперидин 2% -1 мл в растворе для внутривенной и внутримышечной инъекции;
• Рингера лактата, раствор для инъекций, флакон, 400 мл;
• декстроза, раствор для инъекций, флакон, 5 % – 400 мл;
• натрия хлорид 7,5% раствор (для наружного применения).
• повидон-йод 1% раствор для наружного и местного применения;
• водорода пероксид раствор для наружного применения 3% – 25, 40 мл;
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
Антибиотики с учетом чувствительности микрофлоры:
• Амоксициллин + Клавулановая кислота, таблетки, покрытые пленочной оболочкой 500 мг+125 мг, внутрь 3 раза/сут;
• Цефалексин, капсулы 500 мг, внутрь 4 раза/сут;
• Цефуроксим – 750мг; 500 мг, 2 раза/сут внутрь во время еды;
• Эритромицин, таблетки, покрытые кишечнорастворимой оболочкой 500 мг, внутрь, 4 раза/сут;
• Кларитромицин, таблетки, покрытые пленочной оболочкой 500 мг, 2 раза/сут внутрь;
• Оксациллин, порошок для приготовления раствора для внутримышечных инъекций 500 мг, 4-6 раз/сут в/в, в/м;
• Цефазолин, порошок для приготовления раствора для инъекций 1000 мг, 3-4 раза/сут в/в, в/м.;
• цефтриаксон, порошок для приготовления раствора для инъекций 1000 мг, 1 раз/сут в/м.;
• Натрия хлорид 7,5% раствор для наружного применения;
• Повидон-йод 1% раствор для наружного и местного применения;
• Водорода пероксид раствор для наружного применения 3% – 25, 40 мл;
• Натрия хлорид, раствор для инъекций, флакон, 0,9%-400 мл;
• Рингера лактата, раствор для инъекций, флакон, 400 мл;
• Декстроза, раствор для инъекций, флакон, 5 % – 400 мл;
• Трамадол, раствор для инъекций, 5 % – 2 мл;
• Морфина гидрохлорид 2% 1 мл, раствор для внутривенной и внутримышечной инъекции;
• Тримеперидин 2% -1 мл в растворе для внутривенной и внутримышечной инъекции;
• Спирт этиловый, раствор для наружного и местного применения, 70%, 95 % флакон 100 мл;
• Хлоргексидина биглюконат, раствор для наружного и местного применения, флакон 250 мл;
• Трипсин + Химотрипсин лиофилизат для приготовления раствора для наружного и местного применения 50 мг.
Перечень дополнительных лекарственных средств (менее 100% вероятности применения):
• Аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. Х 3 раза в день, 10 дней;
• Тиосульфат натрия 30% – 10,0 в/в ежедневно №10-15;
• Никотиновая кислота 1% 1,0 в/м №10-15 (улучшает углеводный обмен, микроциркуляцию, оказывает сосудорасширяющее действие и улучшает регенеративные свойства ткани);
• Активированный уголь – 6 таб. Утром натощак 10 дней;
• Настойка пустырника по 20 кап.х 3 раза в день в течение месяца;
• Метилурацил 500 мг х 3 раза в день, 10 дней; метронидазол по 250 мг х 3 раза в день-10 дней;
• Декстран 400 мл в/в 1 р в день, курсовая доза 800 мл.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
• Антибиотики с учетом чувствительности микрофлоры:
• Феноксиметилпенициллин – 0,25 г 4 раза/сут (при стрептококковой инфекции);
• Амоксициллин/клавуланат – 0,875-0,5 г, 3 раза/сут;
• Цефалексин 0,5-1,0 г, 4 раза/сут;
• Цефуроксимаксетил – 0,5 г, 2 раза/сут во время еды;
• Эритромицин 0,5 г, 4 раза/сут;
• Оксациллин 1-2 г, 4-6 раз/сутв/в, в/м;
• Цефазолин 1-2 г, 3 раза/сутв/в, в/м;
• Фузидиевая кислота 0,5-1 г, 3 раза/сут внутрь;
• Цефтриаксон 1, 0 г, 1 раз/сут в/м.
• Местно – 2% мазь или крем на основе мупироцина, 2% мазь или крем на основе натриевой соли фузидиевой кислоты; повидин-йод раствор 1%.
Перечень дополнительных лекарственных средств (менее 100% вероятности применения):
• Аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. Х 3 раза в день, 10 дней.
• Тиосульфат натрия 30% – 10,0 в/в ежедневно №10-15.
• Никотиновая кислота 1% 1,0 в/м №10-15.
• Активированный уголь – 6 таб. Утром натощак 10 дней.
• Настойка пустырника по 20 кап.х 3 раза в день в течение месяца.
• Метилурацил 500 мг х 3 раза в день, 10 дней; метронидазол по 250 мг х 3 раза в день-10 дней.
• Декстран 400 мл в/в 1 р в день, курсовая доза 800 мл.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится.
Другие виды лечения:
• применение барокамеры (при гнойно-некротической форме заболевания и при анаэробном возбудителе);
• энзимотерапия.
Хирургическое вмешательство [1,2,3,4]
Фурункул: Операция: вскрытие гнойного очага.
Показание для операции: плохое/неполное отторжение гнойно-некротического стержня.
• При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани.
Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.Карбункул: Операция: вскрытие гнойного очага.
Показание для операции: нарастание интоксикации.
• Если консервативное лечение при карбункуле не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком. Абсцесс: Операция: вскрытие гнойного очага.
Показание для операции: абсцесс.
• Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами.
При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки.
В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Профилактические мероприятия (профилактика осложнений, первичная профилактика для уровня ПМСП, с указанием факторов риска)
Неспецифическая профилактика:
• соблюдение правил личной гигиены;
• полноценное питание.
Дальнейшее ведение: Больной находится на стационарном лечении до очищения раны от гнойного отделяемого и появления грануляционной ткани. В последующем больной после выписки из стационара продолжает амбулаторное лечение. Необходимо продолжить перевязки раны с применением бактерицидные, антисептические препаратов и мазей.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
• очищение раны от гнойного отделяемого;
• появление грануляционной ткани;
• восстановление целостности кожних покровов;
• отсутствие осложнений.
Источник: https://diseases.medelement.com/disease/%D0%B0%D0%B1%D1%81%D1%86%D0%B5%D1%81%D1%81-%D0%BA%D0%BE%D0%B6%D0%B8-%D1%84%D1%83%D1%80%D1%83%D0%BD%D0%BA%D1%83%D0%BB-%D0%B8-%D0%BA%D0%B0%D1%80%D0%B1%D1%83%D0%BD%D0%BA%D1%83%D0%BB-%D0%B4%D1%80%D1%83%D0%B3%D0%B8%D1%85-%D0%BB%D0%BE%D0%BA%D0%B0%D0%BB%D0%B8%D0%B7%D0%B0%D1%86%D0%B8%D0%B9/14064
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Абсцесс мягких тканей.
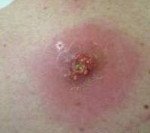
Абсцесс мягких тканей
Описание
Абсцесс мягких тканей. Расположенная в мышцах или подкожной жировой клетчатке отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Абсцесс мягких тканей характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в области его локализации; общесоматическими изменениями (головная боль, гипертермия, недомогание, расстройство сна). Диагностическое обследование включает осмотр пораженной области, УЗИ, рентгенологическое исследование, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его открытое или закрытое вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
Дополнительные факты
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний (эмпиемы, флегмоны) наличием инфильтративной капсулы или, как ее еще называют, пиогенной мембраны. Подобную капсулу имеют также абсцессы других локализаций: абсцесс головного мозга, абсцесс легкого, поддиафрагмальный абсцесс, заглоточный абсцесс, абсцесс предстательной железы, околочелюстной абсцесс и тд Капсула абсцесса мягких тканей ограничивает его от рядом расположенных анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву абсцесса мягких тканей с выходом его гнойного содержимого в окружающую клетчатку или межмышечные пространства с развитием разлитого гнойного воспаления — флегмоны.

Абсцесс мягких тканей
Причины
Абсцесс мягких тканей обусловлен попаданием в них гноеродных микроорганизмов. Примерно в четверти случаев абсцесс мягких тканей вызван стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. Патогенные микроорганизмы. Зачастую абсцесс мягких тканей имеет полимикробную этиологию. При костно-суставной форме туберкулеза может наблюдаться «холодный» абсцесс мягких тканей, вызванный микобактериями туберкулеза.
Проникновение гноеродных микроорганизмов, вызывающих абсцесс мягких тканей, чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов. Например, фурункула, карбункула, пиодермии, гнойной ангины, перитонита и пр. Инфицирование с образованием абсцесса мягких тканей может произойти ятрогенным путем при проведении инъекции инфицированной иглой. В редких случаях наблюдается асептический абсцесс мягких тканей, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и тд ).
Благоприятствующим развитию абсцесса мягких тканей фоном является наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит ), длительно протекающего заболевания желудочно-кишечного тракта (язва желудка, хронический гастрит, дуоденит, энтероколит), расстройств периферического кровообращения, обменных нарушений (ожирение, гипотиреоз, сахарный диабет, авитаминоз).
Симптомы
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. Если абсцесс мягких тканей расположен поверхностно, то местная симптоматика отчетливо выражена и дополняется возникающим через несколько дней после образования абсцесса симптомом флюктуации, свидетельствующим о скоплении жидкого содержимого внутри воспалительного очага. При глубоко расположенном абсцессе, его местные симптомы не так заметны, флюктуация не наблюдается и на первый план могут выходить изменения в общем состоянии пациента.
Общесоматические признаки абсцесса мягких тканей не носят специфического характера. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40°С и сопровождаться ознобом. Выраженные симптомы интоксикации могут быть связаны с всасыванием в кровоток токсических веществ, образующихся в результате распада тканей внутри абсцесса, или свидетельствовать о распространении гнойного процесса и угрозе сепсиса.
Боль в копчике. Высокая температура тела. Лейкоцитоз. Ломота в мышцах. Недомогание. Нейтрофилез. Озноб. Разбитость. Сильная жажда.
Диагностика
В ходе диагностического обследования пациента травматолог или хирург должны обратить внимание на наличие в его анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Более глубокие абсцессы требуют проведения УЗИ и диагностической пункции. После проведения пункции полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам.
При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза. Диагностируют также фоновые заболевания пациента, для чего могут потребоваться консультации смежных специалистов: отоларинголога, гастроэнтеролога, эндокринолога.
Лечение
В начальной стадии рекомендовано консервативное лечение: противовоспалительная терапия и УВЧ. Сформировавшийся абсцесс мягких тканей подлежит обязательному хирургическому лечению. Вскрытие и дренирование абсцесса мягких тканей обычно проводится хирургом в амбулаторной операционной. Госпитализация необходима в случае осложненного абсцесса, рецидива абсцесса после проведенного хирургического лечения, наличия тяжелого фонового заболевания или состояния пациента, анаэробного характера инфекции, высокого риска развития послеоперационных осложнений при расположении абсцесса на лице, вблизи крупных сосудов или нервных стволов.
В травматологии и хирургии в настоящее время применяется открытое и закрытое хирургическое лечение абсцесса мягких тканей. Закрытый способ производится через небольшой разрез. Он включает кюретаж стенок и аспирацию содержимого абсцесса, применение двупросветной трубки для дренирования, активную аспирацию и промывание полости абсцесса после операции по его вскрытию. Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки.
Если вскрытие и дренирование абсцесса не приводит к ослаблению и постепенному исчезновению общесоматических и интоксикационных симптомов, то следует думать о генерализации гнойной инфекции и развитии сепсиса. В таких случаях необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Профилактика
Предупреждение образования абсцесса в мягких тканях заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной и тщательной первичной обработке ран.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
